 В воздухоносных путях происходит очищение, увлажнение, согревание вдыхаемого воздуха, а также ретенция (восприятие) обонятельных, температурных и механических раздражений.
В воздухоносных путях происходит очищение, увлажнение, согревание вдыхаемого воздуха, а также ретенция (восприятие) обонятельных, температурных и механических раздражений.Дыхательная система объединяет органы, выполняющие воздухо-проводящую функцию (полость носа, носоглотка, гортань, трахеи, бронхи) и дыхательную, или газообменную функцию (легкие) (рис. 1).
Основная функция органов дыхания – обеспечение газообмена между воздухом и кровью за счет диффузии О2 и СО2через стенки легочных альвеол и окружающих их кровеносных капилляров. Наряду с этим органы дыхания участвуют в голосообразовании, водно-солевом и липидном обмене веществ и иммунной защите.
 В воздухоносных путях происходит очищение, увлажнение, согревание вдыхаемого воздуха, а также ретенция (восприятие) обонятельных, температурных и механических раздражений.
В воздухоносных путях происходит очищение, увлажнение, согревание вдыхаемого воздуха, а также ретенция (восприятие) обонятельных, температурных и механических раздражений.
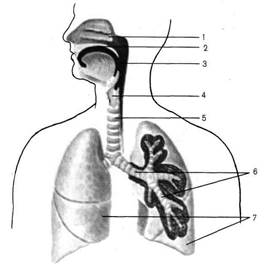
Рисунок 1 – Органы дыхания (схема).
1 – полость носа; 2 – полость рта; 3 – глотка; 4 – гортань; 5 – трахея; 6 – бронхи; 7 – легкие
Нос – начальный отдел дыхательной системы. Выделяют наружный нос и полость носа.
Наружный нос имеет корень, спинку, верхушку и крылья носа.
Полость носа –формируется наружным носом и костями лицевого черепа. Воздух, проходя черезполость носа, очищается от пыли, увлажняется, согревается или охлаждается.
Входными отверстиями в носовую полость являются ноздри. Носовая полость разделена на две почти симметричные половины перегородкой носа. Кзади полость носа открывается парными хоанами, в носоглотку.
В каждой половине носа выделяют преддверие полости носа. Оно покрыто изнутри переходящей через ноздри кожей наружного носа, содержащей потовые, сальные железы и жесткие волосы – вибриссы, задерживающие пылевые частицы.
Полость носа выстлана изнутри слизистой оболочкой, в которой выделяют две части: дыхательную и обонятельную.
В области нижней раковины слизистая оболочка и подслизистая основа богаты венозными сосудами, которые образуют пещеристые венозные сплетения. Их наличие способствует, с одной стороны, согреванию вдыхаемого воздуха, с другой – может являться причиной носовых кровотечений.
Гортань – является не только каналом для прохождения воздуха, но и одновременно функционируети как голосовой аппарат. Оно имеет хорошо выражаемый хрящевой скелет и многочисленные мышцы, приводящие его в движение. Гортань расположена на передней поверхности шеи, выступая на уровне 4-6-го шейных позвонков. При помощи подъязычно-щитовидной мембраны гортань соединяется с подъязычной костью и поэтому следует за её движениями, опускаясь и поднимаясь (например, при глотании).
К хрящам гортани относятся 3 непарных и 3 парных. К непарным относятся щитовидный хрящ, перстневидный хрящ и надгортанник, к парным – черпаловидный, рожковидный и клиновидный хрящ. Все они имеют различное строение. Надгортанник, как и мелкие хрящи (рожковидный и клиновидный), построены из эластичного хряща, в то время как щитовидный, перстневидный и черпаловидный - из гиалинового.
Наиболее крупным хрящом гортани является щитовидный. Он состоит из 2-ух пластинок четырехугольной формы, которые спереди сходятся почти под прямым углом и образуют хорошо выраженный выступ гортани. Щитовидный хрящ имеет верхние и нижние рожки, которыми соединяются сверху при помощи связки с подъязычной костью, а снизу при помощи сустава - с перстневидным хрящом. У мужчин щитовидный хрящ более развит, чем у женщин, что обуславливает и большую длину голосовых связок у мужчин.
Перстневидный хрящ подвижно соединен с черпаловидными хрящами и с щитовидным хрящом, а также при помощи перстнетрахеальной связки – нижележащим первым кольцам трахеи. Перстневидный хрящ имеет на верхнем крае пластинки суставные поверхности для соединения с черпаловидными хрящами.
Надгортанник в верхнем своем отделе образует расширения, а книзу суживается. Форму его обычно сращивают с формой листа
Черпаловидный хрящ –имеет форму трёх границ пирамиды. У него различают верхушку, которая соединяется с рожковым хрящом, основание, которое соединяется с суставной поверхностью перстневидного хряща, и три стороны.
Медиальная поверхность одного хряща обращение в сторону другого. В области основания хрящ имеет два отростка. Из них один, направлен кпереди, носит название голосовой отросток и служит местом прикрепления голосовой связки, другой называется мышечным и обращен кнаружи и несколько кзади, являясь местом прикрепления мышц.
Рожковидный хрящ имеет коническую форму и своим основанием располагается на вершине черпаловидного хряща
Клиновидный хрящ удлиненной формы находится в складке слизистой оболочки, тянущейся от черпаловидного хряща к надгортаннику.
С внутренней поверхности гортань выстлана слизистой оболочкой, которая содержит мелкие скопления лимфоидной ткани и железы, вырабатывающая слизь. Поверхностный слой слизистой оболочки покрыт многорядным мерцательным эпителием.
Те пучки соединительной ткани, которые тянуться от щитовидного хряща к голосовому отростку черпаловидного хряща, входят в состав голосовой связки. Она покрыта слизистой оболочкой, образующей здесь голосовую связку. Выше её находится складка преддверия, слизистая которой покрывает одноименную связку. Она имеет небольшое количество эластичных волокон. Между этими складками расположено углубление – желудочек гортани (резонирующая функция). Между правой и левой голосовыми складками находится голосовая щель.
Функции гортани – голосообразование, участвует в акте глотания. Вход в гортань закрывается в результате того, что надгортанник отклоняется кзади под влиянием давления на него языка и отчасти за счет сокращения черпалонадгортанных мышц.
На уровне VI-VII шейных позвонков гортань переходит в дыхательное горло – трахею. Не спадающая трубка длиной 11-13 см. В ней различают 2 части: шейную и грудную. Позади трахеи на шее и в грудной полости располагается пищевод, впереди – щитовидная и вилочковая железа, а также дуга аорты и её ветви.
На уровне IV-V грудных позвонков трахея делится на две крупных главных бронха. Место деления называют бифуркация трахеи. Правый бронх короче и шире, чем левый. Он является как бы продолжение трахеи.
Основу трахеи составляют 16-20 гиалиновых хрящевых полуколец, соединяющихся между собой кольцевыми связками. Свободные задние концы этих хрящей соединены пучками гладкомышечных клеток и соединительнотканными пластинками, образующими сзади мягкую перепончатую стенку трахеи.
Внутренняя поверхность трахеи и бронхов выстлана слизистой оболочкой, рыхло соединенной с помощью подслизистой основы с хрящами. Она лишена складок, покрыта многорядным призматическим решетчатым эпителием, содержащим большое количество слизистых бокаловидных клеток и лимфоидных узелков. В подслизистой основе находится смешанные серозно-слизистые трахеальные железы.
Легкие – парный орган дыхательной системы, который насыщает кислородом кровь и выводит углекислый газ.
Правое и левое легкие расположены в грудной полости по бокам средостения. По форме они напоминают усеченный конус. Правое легкое короче и толще, чем левое. На легком различают три поверхности: реберную, обращенную к ребрам, медианную, обращенную в сторону средостения, диафрагмальную, обращенную вниз. Легкое имеет верхушку и основание. На медиальной поверхности легкого находятся ворота представляющие собой углубление, через которое проходят: бронх, кровеносные и лимфатические сосуды и нервы. Все это составляет корень легкого. Здесь же находятся лимфатические узлы в большом количестве. Легкие делятся щелями на доли: правое – косой и горизонтальной щелями на верхнюю, среднюю и нижнюю доли, а левое – косой щелью на верхнюю нижнюю доли. Доли подразделяются на бронхолегочные сегменты (11 справа и 10 слева), в каждый из которых входит сегментарный бронх (разветвление долевого бронха) и соответствующая ветвь легочной артерии. Бронхи делятся дихотомически на всё более и более мелкие, образуя бронхиальное дерево. Сегменты легкого состоят из долек (первичных) (рис. 2).
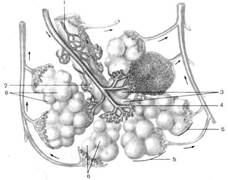
Рисунок 2 – Долька легкого (схема).
1 – бронхиола; 2 – терминальная бронхиола; 3 – дыхательная бронхиола; 4 – альвеолярные ходы; 5 – альвеолярные мешочки; 6 – альвеолы легкого.
Дольки, граничащие с наружной поверхностью легкого, имеют пирамидальную форму с верхушкой, обращенной внутрь дольки; находящиеся более глубоко – форму многогранника. Дольки легких отделены друг от друга прослойками соединительной ткани. Войдя в дольку, внутридольковые ветви сегментарных бронхов многократно ветвятся и переходят в терминальные (концевые) бронхиолы, каждая из которых служит началом ацинуса (вторая долька). Это структурно-функциональная единица легкого. Он представляет собой систему альвеол, осуществляющих газообмен между кровью и воздухом. Альвеолярное дерево начинается дыхательной бронхиолой (альвеолярной, респираторной), которая делится дихотомически 2-3 раза и переходит в альвеолярные ходы, а каждый из них на два альвеолярных мешочка. Стенки альвеолярных ходов и мешочков образованы несколькими десятками альвеол, общее количество их у взрослого человека достигает в среднем 300-350 млн., а площадь поверхности всех альвеол составляет 80-120 м 2.
Стенки альвеол выстланы однослойным плоским эпителием. Поверхность эпителия покрыта сурфактантом – веществом липопротеиновой природы, основная функция которого состоит в поддержании поверхностного натяжения альвеолы, её способности к увеличению объёма при вдохе и противодействию спадению при выдохе. Сурфактант препятствует пропотеванию жидкости в просвет альвеол и обладает бактерицидными свойствами. Под эпителием в тонких соединительнотканных перегородках залегают многочисленные кровеносные капилляры, образующие вместе с эпителиоцитами, барьер между кровью и воздухом (аэрогематический барьер) толщиной 0,5 мкм, не препятствующий обмену газов и выделению водяных паров. Снаружи легкие покрыты плеврой. Плевра представляет собой тонкую гладкую и влажную, богатую эластическими волокнами серозную оболочку, окружающую каждое легкое. Различают висцеральную плевру, плотно сращенную с тканью легкого, и париетальную плевру, выстилающей изнутри стенки грудной полости. В области корня лёгкого висцеральная плевра переходит в париетальную.
Париетальная плевра разделяется на реберную, диафрагмальную и медиастинальную. Реберная покрывает ребра, диафрагмальная – диафрагму, а медиастинальная – средостение. В целом вокруг каждого лёгкого образуется герметически замкнутая плевральная полость, содержащая небольшое количество серозной жидкости, облегчающей дыхательные движения лёгких; при верхней или нижней части лёгких увлажненная висцеральная плевра свободно скользит по внутренней поверхности париетальной плевры. Вместе перехода реберной плевры в диафрагмальную образуется реберно-диафрагмальный синус – запасное пространство для лёгки, при их расширении, в котором может скапливаться плевральная жидкость при нарушении процессов её образования и всасывания – гемоторакс, пневмоторакс, гидроторакс.
Средостение – комплекс органов расположенных между правым и левым листками медиастинальной плевры Условной плоскостью, проходящей поперечно через место деления трахеи, средостение подразделяется на переднее и заднее. Переднее состоит из верхнего и нижнего отделов. Верхний образован вилочковой железой (тимусом), крупными сосудами (верхней полой веной, выходящей частью и дугой аорты) и нервами, а нижний – сердцем. Заднее средостение составлено пищеводом, сопровождающими его блуждающими нервами грудной частью аорты, грудным лимфатическим протоком, лимфатическим стволом с отходящими от него большими и малыми чревными нервами, непарной и полунепарной венами. Здесь имеются и лимфатические узлы.
Физиологическая роль легких заключается, прежде всего, в обеспечении дыхания. Каждой клетке организма требуется непрерывное поступление кислорода. Частота дыханий составляет 16-20 в минуту. Она увеличивается при физической нагрузке.
Дыхание регулируется дыхательным центром, который расположен в продолговатом мозге. Существует также гуморальная регуляция, которая осуществляется воздействием на дыхательный центр изменений газового состава крови и температуры: дыхание учащается при недостатке кислорода и избытке углекислоты, увеличенной кислотности крови, повышении температуры.
Акт дыхания состоит из вдоха и выдоха. При вдохе грудная клетка расширяется за счет сокращения дыхательных мышц и диафрагмы. Выдох же происходит при спадении грудной клетки и подъема диафрагмы. При вдохе окружность груди увеличена, при выдохе уменьшается. Для оценки дыхательной функции важно знать не только число дыханий в минуту, но и объем вдыхаемого и выдыхаемого.
Человек в состоянии покоя вдыхает и выдыхает около 500 мл воздуха. Этот объем воздуха называется дыхательным. Если после спокойного вдоха сделать усиленный дополнительный вдох, то в легкие может поступить еще 1500 мл воздуха. Такой объем называют резервным объемом вдоха. После спокойного выдоха при максимальном напряжении дыхательных мышц можно выдохнуть еще 1500 мл воздуха. Этот объем носит название резервного объема выдоха. После максимального выдоха в легких остается около 1200 мл воздуха – остаточный объем. Сумма резервного объема выдоха и остаточного объема составляет около 250 мл воздуха – функциональную остаточную емкость легких (альвеолярный воздух). Жизненная емкость легких – это в сумме дыхательный объем воздуха, резервный объем вдоха и резервный объем выдоха (500 + 1500 + 1500).
Жизненную емкость легких и объем легочного воздуха измеряют при помощи специального прибора – спирометра (или спирографа).
megaobuchalka.ru
Федеральное государственное бюджетное образовательное учреждение
высшего профессионального образования
«ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ УПРАВЛЕНИЯ»
Реферат: ЛфК при заболеваниях дыхательных путей
Работу выполнила:
студентка института УПСиБК
2 курса, группы УПО 2-2
Филиппова Ксения
Содержание:
1. АФО органов дыхания.
2. Клинико-физиологическое обоснование.
3. ЛФК при пневмонии.
4. Список использованной литературы.
ВВЕДЕНИЕ
Заболевания органов дыхания. Существует много заболеваний органов дыхания. Вот только некоторые из них: пневмония, плеврит, туберкулез легких, бронхиальная астма, эмфизема легких, трахеит, катар верхних дыхательных путей, бронхит. Вот только несколько так называемых представителей заболеваний органов дыхания.
Астма бронхиальная(греч. aslhina — одышка, удушье) — заболевание, выражающееся периодически наступающими приступами удушья, имеющими различную силу и продолжительность (от нескольких часов до нескольких дней). Возникновение приступа обусловлено спазмом мелких бронхов, набуханием их слизистой оболочки и закупоркой их выделяемой в изобилии слизью. Как правило, приступ Астмы возникает внезапно, чаще ночью. Больной испытывает затруднение в выдыхании воздуха, грудная клетка раздувается, появляется тягостное ощущение удушья; он сидит в постели, свесив ноги, или вскакивает, ищет удобную позу, подбегает к окну, с жадностью вдыхает свежий воздух. Дыхание становится свистящим, лицо синюшным, вены на шее набухают. К концу приступа с трудом начинает выделяться скудная, вязкая, стекловидная мокрота; кашель делается влажным, мокроты становится все больше, она легче отходит; больной может лечь, заснуть. Кроме таких выраженных приступов, с внезапным началом и концом, может быть астматическое состояние (затяжная астма), когда проходят часы и дни, а ожидаемого разрешения приступа не наступает, продолжаются свистящий хрипы, выделение мокроты затруднено; больной не спит всю ночь; различные, ранее помогавшие средства или не действуют или приносят лишь слабой облегчение. Среди причин, вызывающих А. б,, наряду с семейным наследственным предрасположением особая роль отводитсяаллергии,т. е. состоянию повышенной чувствительности организма к некоторым веществам животного (запах пота, ножи, шерстяная пыль) или растительного (цветочная пыль, запах сена, цветов) происхождения. В ряде случаев А. б. имеет характер проф. болезни, связанной с действием определенных раздражителей.
Трахеит– воспаление дыхательных путей – трахей. Сопровождается кашлем, зачастую «лающим» с выделением мокроты. Хрипы в груди.
Пневмония– воспаление легких.
Дыхательная система состоит из путей, проводящих воздух – носовая полость, гортань, трахея и бронхи и собственно дыхательной части – легких.
В носовой полости находится орган обоняния. Перегородка, переходящая из хрящевой и костной частей, делит ее на две половины. Стенки носовой полости и носовая перегородка, покрытые изнутри слизистой оболочкой, выстланы мерцательным эпителием. Реснички мерцательного эпителия колеблются против движения вдыхаемого воздуха, удаляя наружу, вместе со слизью пылевые частицы и таким образом, очищая вдыхаемый воздух. В носовую полость открывается воздухоносные полости соседних костей - придаточные пазухи носа. Пройдя через носовую полость, воздух согревается, увлажняется, очищается и попадает сначала в носоглотку, затем в ротовую часть глотки и в гортанную часть. Из гортанной части глотки воздух направляется в гортань, которая является еще и органом голосообразования. Гортань располагается в передней области шеи, где заметны контуры гортанного возвышения.
Непосредственным продолжением гортани является трахея. Длина ее от 9 до 12 см., а диаметр около1,5 – 2 см. Слизистая оболочка ее выстлана мерцательным эпителием, имеет много желез. Из области шеи трахея переходит в грудную полость и на уровне IV – V грудных позвонковделится на правый и левый главные бронхи.В области корней легких бронхи делятся сначала на долевые, а затем на сегментарные бронхи. Сегментарные бронхи продолжают делиться на более мелкие бронхи (каждый на два), образуя бронхиальное дерево правого и левого легких. Воздух свободно проходит через дыхательные пути, т.к. стенки дыхательной трубки не спадаются благодаря наличию в них хрящевой основы.
Легкие лежат в грудной полости по обеим сторонам от сердца.Каждое легкое заключено в замкнутый тонкостенный мешок, образованный, тонкой, влажной, блестящей оболочкой – плеврой. Различают два листка плевры, без перерыва переходящих один в другой: пристеночный и легочный. Между ними имеется щелевидная плевральная полость, которая содержит небольшое количество плевральной жидкости, играющей роль смазки при непрерывно совершающихся дыхательных движениях легких. При воспалении легких, туберкулезе и ряде других заболеваний пристеночный листок плевры может срастись с легочным листком, образуя спайки. При некоторых болезненных состояниях между листками плевры может скапливаться значительное количество жидкости или воздуха, что ведет к сдавливанию легкового и нарушению его функций. Легкое имеет конусовидную форму. Его нижняя поверхность вогнутая и прилежит к диафрагме – мышце, отделяющей грудную полость от брюшной. Верхушка легкого на 2-3 см. выступает над ключицей, заходя в нижнюю область шеи. Каждое легкое бороздами делится на доли – левое на две, правое на три. Доли легкого состоят из сегментов, сегменты – из долек, в которые входят дольковые бронхи. Продолжая, делится внутри дольки, бронхи переходят сначала в конечные, а затем в дыхательные бронхиолы. Дыхательные бронхиолы образует альвеолярные ходы, на их стенках расположено множество маленьких пузырьков – альвеол. Стенки альвеол снаружи оплетены густой сетью мельчайших кровеносных сосудов – капилляров и представляют собой мембрану толщиной менее 1мкм, через которую происходит газообмен между кровью, протекающей через капилляры и воздухом, вентилирующим альвеолы. Легочная артерия, разветвляясь в легком соответственно делению бронхов вплоть до мельчайших капилляров, приносит в легкое из правового желудочка сердце бедную кислородом венозную кровь. Через просвет капилляра одновременно могут пройти 1-2 эритроцита. В результате газообмена кислород вдыхаемого воздуха переходит в эритроциты, а углекислый газ переходит из эритроцитов в альвеолярный воздух. Т.о. венозная кровь обогащается кислородом превращается в артериальную и по двум легочным венам направляется обратно в левое предсердие сердца. Этот путь называется малым кругом кровообращения.
Процессы дыхания регулируются центральной нервной системой. Парный дыхательный центр состоит из двух частей – центра вдоха и центра выдоха.
Углекислота, накапливающаяся в крови при активном использовании клетками кислорода, и молочная кислота, попадающая в кровь в больших количествах при интенсивной мышечной работе, возбуждают дыхательный центр мозга, вследствие чего частота и глубина дыхания увеличиваются. В регуляции дыхания большую роль играют также блуждающие нервы.
Для исследования дыхательной функции легких измеряют жизненную емкость легких - максимальный объем воздуха, который можно с усилием выдохнуть после самого глубокого вдоха. Она в среднем +3,5 л., а у хорошо тренированных лиц – до 6 л. Объем воздуха, проходящий через легкие за 1 мин., называют минутным объемом дыхания. В норме он равен 6-9 л.
studfiles.net
Количество просмотров публикации АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ОРГАНОВ ДЫХАНИЯ - 240
Систему органов дыхания составляют воздухо-проводящие пути и аппарат газообмена. К верхним дыхательным путям относятся полость носа, глотка и гортань, к нижним – трахея и бронхи. Газообмен между атмосферным воздухом и кровью осуществляется в легких. Органы дыхания к моменту рождения ребенка морфологически не совершенны. Особенностями морфологического строения органов дыхания являются: 1) тонкая, легко ранимая слизистая; 2) недостаточно развитые железы; 3) сниженная продукция иммуноглобулина А и сурфактанта; 4) богатый капиллярами подслизистый слой, состоящий преимущественно из рыхлой клетчатки; 5) мягкий, податливый хрящевой каркас нижних отделов дыхательных путей; 6) недостаточное количество в дыхательных путях и легких эластической ткани.
Носовая полость. Нос у детей первых 3 лет жизни мал, полости его недоразвиты, носовые ходы, узкие, раковины толстые. Нижний носовой ход отсутствует. Он формируется к 4 годам. Пещеристая ткань подслизистой оболочки носа развита недостаточно, этим объясняются редкие носовые кровотечения. Придаточные пазухи носа к моменту рождения ребенка не сформированы. Слезно-носовой проток широкий, что способствует проникновению инфекции из носа в конъюнктивальный мешок.
Глотка. У детей раннего возраста сравнительно узка и мала.
Евстахиева труба. Короткая и широкая, расположена более горизонтально, чем у детей старшего возраста͵ отверстие ее находится ближе к хоанам.
Надгортанник. У новорожденного мягкий, легко сгибается, теряя при этом способность, герметически прикрывать вход в трахею.
Гортань. Расположена выше чем у взрослых, в связи с этим ребенок лежа на спине может глотать жидкую пищу. Гортань имеет воронкообразную форму. В области подсвязачного пространства отчетливо выражено сужение. Диаметр гортани в данном месте у новорожденного всего 4 мм и увеличивается с возрастом медленно.
Трахея. У новорожденного ребенка относительно широкая, поддерживается незамкнутыми хрящевыми кольцами и широкой мышечной мембраной. Сокращение и расслабление мышечных волокон изменяет ее просвет. Трахея очень подвижна, что наряду с меняющимся просветом и мягкостью хрящей приводит ее просвет. Трахея очень подвижна, что наряду с меняющимся просветом и мягкостью хрящей приводит к спадению ее на выходе и является причиной экспираторной одышки или грубого храпящего дыхания (врожденный стридор).
Бронхиальное дерево. К моменту рождения ребенка сформировано. Бронхи узкие, их хрящи мягкие и податливые, так как основу бронхов, так же как и трахеи составляют полукольца соединенные фиброзной пленкой. У детей раннего возраста угол отхождения обоих бронхов одинаков и инородные тела могут попадать как в правый так и в левый бронх. В раннем возрасте бронхиальное дерево выполняет очистительную функцию недостаточно. Механизмы самоочищения – волнообразные движения мерцательного эпителия слизистой бронхов, перистальтика бронхиол, кашлевой рефлекс – развиты намного слабее, чем у взрослых.
Легкие. У новорожденного недостаточно сформированы. Терминальные бронхиолы заканчиваются не гроздью альвеол как у взрослого, а мешочком, из краев которого формируются новые альвеолы. Количество альвеол и их диаметр увеличивается с возрастом. Нарастает и жизненная емкость легких. Межуточная ткань в легком рыхлая, содержит очень мало соединительнотканных и эластических волокон, богата клетчаткой и сосудами. В связи с этим легкие ребенка полнокровны, более воздушны, чем у взрослого. Бледность эластических волокон способствует легкости возникновения эмфиземы и ателектазированию легочной ткани. Склонность к ателектазу усиливается из-за дефицита сурфактанта. Сурфактант представляет собой поверхностно-активное в-во, покрывающее тонкой пленкой внутреннюю поверхность альвеол, и препятствует их спадению на выдохе. Корень легкого состоит из крупных бронхов, сосудов и лимфатических узлов. Лимфатические узлы реагируют на внедрение инфекции. Плевра хорошо снабжена кровеносными и лимфатическими сосудами, относительно толстая. Легко растяжимая. Париетальный листок плевры слабо фиксирован. Скопление жидкости в плевральной полости вызывает смещение органов средостения.
Грудная клетка, диафрагма и средостение. Диафрагма расположена высоко. Ее сокращения увеличивают вертикальный размер грудной полости. Ухудшают вентиляцию легких условия, затрудняющие движения диафрагмы (метеоризм, увеличение размеров паренхиматозных органов).
referatwork.ru
Начало формирования трахеопульмональной системы начинается на 3-4-й неделе эмбрионального развития. Уже к 5-6-й неделе развития эмбриона появляются разветвления второго порядка и предопределено образование трех долей правого легкого и двух долей левого легкого. В этот период образуется ствол легочной артерии, врастающей в легкие по ходу первичных бронхов.
У эмбриона на 6-8-й неделе развития формируются основные артериальные и венозные коллекторы легких. В течение 3 месяцев происходит рост бронхиального дерева, появляются сегментарные и субсегментарные бронхи.
В течение 11-12-й недели развития уже имеются участки легочной ткани. Они вместе с сегментарными бронхами, артериями и венами образуют эмбриональные сегменты легких.
В промежутках между 4-м и 6-м месяцами наблюдается быстрый рост сосудистой системы легких.
У плодов в 7 месяцев ткань легких приобретает черты пористого строения каналов, будущие воздушные пространства заполнены жидкостью, которая выделяется клетками, выстилающими бронхи.
В 8–9 месяцев внутриутробного периода происходит дальнейшее развитие функциональных единиц легких.
Рождение ребенка требует немедленного функционирования легких, в этот период с началом дыхания происходят значительные изменения воздухоносных путей, особенно дыхательного отдела легких. Формирование дыхательной поверхности в отдельных отделах легких происходит неравномерно. Для расправления дыхательного аппарата легких огромное значение имеют состояние и готовность сурфактантной пленки, выстилающей легочную поверхность. Нарушение поверхностного натяжения сурфактантной системы приводит к серьезным заболеваниям ребенка раннего возраста.
В первые месяцы жизни у ребенка сохраняется соотношение длины и ширины воздухоносных путей, как у плода, когда трахея и бронхи короче и шире, чем у взрослых, а мелкие бронхи – более узкие.
Плевра, покрывающая легкие, у новорожденного ребенка более толстая, рыхлая, содержит ворсины, выросты, особенно в междолевых бороздках. В этих участках возникают патологические очаги. Легкие к рождению ребенка подготовлены к выполнению функции дыхания, но отдельные компоненты находятся в стадии развития, быстро идет формирование и дозревание альвеол, происходят перестройка малого просвета мышечных артерий и ликвидация барьерной функции.
После трехмесячного возраста различают II периода.
I – период интенсивного роста легочных долей (от 3 месяцев до 3 лет).
II – окончательная дифференцировка всей бронхо-легочной системы (от 3 до 7 лет).
Интенсивный рост трахеи и бронхов происходит на 1-2-м году жизни, который в последующие годы замедляется, а мелкие бронхи растут интенсивно, углы ветвления бронхов также увеличиваются. Диаметр альвеол нарастает, и дыхательная поверхность легких с возрастом увеличивается в 2 раза. У детей до 8 месяцев диаметр альвеол равен 0,06 мм, в 2 года – 0,12 мм, в 6 лет – 0,2 мм, в 12 лет – 0,25 мм.
В первые годы жизни происходят рост и дифференцировка элементов легочной ткани, сосудов. Выравнивается соотношение объемов долей у отдельных сегментов. Уже в 6–7 лет легкие являются сформированным органом и неотличимы по сравнению от легких взрослых людей.
Поделитесь на страничкеСледующая глава >
med.wikireading.ru
|
|
| Респираторный тракт представляет собой целый комплекс образований, важнейшими функциями которых являются распределение воздуха для обмена газов, доставка кислорода и выведение углекислого газа. Развитие органов дыхания начинается на 3-й неделе эмбрионального развития и продолжается в течение длительного времени после рождения ребенка. К 7 годам формирование органов дыхания заканчивается и в дальнейшем происходит только увеличение их размеров. К верхним дыхательным путям относятся полость носа, глотка и гортань, к нижним – трахея и бронхи. Органы дыхания у детей имеют относительно меньшие размеры и отличаются незаконченностью анатомо-гистологического развития. |
Рис. 4. Схема строения органов дыхания.
Нос ребенка раннего возраста относительно мал, носовые ходы узкие, нижний носовой ход отсутствует. Слизистая оболочка носа нежная, относительно сухая, богата кровеносными сосудами. Вследствие узости носовых ходов и обильного кровоснабжения их слизистой оболочки даже незначительное воспаление вызывает у маленьких детей затруднение дыхания через нос. Дыхание же через рот у детей первого полугодия жизни невозможно, так как большой язык оттесняет надгортанник кзади. Особенно узким у детей раннего возраста является выход из носа — хоаны, что часто является причиной длительного нарушения у них носового дыхания.
Придаточные пазухи носа у детей раннего возраста развиты очень слабо или совсем отсутствуют. По мере того как увеличиваются в размерах лицевые кости (верхняя челюсть) и прорезываются зубы, возрастают длина и ширина носовых ходов, объем придаточных пазух носа. К 2 годам появляется лобная пазуха, увеличивается в объеме гайморова полость. К 4 годам появляется нижний носовой ход. Этими особенностями объясняется редкость таких заболеваний, как гайморит, фронтит, этмоидит, в раннем детском возрасте. Из-за недостаточного развития пещеристой ткани у детей раннего возраста слабо согревается вдыхаемый воздух, в связи с этим детей нельзя выносить на улицу при температуре ниже -10° С. Пещеристая ткань хорошо развивается к 8 - 9 годам, этим объясняется относительная редкость кровотечений из носа у детей 1-го года жизни. Широкий носослезный проток с недоразвитыми клапанами способствует переходу воспаления из носа на слизистую оболочку глаз. Проходя через нос, атмосферный воздух согревается, увлажняется и очищается. В полость носа выделяется 0,5 - 1 л слизи в сутки. Каждые 10 мин носоглотку проходит новый слой слизи, которая содержит бактерицидные вещества (лизоцим, комплемент и др.), секреторный иммуноглобулин А.
Глотка у детей относительно узкая и имеет более вертикальное направление, чем у взрослых. Лимфоглоточное кольцо у новорожденных развито слабо. Глоточные миндалины становятся видимыми лишь к концу 1 -го года жизни. Поэтому ангины у детей до 1 года бывают реже, чем у более старших детей. К 4 - 10 годам миндалины уже развиты хорошо, и может легко возникать их гипертрофия. В пубертатном периоде миндалины начинают претерпевать обратное развитие. Миндалины являются как бы фильтром для микробов, но при частых воспалительных процессах в них может формироваться очаг хронической инфекции, вызывающий общую интоксикацию и сенсибилизацию организма. Разрастание аденоидов (носоглоточной миндалины) наиболее выражено у детей с аномалиями конституции, в частности с лимфатико-гипопластическим диатезом. При значительном увеличении аденоидов — 1,5 - 2-й степени — их удаляют, так как у детей нарушается носовое дыхание (дети дышат открытым ртом — воздух не очищается и не согревается носом, и поэтому они часто болеют простудными заболеваниями), изменяется форма лица (аденоидное лицо), дети становятся рассеянными (дыхание ртом отвлекает внимание), ухудшается их успеваемость. При дыхании ртом нарушается также осанка, аденоиды способствуют формированию неправильного прикуса.
Евстахиевы трубы у детей раннего возраста широкие, и при горизонтальном положении ребенка патологический процесс из носоглотки легко распространяется на среднее ухо, вызывая развитие среднего отита.
Гортань у детей раннего возраста имеет воронкообразную форму (позже — цилиндрическую) и расположена несколько выше, чем у взрослых (на уровне 4-го шейного позвонка у ребенка и 6-го шейного позвонка — у взрослого). Гортань относительно длиннее и уже, чем у взрослых, хрящи ее очень податливы. Ложные голосовые связки и слизистая оболочка нежные, богаты кровеносными и лимфатическими сосудами, эластическая ткань развита слабо.
Голосовая щель у детей узкая. Голосовые связки у детей раннего возраста короче, чем у старших, поэтому у них высокий голос. С 12 лет голосовые связки у мальчиков становятся длиннее, чем у девочек. Указанные особенности гортани объясняют легкое развитие у детей стенотических явлений даже при умеренных воспалительных изменениях слизистой оболочки гортани. Большое значение имеет также повышенная нервно-мышечная возбудимость маленького ребенка. Осиплость голоса, отмечаемая часто у маленьких детей после крика, чаще зависит не от воспалительных явлений, а от слабости легко утомляемых мышц голосовых связок.
Трахея у новорожденных воронкообразной формы, просвет ее узок, задняя стенка имеет более широкую фиброзную часть, стенки более податливы, хрящи мягкие, легко сдавливаются. Слизистая оболочка ее нежная, богата кровеносными сосудами и суховата вследствие недостаточного развития слизистых желез, эластическая ткань развита слабо. Секреция желез обеспечивает слой слизи на поверхности трахеи толщиной 5 мкм, скорость продвижения которого — 10 - 15 мм/мин (обеспечивается ресничками — 10 - 30 ресничек на 1 мкм2). Рост трахеи происходит параллельно с ростом туловища, наиболее интенсивно — на 1-м году жизни и в пубертатном периоде. Особенности строения трахеи у детей приводят при воспалительных процессах к легкому возникновению стенотических явлений, определяют частые изолированные (трахеиты), комбинированные с поражением гортани (ларинготрахеиты) или бронхов (трахеобронхиты) поражения. Кроме того, в связи с подвижностью трахеи может происходить ее смещение при одностороннем процессе (экссудат, опухоль).
Бронхи к рождению достаточно хорошо сформированы. Рост бронхов интенсивен на 1-м году жизни и в пубертатном периоде. Слизистая оболочка их богато васкуляризирована, покрыта слоем слизи, которая продвигается со скоростью 3 - 10 мм/мин, в бронхиолах медленнее — 2 - 3 мм/мин. Правый бронх является как бы продолжением трахеи, он короче и шире левого. Этим объясняется частое попадание инородного тела в правый главный бронх. Бронхи узкие, хрящи их мягкие. Мышечные и эластические волокна у детей 1-го года жизни развиты еще недостаточно. Нежность слизистой оболочки бронхов, узость их просвета объясняют частое возникновение у детей раннего возраста бронхиолитов с синдромом полной или частичной обструкции.
Легкие у новорожденных весят около 50 г, к 6 мес. масса их удваивается, к году утраивается, к 12 годам увеличивается в 10 раз, к 20 годам — в 20 раз. Легочные щели выражены слабо. У новорожденных легочная ткань менее воздушна, с обильным развитием кровеносных сосудов и соединительной ткани в перегородках ацинусов и недостаточным количеством эластической ткани. Последнее обстоятельство объясняет относительно легкое возникновение эмфиземы при различных легочных заболеваниях. Слабым развитием эластической ткани отчасти объясняется склонность детей раннего возраста к ателектазам, чему способствуют также недостаточная экскурсия грудной клетки, узость бронхов. Этому же способствует недостаточная продукция сурфактанта, прежде всего у недоношенных детей. Особенно легко возникают ателектазы в задненижних отделах легких, так как эти отделы особенно плохо вентилируются в связи с тем, что ребенок почти все время лежит на спине, и легко возникает застой крови. Ацинусы недостаточно дифференцированы. В процессе постнатального развития образуются альвеолярные ходы с типичными альвеолами. Их количество быстро увеличивается в течение 1-го года и продолжает нарастать до 8 лет. Это приводит к увеличению дыхательной поверхности. Количество альвеол у новорожденных (24 млн.) в 10 - 12 раз, а их диаметр (0,05 мм) — в 3 - 4 раза меньше, чем у взрослых (0,2 - 0,25 мм). Количество крови, протекающее через легкие в единицу времени, у детей больше, чем у взрослых, что создает у них наиболее благоприятные условия для газообмена.
Формирование структуры легких происходит в зависимости от развития бронхов. После разделения трахеи на правый и левый главные бронхи каждый из них делится на долевые бронхи, которые подходят к каждой доле легкого. Затем долевые бронхи делятся на сегментарные. Каждый сегмент имеет самостоятельную вентиляцию, концевую артерию и межсегментарные перегородки из эластической соединительной ткани. Сегментарное строение легких уже хорошо выражено у новорожденных. В правом легком различаются 10 сегментов, в левом — 9. Верхние левая и правая доли делятся на три сегмента — 1, 2 и 3-й, средняя правая доля — на два сегмента — 4-й и 5-й. В левом легком средней доле соответствует язычковая, также состоящая из двух сегментов — 4-го и 5-го. Нижняя доля правого легкого делится на пять сегментов — 6, 7, 8, 9 и 10-й, левого легкого — на четыре сегмента — 6, 8, 9 и 10-й. У детей пневмонический процесс наиболее часто локализуется в определенных сегментах (6, 2, 10, 4, 5-м), что связано с особенностями аэрации, дренажной функцией бронхов, эвакуацией из них секрета и возможного попадания инфекции.
Внешнее дыхание, то есть обмен газов между атмосферным воздухом и кровью капилляров легких, осуществляется посредством простой диффузии газов через альвеолярно-капиллярную мембрану вследствие разницы парциального давления кислорода во вдыхаемом воздухе и венозной крови, притекающей по легочной артерии в легкие из правого желудочка. По сравнению со взрослыми у детей раннего возраста имеются выраженные отличия внешнего дыхания в связи с развитием ацинусов, многочисленными анастомозами между бронхиальными и пульмональными артериями, капиллярами.
Функциональные особенности.
Глубина дыхания у детей значительно меньше, чем у взрослых. Это объясняется небольшой массой легких и особенностями строения грудной клетки. Грудная клетка у детей 1-го года жизни как бы находится в состоянии вдоха в связи с тем, что переднезадний ее размер приблизительно равен боковому, ребра от позвоночника отходят почти под прямым углом. Это обусловливает диафрагмальный характер дыхания в этом возрасте. Переполненный желудок, вздутие кишечника ограничивают подвижность грудной клетки. С возрастом она из инспираторного положения постепенно переходит в нормальное, что является предпосылкой для развития грудного типа дыхания.
Частота дыхания тем больше, чем моложе ребенок:
новорожденный – 40-60 в мин.;
грудной возраст – 30-35 в мин.;
старший возраст – 15-20 в мин.
Дыхание аритмичное, что требует считать ЧД строго за минуту.
Тип дыхания меняется с возрастом:
до года – брюшной;
1-7 лет – смешанный;
С 7 лет – у мальчиков брюшной, у девочек грудной.
Потребность в кислороде у детей значительно выше, чем у взрослых. Так, у детей 1-го года жизни потребность в кислороде на 1 кг массы тела составляет около 8 мл/мин, у взрослых — 4,5 мл/мин. Поверхностный характер дыхания у детей компенсируется большой частотой дыхания. Благодаря большей частоте минутный объем дыхания на 1 кг массы в два раза выше у детей раннего возраста, чем у взрослых. Жизненная емкость легких (ЖЕЛ), то есть количество воздуха (в миллилитрах), максимально выдыхаемого после максимального вдоха, у детей значительно ниже по сравнению со взрослыми. ЖЕЛ увеличивается параллельно росту объема альвеол.
Таким образом, анатомические и функциональные особенности системы органов дыхания у детей создают предпосылки к более легкому нарушению дыхания, чем у взрослых.
studfiles.net
Систему органов дыхания составляют воздухопроводящие пути и аппарат газообмена. К верхним дыхательным путям относятся полость носа, глотка и гортань, к нижним- трахея и бронхи. Газообмен между атмосферным воздухом и кровью осуществляется в легких. Органы дыхания к моменту ребенка морфологически несовершенны. В течение первых лет жизни они интенсивно растут и дифференцируются. К 7 годам формирование органов дыхания заканчивается и в дальнейшем происходит только увеличение их размеров. Особенностями морфологического строения органов дыхания являются: 1) тонкая, легкоранимая слизистая; 2) недостаточно развитые железы; 3) сниженная продукция иммуноглобулина А и сурфактанта; 4) богатый капиллярами подслизистый слой, состоящий преимущественно из рыхлой клетчатки; 5) мягкий, податливый хрящевой каркас нижних отделов дыхательных путей; 6) недостаточное количество в дыхательных путях и легких эластической ткани. Носовая полость. Нос у детей первых трех лет жизни мал, полости его недоразвиты, носовые ходы узкие, раковины толстые. Нижний носовой ход отсутствует. Он формируется к 4 годам. При насморке у маленьких детей легко возникает отек слизистой, что приводит к непроходимости носовых ходов, затрудняет сосание груди, вызывает одышку. Пещеристая ткань подслизистой оболочки носа развита недостаточно, этим обьясняются редкие носовые кровотечения. Придаточные пазухи носа к рождению ребенка не сформированы. Слезно-носовой проток широкий, что способствует проникновению инфекции из носа в коньюнктивальный мешок. Глотка. У детей раннего возраста сравнительно узка и мала. Евстахиева труба. Короткая и широкая, расположена более горизонтально, чем у детей старшего возраста, отверстие ее находится ближе к хоанам. Это предрасполагает к более легкому инфицированию барабанной полости при рините. Надгортанник. У новорожденного мягкий, легко сгибается, теряя при этом способность герметично прикрывать вход в трахеею. Этим частично обьясняется большая опасность аспирации содержимого желудка в дыхательные пути при рвоте и срыгивании. Неправильное положение и мягкость хряща надгортанника может быть причиной функционального сужения входа в гортань и появления шумного (стридорозного) дыхания. Гортань. Расположена выше, чем у взрослых, поэтому ребенок, лежа на спине, может глотать жидкую пищу. Гортань имеет воронкообразную форму. В области подсвязочного пространства отчетливо выражена сужение. Диаметр гортани в этом месте у новорожденного всего 4 мм у увеличивается с возрастом медленно- к 14 годам составляет 1 см. Узкий просвет гортани, легко возникающие отек подслизистого слоя, спазм гладкой мускулатуры из-за обилия нервных рецепторов в подсвязочном пространстве могут привести при респираторной инфекции к стенозу (сужению) гортани. Трахея. У новорожденного ребенка относительно широкая, поддерживается незамкнутыми хрящевыми кольцами и широкой мышечной мембраной. Сокращение и расслабление мышечных волокон изменяют ее просвет. Трахея очень подвижна, что наряду с меняющимся просветом и мягкостью хрящей приводит к ее спадению на выходе и является причиной экспираторной одышки или грубого хрипящего дыхания (врожденный стридор). Симптомы стридора исчезают к двум годам, когда хрящи становятся более плотными. Бронхиальное дерево. К моменту рождения ребенка сформировано. Бронхи узкие, их хрящи мягкие и податливые, так как основу бронхов, так же как и трахеи, составляют полукольца, соединенные фиброзной пленкой. У детей раннего возраста угол отхождения обоих бронхов от трахеи одинаков и инородные тела могут попадать как в правый, так и в левый бронх. С возрастом угол меняется- инородные тела чаще обнаруживаются в правом бронхе, так как он является как бы продолжением трахеи. В раннем возрасте бронхиальное дерево выполняет очистительную функцию недостаточно. Механизмы самоочищения- волнообразные движения мерцательного эпителия слизистой бронхов, перистальтика бронхиол, кашлевой рефлекс- развиты намного слабее, чем у взрослых. Гиперемия и отечность слизистой оболочки, скопление инфицированной слизи значительно сужают просвет бронхов вплоть до полной их закупорки, что способствует развитию ателектазов и инфицированию легочной ткани. В мелких бронхов легко развивается спазм, что обьясняет частоту бронхиальной астмы и астматического компонента при бронхитах и пневмониях в детском возрасте. Легкие. У новорожденного ребенка легкие недостаточно сформированы. Терминальные бронхиолы заканчиваются не гроздью альвеол, как у взрослого, а мешочком, из краев которого формируется новые альвеолы. Количества альвеол и их диаметр увеличиваются с возрастом. Нарастает и жизненная емкость легких. Межуточная (интерстициальная) ткань в легком рыхлая, содержит очень мало соединительнотканных и эластических волокон, богата клетчаткой и сосудами. В связи с этим легкие ребенка раннего возраста более полнокровны и менее воздушны, чем у взрослого. Бедность эластических волокон способствует легкости возникновения эмфиземы и ателектазированию легочной ткани. Склонность к ателектазу усиливается из-за дефицита сурфактанта. Сурфактант представляет собой поверхностно-активное вещество, покрывающее тонкой пленкой внутреннюю поверхность альвеол. Он препятствует их спадению на выдохе. При дефиците сурфактанта альвеолы недостаточно расправляются и развивается дыхательная недостаточность. Ателектазы наиболее часто возникают в задненижних отделах легких из-за их слабой вентиляции. Развитию ателектазов и легкости инфицирования легочной ткани способствует застой крови в результате вынужденного горизонтального положения ребенка грудного возраста. Паренхима легкого у детей раннего возраста способна разрываться при относительно небольшом увеличении давления воздуха в дыхательных путях. Это может произойти при нарушении техники проведения искусственной вентиляции легких. К о р е н ь л е г к о г о состоит из крупных бронхов, сосудов и лимфатических узлов. Лимфатические узлы реагируют на внедрение инфекции. П л е в р а хорошо снабжена кровеносными и лимфатическими сосудами, относительно толстая, легкорастяжимая. Париетальный листок плевры слабо фиксирован. Скопление жидкости в плевральной полости вызывает смещение органов средостения. Грудная клетка, диафрагма и средостение. Диафрагма расположена высоко. Ее сокращения увеличивают вертикальный размер грудной полости. Ухудшают вентиляцию легких условия, затрудняющие движение диафрагмы (метеоризм, увеличение размеров паренхиматозных органов). Податливость детской грудной клетки может привести к парадоксальному втяжению межреберий во время дыхания. В различные периоды жизни дыхание имеет свои особенности: 1) поверхностный и частый характер дыхания. Частота дыхания тем больше, чем моложе ребенок. Наибольшее число дыханий отмечается после рождения- 40-60 в 1 мин, что иногда называют «физиологической одышкой» новорожденного. У детей 1-2 лет частота дыхания составляет 30-35, в 5-6 лет- около 25, в 10 лет- 18-20, у взрослых-15-16. Отношение частоты дыхания к частоте пульса составляет у новорожденных 1: 2,5-3; у детей других возрастов 1: 3,5-4; у взрослых 1: 4; 2) аритмия дыхания в первые 2-3 недели жизни новорожденного. Она проявляется неправильным чередованием пауз между вдохом и выдохом. Вдох значительно короче выдоха. Иногда дыхание бывает прерывистым. Это связано с несовершенством функции дыхательного центра; 3) тип дыхания зависит от возраста и пола. В раннем возрасте отмечается брюшной (диафрагмальный) тип дыхания, в 3-4 года грудное дыхание начинает преобладать над диафрагмальным. Разница в дыхании в зависимости от пола выявляется с 7-14 лет. В период полового созревания у мальчиков устанавляется брюшной, у девочек- грудной тип дыхания. Для исследования функции дыхания определяют частоту дыхания в покое и при физической нагрузке; измеряют размеры грудной клетки и ее подвижность (в покое, во время вдоха и выдоха), определяют газовый состав и кислотно-щелочное состояние крови. Детям старше 5 лет проводят спирометрию. Анатомо-физиологические особенности дыхательной системы, несовершенство иммунитета, наличие сопутствующих заболеваний, влияние факторов внешней среды обьясняют частоту и тяжесть заболеваний органов дыхания у детей.
www.baby.ru
Карагандинский Государственный Медицинский Университет
Кафедра гистологии
Тема
Возрастные особенности дыхательной системы у новорожденных и детей
Выполнила: ст. гр. 3−072 ОМФ
Якупова А. А
Караганда 2014
Введение
В каждой клетке осуществляются процессы, в ходе которых происходит освобождение энергии, используемой на различные виды жизнедеятельности организма. Сокращения мышечных волокон, проведение нервных импульсов нейронами, выделение секретов железистыми клетками, процессы клеточного деления — все эти и многие другие жизненные отправления клеток совершаются благодаря той энергии, которая освобождается при процессах, называемых тканевым дыханием.
При дыхании клетки поглощают кислород и выделяют углекислый газ. Это внешние проявления сложных процессов, совершающихся в клетках при дыхании. Как же обеспечивается постоянное поступление кислорода к клеткам и удаление угнетающего их деятельность углекислого газа? Это происходит в процессе внешнего дыхания.
Кислород из внешней среды поступает в легкие. Там, как уже известно, происходит превращение венозной крови в артериальную. Артериальная кровь, текущая по капиллярам большого круга кровообращения, отдает кислород через тканевую жидкость клеткам, которые омываются ею, а углекислый газ, выделяемый клетками, поступает в кровь. Отдача углекислого газа кровью в атмосферный воздух также совершается в легких.
Прекращение поступления кислорода к клеткам хотя бы на очень короткое время приводит к их гибели. Вот почему непрестанное поступление этого газа из окружающей среды — необходимое условие жизни организма. В самом деле, без пищи человек может прожить несколько недель, без воды — несколько суток, а без кислорода — всего 5- 9 мин.
Итак, работу дыхательной системы можно разделить на два основных этапа:
Первый -- это проведение воздуха по верхним дыхательным путям (носу, носоглотке, гортани, трахее и бронхам) к легким, где в альвеолах осуществляется газообмен между воздухом и кровью.
Второй -- собственно газообмен.
Дыхательная система новорожденных детей, как и другие органы и системы, имеет целый ряд возрастных особенностей. Эти особенности, с одной стороны, обеспечивают необходимый для новорожденного режим работы системы дыхания, а с другой -- обусловливают предрасположенность к осложнениям, характерным только для этого возраста.
Цель моей работы рассказать о строении органов данной системы и возрастных особенностях связанных с её изучением.
Актуальность темы в том, что органы дыхания, осуществляющие постоянный обмен газами между организмом и окружающей средой, являются одной из важнейших жизнеобеспечивающих систем в человеческом организме. Непрерывное поступление в кровь кислорода, также как и постоянное выделение из крови углекислот газа, -- основная функция дыхательной системы, без которой немыслима жизнь любого живого организма на Земле…
Различные элементы системы дыхания в процессе онтогенеза претерпевают значительные изменения. Они касаются дыхательной функции крови, строения грудной клетки, взаимного расположения органов брюшной и грудной полостей, строения самих легких, принципиального отличия механизмов внешнего дыхания в пре- и постнатальном периодах развития организма.
Особенности строения и развития дыхательной системы в анте- и постнатальном периодах
Развитие дыхательной системы начинается на 3-й неделе эмбрионального развития. На вентральной стенке переднего отдела I кишки (снутри -- материал прехордальной пластинки, средний слой — мезенхима, снаружи — висцеральный листок спланхнотомов) образуется слепое выпячивание. Это выпячивание растет параллельно I кишке, затем слепой конец этого выпячивания начинает дихотомически разветвляться. Из материала прехордальной пластинки образуются: эпителий респираторной части и воздухоносных путей, эпителий желез в стенках воздухоносных путей; из окружающей мезенхимы образуются соединительнотканные элементы и гладкомышечные клетки; из висцеральных листков спланхнотомов — висцеральный листок плевры.
К моменту рождения ребенка морфологическое строение органов дыхания еще несовершенно, с чем связаны и функциональные особенности дыхания. Интенсивный рост и дифференцировка их продолжаются в течение первых месяцев и лет жизни. Формирование органов дыхания заканчивается в среднем к 7 годам, и в дальнейшем увеличиваются только их размеры.
Все дыхательные пути у ребенка имеют значительно меньшие размеры и более узкие просветы, чем у взрослого. Особенностями их морфологического строения у детей первых лет жизни являются:
1) тонкая, нежная, легкоранимая сухая слизистая оболочка с недостаточным развитием желез, со сниженной продукцией секреторного иммуноглобулина A (SIgA) и недостаточностью сурфактанта;
2) богатая васкуляризация подслизистого слоя, представленного преимущественно рыхлой клетчаткой и содержащего мало эластических и соединительнотканных элементов;
3) мягкость и податливость хрящевого каркаса нижних отделов дыхательных путей, отсутствие в них и в легких эластической ткани.
Это снижает барьерную функцию слизистой оболочки, способствует более легкому проникновению инфекционного агента в кровеносное русло, а также создает предпосылки к сужению дыхательных путей вследствие быстро возникающего отека или сдавления податливых дыхательных трубок извне (вилочковой железой, аномально расположенными сосудами, увеличенными трахеобронхиальными лимфатическими узлами).
У детей раннего возраста нос и носоглоточное пространство малых размеров, короткие, уплощенные из-за недостаточного развития лицевого скелета. Высота полости носа около 17,5 мм. Носовые раковины относительно толстые, носовые ходы развиты слабо. Нижняя носовая раковина касается дна полости носа. Общий носовой ход остается свободным, хоаны низкие. К 6 месяцам жизни высота полости носа увеличивается до 22 мм и формируется средний носовой ход, к 2 годам формируется нижний, после 2 лет — верхний носовой ход. К 10 годам полость носа увеличивается в длину в 1,5 раза, а к 20 годам — в 2 раза, по сравнению с новорожденным. Из околоносовых пазух у новорожденного имеется только верхнечелюстная, она развита слабо. Остальные пазухи начинают формироваться после рождения. Лобная пазуха появляется на 2-м году жизни, клиновидная — к 3 годам, ячейки решетчатой кости — к 3−6 годам. К 8−9 годам верхнечелюстная пазуха занимает почти все тело кости. Лобная пазуха к 5 годам имеет размеры горошины. Размеры клиновидной пазухи у ребенка 6−8 лет достигают 2−3 мм. Пазухи решетчатой кости в 7-летнем возрасте плотно прилежат друг к другу; к 14 годам по строению они похожи на решетчатые ячейки взрослого человека.
У детей раннего возраста глотка относительно широкая, небные миндалины при рождении отчетливо видны, но не выступают из-за хорошо развитых дужек. Их крипты и сосуды развиты слабо, что в какой-то мере объясняет редкие заболевания ангиной на первом году жизни. К концу первого года лимфоидная ткань миндалин, в том числе носоглоточной (аденоиды), нередко гиперплазируется, особенно у детей с диатезами.
Барьерная их функция в этом возрасте низкая, как у лимфатических узлов. Разросшаяся лимфоидная ткань заселяется вирусами и микробами, образуются очаги инфекции — аденоидит и хронический тонзиллит. При этом отмечаются частые ангины, ОРВИ, нередко нарушается носовое дыхание, изменяется лицевой скелет и формируется «аденоидное лицо».
Между глоткой и внутренним ухом человека имеется так называемая слуховая (евстахиева) труба, основное значение которой заключается в поддержании постоянства давления во внутреннем ухе. У малышей первых месяцев жизни евстахиева труба отличается тем, что имеет достаточно широкий просвет при относительно малой длине. Это создает предпосылки для более быстрого распространения воспалительного процесса из носо- и/или ротоглотки в полость уха. Именно поэтому отиты чаще случаются у детей раннего возраста, у дошкольников и школьников вероятность их возникновения уже меньше.
Еще одной важной и интересной особенностью строения органов дыхания у младенцев является то, что у них отсутствуют придаточные пазухи носа (они начинают формироваться только к 3 годам), поэтому у детей раннего возраста никогда не бывает ни гайморита, ни фронтита.
Гортань у новорожденного короткая, широкая, воронкообразная, располагается выше, чем у взрослого человека (на уровне II-IV позвонков). У детей первых месяцев жизни гортань чаще воронкообразная, в более старшем возрасте преобладают цилиндрическая и коническая формы. Пластинки щитовидного хряща располагаются под тупым углом друг к другу. Выступ гортани отсутствует. Вследствие высокого расположения гортани у новорожденных и детей грудного возраста надгортанник находится несколько выше языка корня, поэтому при глотании пищевой комок (жидкость) обходит надгортанник по сторонам от него. В результате ребенок может дышать и глотать (пить) одновременно, что имеет важное значение при акте сосания.
Вход в гортань у новорожденного относительно шире, чем у взрослого.
Преддверие короткое, поэтому голосовая щель находится высоко. Она имеет длину 6,5 мм (в 3 раза короче, чем у взрослого). Голосовая щель заметно увеличивается в первые три года жизни ребенка, а затем — в период полового созревания. Мышцы гортани у новорожденного и в детском возрасте развиты слабо. Гортань быстро растет в течение первых четырех лет жизни ребенка. В период полового созревания (после 10−12 лет) вновь начинается активный рост, который продолжается до 25 лет у мужчин и до 22−23 лет у женщин. Вместе с ростом гортани в детском возрасте она постепенно опускается, расстояние между ее верхним краем и подъязычной костью увеличивается. К 7 годам нижний край гортани находится на уровне верхнего края VI шейного позвонка. Положение, характерное для взрослого человека гортань занимает после 17−20 лет.
Половые различия гортани в раннем возрасте не наблюдаются. В дальнейшем рост гортани у мальчиков идет несколько быстрее, чем у девочек. После 6−7 лет гортань у мальчиков крупнее, чем у девочек того же возраста. В 10−12 лет у мальчиков становится заметным выступ гортани.
Хрящи гортани, тонкие у новорожденного, с возрастом становятся более толстыми, однако долго сохраняют свою гибкость. В пожилом и старческом возрасте в хрящах гортани, кроме надгортанника, откладываются соли кальция. Хрящи окостеневают, становятся хрупкими и ломкими.
Трахея и главные бронхи у новорожденного короткие. Длина трахеи составляет 3,2−4,5 см, ширина просвета в средней части — около 0,8 см. Перепончатая стенка трахеи относительно широкая, хрящи трахеи развиты слабо, тонкие, мягкие.
После рождения трахея быстро растет в течение первых 6 мес, затем рост ее замедляется и. вновь ускоряется в период полового созревания и в юношеском возрасте (12−22 года). К 3−4 годам жизни ребенка ширина просвета трахеи увеличивается в 2 раза. Трахея у ребенка 10−12 лет вдвое длиннее, чем у новорожденного, а к 20−25 годам длина ее утраивается.
Слизистая оболочка стенки трахеи у новорожденного тонкая, нежная; железы развиты слабо. У ребенка 1−2 лет верхний край трахеи располагается на уровне IV-V шейных позвонков, в 5−6 лет — кпереди от V-VI позвонков, а в подростковом возрасте — на уровне V шейного позвонка. Бифуркация трахеи к 7 годам жизни ребенка находится кпереди отIV-V грудных позвонков, а после 7 лет постепенно устанавливается на уровне V грудного позвонка, как у взрослого человека.
К моменту рождения бронхиальное дерево сформировано. На 1-м году жизни наблюдается его интенсивный рост (размеры долевых бронхов увеличиваются в 2 раза, а главных - в 1,5 раза). В период полового созревания рост бронхиального дерева снова усиливается. Размеры всех его частей (бронхов) к 20 годам увеличивается в 3,5−4 раза (по сравнению с бронхиальным деревом новорожденного). У людей 40−45 лет бронхиальное дерево имеет наибольшие размеры. Возрастная инволюция бронхов начинается после 50 лет. В пожилом и старческом возрасте длина и диаметры просвета многих сегментарных бронхов немного уменьшаются, иногда появляются четкообразные выпячивания их стенок. Как следует из изложенного, основной функциональной особенностью бронхиального дерева маленького ребенка является недостаточное выполнение дренажной, очистительной функции.
Легкие новорожденного развиты недостаточно хорошо, неправильной конусовидной формы; верхние доли относительно небольших размеров. Средняя доля правого легкого по размерам равна верхней доли, а нижняя сравнительно большая. Масса обоих легких у новорожденного составляет 57 г (от 39 до 70 г), объем — 67 см³. Плотность легкого дышавшего ребенка составляет 0,490. Рождается ребенок с легкими, альвеолы которых практически полностью заполнены амниотической жидкостью (околоплодными водами). Жидкость эта стерильна и в течение первых двух часов жизни постепенно выделяется из дыхательных путей, благодаря чему воздушность легочной ткани повышается. Этому способствует и то, что на протяжении первых часов жизни новорожденный ребенок обычно продолжительное время кричит, совершая глубокие вдохи. Но, тем не менее, развитие легочной ткани продолжается на протяжении всего периода раннего детства.
К моменту рождения количество долей, сегментов в основном соответствуют количеству этих образований у взрослых. До рождения альвеолы легких остаются в спавшемся состоянии, выстланы кубическим или низкопризматическим эпителием (т.е. стенка толстая), заполонены тканевой жидкостью с примесью амниотической жидкости. При первом вдохе или крике ребенка после рождения альвеолы расправляются, заполняются воздухом, стенка альвеол растягивается — эпителий становится плоским. У мертворожденного ребенка альвеолы остаются в спавшемся состоянии, под микроскопом эпителий легочных альвеол кубический или низкопризматический (если кусочек легких бросить в воду — они тонут).Дальнейшее развитие дыхательной системы обуслолено увеличением количества и объема альвеол, удлиннением воздухопроводящих путей. Объем легких к 8 годам увеличивается по сравнениению с новорожденным в 8 раз, к 12 годам — в 10 раз. С 12 летнего возраста легкие по внешнему и внутренному строению близки к таковым у взрослых, но медленное развитие дыхательной системы продолжается до 20−24 летнего возраста. В период от 25 до 40 лет строение легочных ацинусов практически не меняется. После 40 лет начинается постепенное старение легочной ткани. Легочные альвеолы становятся крупнее, часть межалъвеолярных перегородок исчезает. В процессе роста и развития легких после рождения их объем увеличивается: в течение 1-го года — в 4 раза, к 8 годам — в 8 раз, к 12 годам — в 10 раз, к 20 годам — в 20 раз (по сравнению с объемом легких новорожденного).
Легкие плода не являются органом внешнего дыхания, однако они не бывают спавшимися. Альвеолы и бронхи их заполнены жидкостью, которая секретируется преимущественно альвеолоцитами II типа. Смешивания легочной и амниотической жидкостей не происходит, так как узкая голосовая щель закрыта. Наличие жидкости в легком способствует его развитию, так как оно находится в расправленном состоянии, хотя и не в такой степени, как в постнатальном периоде. Внутренняя поверхность альвеол начинает покрываться сурфактантом в основном после 6 месяцев внутриутробного развития.
Внешнее дыхание плода, т. е. газообмен между кровью организма и окружающей средой, осуществляется с помощью плаценты, к которой по пупочным артериям поступает смешанная кровь из брюшной аорты. В плаценте осуществляется газообмен между кровью плода и кровью матери: О2 поступает из крови матери в кровь плода, а СО2 — из крови плода в кровь матери, т. е. плацента является органом внешнего дыхания плода весь внутриутробный период развития. В плаценте не происходит выравнивания напряжений О2 и СО2, как при легочном дыхании, что объясняется большой толщиной плацентарной мембраны, в 5−10 раз превышающей толщину легочной мембраны.
трахея дыхательный орган бронхи
Заключение
Человек может обойтись без пищи несколько недель, без воды -- несколько суток, без воздуха -- всего несколько минут. Питательные вещества в организме запасаются, как и вода, запас же свежего воздуха ограничен объемом легких. Вот почему необходимо непрерывное его обновление. Благодаря вентиляции легких в них поддерживается более или менее постоянный газовый состав, который необходим для поступления в кровь кислорода и удаления из крови углекислого газа, других газообразных продуктов распада, а также паров воды.
Из предыдущих глав мы знаем, что происходит с тканями, когда к ним поступает недостаточное количество кислорода: функция ткани нарушается, потому что прекращается распад и окисление органических веществ, энергия перестает выделяться, и клетки, лишенные энергетического обеспечения, погибают.
Из всего вышесказанного и осмыслив роль дыхательной системы в нашей жизни можно сделать вывод о ее важности в нашем существовании.
От процесса дыхания зависят все процессы жизнедеятельности организма. Болезни дыхательной системы очень опасны и требуют серьезного подхода и по возможности полного выздоровления больного. Запускание таких болезней может привести к тяжелым последствиям вплоть до летального исхода.
Список использованной литературы
1. Гистология, эмбриология, цитология: учебник / Ю. И. Афанасьев, Н. А. Юрина, Е. Ф. Котовский и др. — 6-е изд., перераб. и доп. — 2012.
2. Гистология, эмбриология, цитология: учебник для вузов / Под ред. Э. Г. Улумбекова, Ю. А. Челышева — 3-е изд., — 2009.
3. Самусев Р. П. Атлас по цитологии, гистологии и эмбриологии.: учебное пособие для студентов высших медицинских учебных заведенгий / Р. П. Самусев, Г. И. Пупышева, А. В. Смирнов. Под ред. Р. П. Самусева. — М.: Изд. Дом «ОНИКС21век»: Изд. «Мир и образование», 2004.
4. Гистология. Под ред. Э. Г. Улумбекова. 2-е изд. — М.: ГЭОТАР-Медиа, 2001. Кузнецов С. Л. Лекции по гистологии, цитологии и эмбриологии. — М.: МИА, 2004.
5. Гистология. Учебник для студентов мед. Вузов. Под ред. Ю. И. Афанасьева, Н. А. Юриной. 5-е изд. — М.: Медицина, 1999.
6. Гистология, цитология и эмбриология. Атлас: учебное пособие. О. В. Волкова, Ю. К. Елецкий, Т. К. Дубова и др. Под ред. О. В. Волковой. — М.: Медицина, 1996.
. ur
Показать Свернутьsinp.com.ua