Тесты
1. Высокое нормальное АД:
А) 135/85 мм рт. ст.
Б) 140/90 мм рт. ст.
В) 120/100 мм рт. ст.
2. Тактика ведения больных с гипертонической болезнью, относящихся к группе низкого риска:
А) изменить образ жизни и наблюдать за АД в течение 6- 12 месяцев, при АД менее 150/90 рт. ст. продолжить не медикаментозное лечение;
Б) немедленно начать медикаментозную гипотензивную терапию;
В) изменить образ жизни и наблюдать АД в течение 6- 12 месяцев, при АД более 150/95 мм рт. ст. начать медикаментозную гипотензивную терапию;
Г) в группе низкого риска не показана медикаментозная терапия.
3. Признаки симпоматических гипертензий:
А) стабильность повышения давления, особенно диастолического;
Б) возраст, старше 40 лет;
В) низкая эффективность лекарственной терапии;
Г) наследственность.
4. Основные требования к диетпитанию больных гипертонической болезнью:
А) снижение содержания поваренной соли, увеличение солей калия и магния;
Б) повышенная энергетическая ценность за счет животных белков;
В) ограничение потребления жидкости;
Г) введение разгрузочных дней.
5. Прием адекватных доз ингибиторов АПФ может сопровождаться:
А) сухим кашлем;
Б) декомпенсацией хронической сердечной недостаточности;
В) гиперкалиемией.
6. Критерием стабильной стенокардии напряжения IV фк является:
А) появление характерного болевого синдрома при максимальной физической нагрузке;
Б) появление характерного болевого синдрома при ходьбе по ровному месту до 100 м.;
В) появление характерного болевого синдрома при ходьбе по ровному месту более 500 м.;
Г) появление характерного болевого синдрома при ходьбе по ровному месту от 100 до 500 м.
7. Перед проведением пробы с физической нагрузкой:
А) прекратить прием антиангинальных препаратов в день обследования;
Б) бета блокаторы можно не отменять;
В) бета блокаторы отменяются за две недели;
Г) препараты, снижающие холестерин можно не отменять.
8. Тактика ведения больных со стабильной стенокардией II фк.:
А) постоянный прием дезагрегантов и холестеринснижающих препаратов, прием антиангинальных препаратов периодически по методике опережения боли;
Б) постоянный прием дезагрегантов, холестеринснижающих средств и одного антиангинального препарата;
В) постоянный прием дезагрегантов, холестеринснижающих средств и двух антиангинальных препаратов.
Г) постоянный прием дезагрегантов, холестеринснижающих средств и трех и более антиангиальных препаратов.
9. Основные требования к диетпитанию больных с ИБС:
А) ограничение полиненасыщенных жирных кислот;
Б) введение достаточного количества клетчатки;
В) увеличение доли в рационе морской рыбы.
10. Коронарография позволяет:
А) выявить уровень и степень сужения коронарных артерий;
Б) определить степень гипертрофии левого желудочка;
В) определить толерантность к физической нагрузке.
11. Ранние осложнения инфаркта миокарда это:
А) нарушения ритма;
Б) кардиогенный шок;
В) эссудативный перикардит.
12. Для кардиогенного шока характерно:
А) артериальная гипотензия, периферическая гипофузия, отек легких;
Б) артериальная гипотензия, слабость, потеря сознания;
В) артериальная гипотензия, интенсивный болевой синдром, страх смерти.
13. При проведении сцинтиграфии миокарда с технецием:
А) изотоп накапливается в неизменном миокарде;
Б) в клапанном аппарате сердца;
В) в некротизированных участках миокарда.
14. Особенности диетпитания больных с острым инфарктом миокарда:
А) увеличение калорийности рациона за счет белков и углеводов;
Б) резкое ограничение калорийности и объема пищи;
В) дробное питание небольшим порциями жидкой пищи.
15. Основные осложнения после гепаринотерапии:
А) геморрагические;
Б) развитие тромбоцитопении;
В) иммуносупресия;
Г) рикошетные тромбозы после отмены гепарина.
16. При мерцательной аритмии у больных с застойной сердечной недостаточностью целесообразно урежать ЧСС:
А) - адреноблокаторами;
Б) сердечными гликозидами;
В) антагонистами кальция (верапамил)
Г) - адреномиметиками.
17. Застойные явления в большом круге кровообращения проявляются:
А) приступами сердечной астмы;
Б) нарушениями ритма сердца;
В) отеками нижних конечностей;
Г) гепатомегалией.
18. Сердечные гликозиды нежелательно применять при сердечной недостаточности у больных:
А) гипокалиемией;
Б) с брадикардией;
В) с тахистолической формой мерцательной аритмии.
19. К краткосрочным целям при сердечной недостаточности относятся:
А) увеличение диуреза и снижение веса;
Б) обучение основам соблюдения диеты;
В) уменьшение дозировки базовых лекарственных препаратов.
20. Терапевтический эффект от петлевых диуретиков (фурасемид) при кардиогенном отеке легких заключается в:
А) прямой вязодилятирующий эффект;
Б) уменьшение объема циркулирующей крови;
В) инотропный эффект.
21. Ведущими симптомами при экссудативном плеврите являются:
А) отдышка;
Б) боль в грудной клетке, связанная с актом дыхания;
В) при аускультации шум трения плевры;
Г) перкурторно на над жидкостью тупость.
22. Признаками эссудата являются:
А) мутный характер;
Б) большое содержание белка;
В) малое содержание белка;
Г) гнойный характер.
23. Клинические проявления массивной тромбоэмболии легочной артерии:
А) отеки голеней;
www.studsell.com
Контрольная работа по теме «Диагностика хронической сердечной недостаточности»
Ӏ. Ответьте на вопросы теста:
1.Причинами первичных поражений сердца, ведущих к сердечной недостаточности являются:
Тиреотоксикоз
Гипертоническая болезнь
Приобретенные пороки сердца
Миокардит
2.К клиническим проявлениям сердечной недостаточности относится:
Анасарка
Полиурия
Одышка
Спленомегалия
3.Причинами вторичных поражений сердца, ведущих к сердечной недостаточности являются:
Миокардиты
Тиреотоксикоз
Гипертоническая болезнь
Приобретенные пороки клапанов
4.Перегрузка левого желудочка давлением развивается при:
Недостаточности аортального клапана
Стенозе митрального отверстия
Недостаточности митрального клапана
Стенозе аортального отверстия
5. Характерными проявлениями левожелудочковой недостаточности являются:
Отек легких
Одышка
Отеки нижних конечностей
Анасарка
6. Характерными проявлениями правожелудочковой недостаточности являются:
Отек легких
Цианоз
Отеки нижних конечностей
Кардиальный цирроз печени
7. Характерными проявлениями недостаточности аортального клапана являются:
Отеки нижних конечностей
Кардиальный цирроз печени
Гипертрофия левого желудочка
Застойные явления в малом круге кровообращения
Гипертрофия правого желудочка
8. К кардиальным механизмам компенсации сердечной недостаточности относятся:
Тахикардия
Тахипноэ
Усиление эритропоэза
Гипертрофия миокарда
Вазоконстрикция
9. К экстракардиальным механизмам компенсации сердечной недостаточности относятся:
Тахикардия
Тахипноэ
Усиление эритропоэза
Гипертрофия миокарда
Вазоконстрикция
10. Возникновению отеков при сердечной недостаточности способствуют:
Эритроцитоз
Повышение объема циркулирующей крови
Уменьшение синтеза белков в печени
Увеличение синтеза белков в печени
11. Легочное сердце характеризуется:
Гипертрофией правого желудочка при заболеваниях легких
Гипертрофией правого желудочка при митральном стенозе
Гипертрофией левого желудочка при аортальном стенозе
Дилятацией левого желудочка при недостаточности аортального клапана
Дилятацией правого предсердия при недостаточности трикуспидального клапана
12. Наиболее специфичным методом инструментальной диагностики сердечной недостаточности является:
ЭКГ
Рентгенография сердца
Фонокардиография
Сфигмография
Эходоплеркардиография
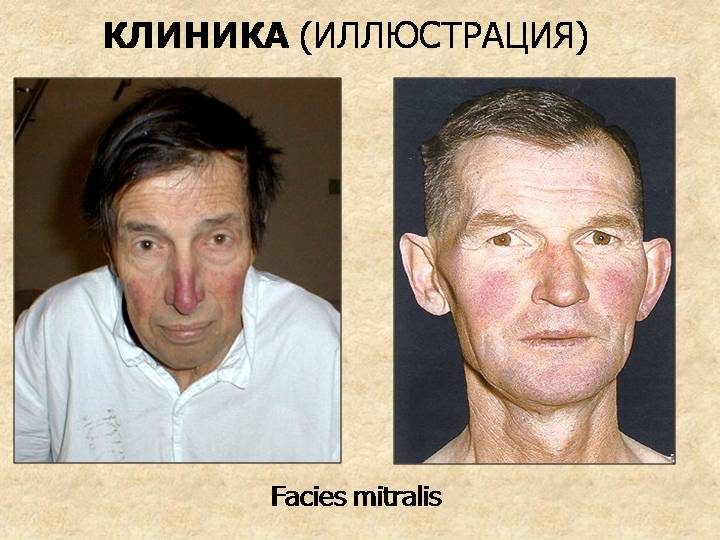
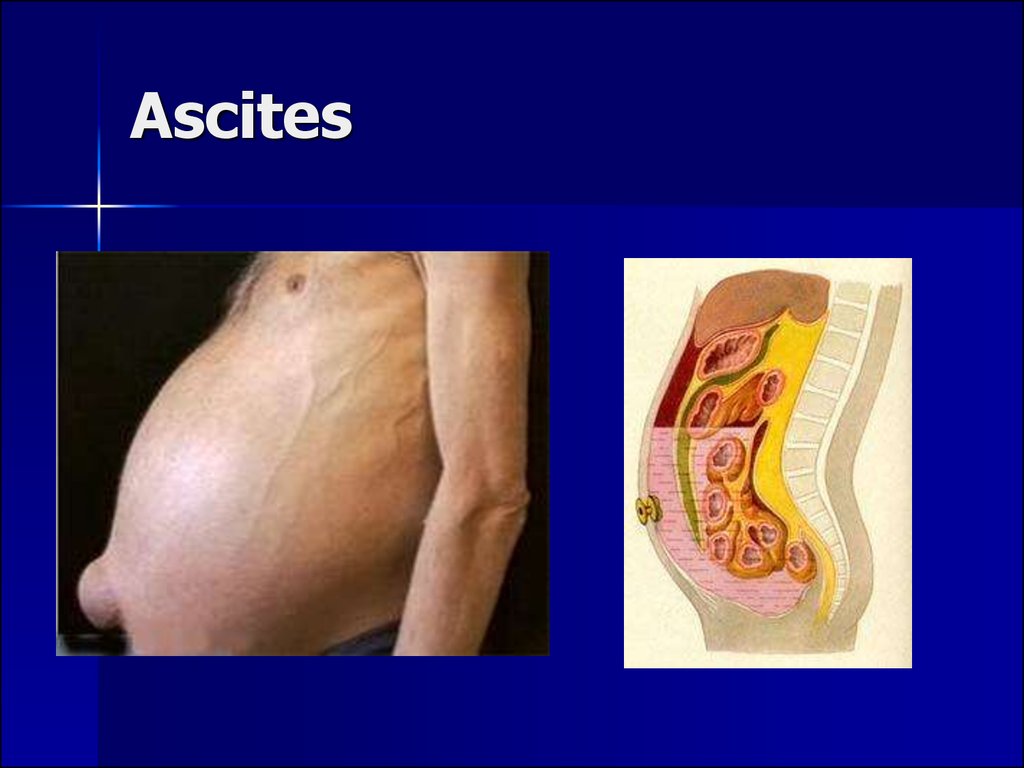
ӀӀ. Определите симптом по иллюстрации
1.

2.
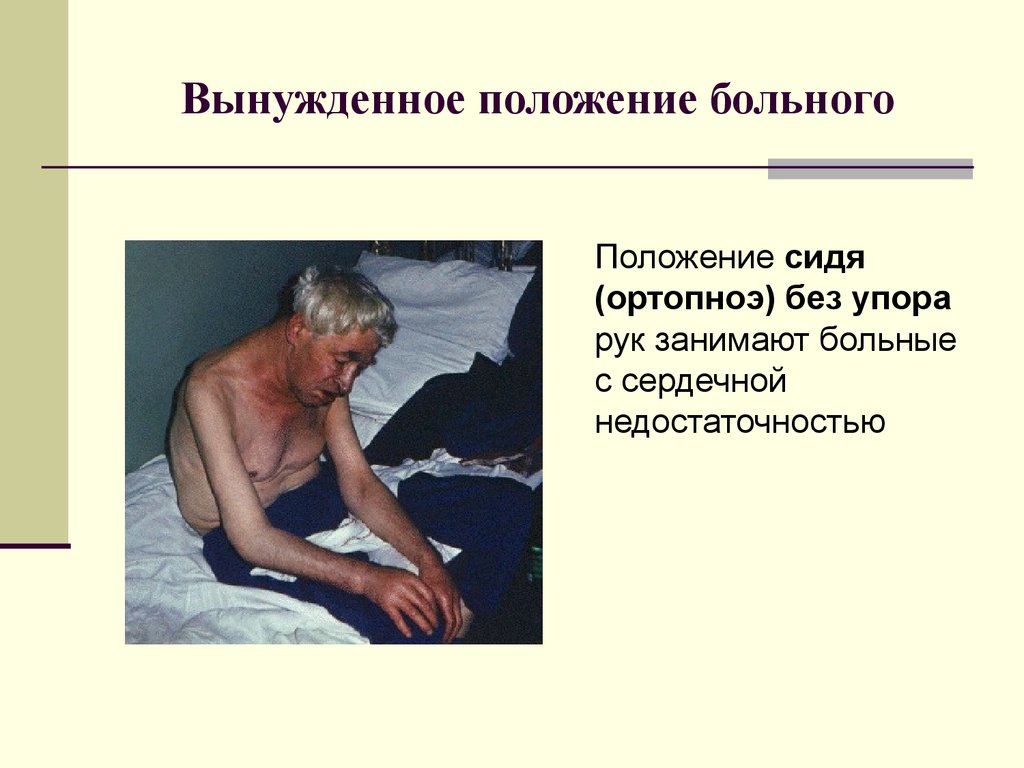
3.
infourok.ru
Тесты1. Высокое нормальное АД:
А) 135/85 мм рт. ст.
Б) 140/90 мм рт. ст.
В) 120/100 мм рт. ст.
2. Тактика ведения больных с гипертонической болезнью, относящихся к группе низкого риска:
А) изменить образ жизни и наблюдать за АД в течение 6- 12 месяцев, при АД менее 150/90 рт. ст. продолжить не медикаментозное лечение;
Б) немедленно начать медикаментозную гипотензивную терапию;
В) изменить образ жизни и наблюдать АД в течение 6- 12 месяцев, при АД более 150/95 мм рт. ст. начать медикаментозную гипотензивную терапию;
Г) в группе низкого риска не показана медикаментозная терапия.
3. Признаки симпоматических гипертензий:
А) стабильность повышения давления, особенно диастолического;
Б) возраст, старше 40 лет;
В) низкая эффективность лекарственной терапии;
Г) наследственность.
4. Основные требования к диетпитанию больных гипертонической болезнью:
А) снижение содержания поваренной соли, увеличение солей калия и магния;
Б) повышенная энергетическая ценность за счет животных белков;
В) ограничение потребления жидкости;
Г) введение разгрузочных дней.
5. Прием адекватных доз ингибиторов АПФ может сопровождаться:
А) сухим кашлем;
Б) декомпенсацией хронической сердечной недостаточности;
В) гиперкалиемией.
6. Критерием стабильной стенокардии напряжения IV фк является:
А) появление характерного болевого синдрома при максимальной физической нагрузке;
Б) появление характерного болевого синдрома при ходьбе по ровному месту до 100 м.;
В) появление характерного болевого синдрома при ходьбе по ровному месту более 500 м.;
Г) появление характерного болевого синдрома при ходьбе по ровному месту от 100 до 500 м.
7. Перед проведением пробы с физической нагрузкой:
А) прекратить прием антиангинальных препаратов в день обследования;
Б) бета – блокаторы можно не отменять;
В) бета – блокаторы отменяются за две недели;
Г) препараты, снижающие холестерин можно не отменять.
8. Тактика ведения больных со стабильной стенокардией II фк.:
А) постоянный прием дезагрегантов и холестеринснижающих препаратов, прием антиангинальных препаратов периодически по методике опережения боли;
Б) постоянный прием дезагрегантов, холестеринснижающих средств и одного антиангинального препарата;
В) постоянный прием дезагрегантов, холестеринснижающих средств и двух антиангинальных препаратов.
Г) постоянный прием дезагрегантов, холестеринснижающих средств и трех и более антиангиальных препаратов.
9. Основные требования к диетпитанию больных с ИБС:
А) ограничение полиненасыщенных жирных кислот;
Б) введение достаточного количества клетчатки;
В) увеличение доли в рационе морской рыбы.
10. Коронарография позволяет:
А) выявить уровень и степень сужения коронарных артерий;
Б) определить степень гипертрофии левого желудочка;
В) определить толерантность к физической нагрузке.
11. Ранние осложнения инфаркта миокарда это:
А) нарушения ритма;
Б) кардиогенный шок;
В) эссудативный перикардит.
12. Для кардиогенного шока характерно:
А) артериальная гипотензия, периферическая гипофузия, отек легких;
Б) артериальная гипотензия, слабость, потеря сознания;
В) артериальная гипотензия, интенсивный болевой синдром, страх смерти.
13. При проведении сцинтиграфии миокарда с технецием:
А) изотоп накапливается в неизменном миокарде;
Б) в клапанном аппарате сердца;
В) в некротизированных участках миокарда.
14. Особенности диетпитания больных с острым инфарктом миокарда:
А) увеличение калорийности рациона за счет белков и углеводов;
Б) резкое ограничение калорийности и объема пищи;
В) дробное питание небольшим порциями жидкой пищи.
15. Основные осложнения после гепаринотерапии:
А) геморрагические;
Б) развитие тромбоцитопении;
В) иммуносупресия;
Г) рикошетные тромбозы после отмены гепарина.
16. При мерцательной аритмии у больных с застойной сердечной недостаточностью целесообразно урежать ЧСС:
А) - адреноблокаторами;
Б) сердечными гликозидами;
В) антагонистами кальция (верапамил)
Г) - адреномиметиками.
17. Застойные явления в большом круге кровообращения проявляются:
А) приступами сердечной астмы;
Б) нарушениями ритма сердца;
В) отеками нижних конечностей;
Г) гепатомегалией.
18. Сердечные гликозиды нежелательно применять при сердечной недостаточности у больных:
А) гипокалиемией;
Б) с брадикардией;
В) с тахистолической формой мерцательной аритмии.
19. К краткосрочным целям при сердечной недостаточности относятся:
А) увеличение диуреза и снижение веса;
Б) обучение основам соблюдения диеты;
В) уменьшение дозировки базовых лекарственных препаратов.
20. Терапевтический эффект от петлевых диуретиков (фурасемид) при кардиогенном отеке легких заключается в:
А) прямой вязодилятирующий эффект;
Б) уменьшение объема циркулирующей крови;
В) инотропный эффект.
21. Ведущими симптомами при экссудативном плеврите являются:
А) отдышка;
Б) боль в грудной клетке, связанная с актом дыхания;
В) при аускультации – шум трения плевры;
Г) перкурторно на над жидкостью тупость.
22. Признаками эссудата являются:
А) мутный характер;
Б) большое содержание белка;
В) малое содержание белка;
Г) гнойный характер.
23. Клинические проявления массивной тромбоэмболии легочной артерии:
А) отеки голеней;
Б) интенсивные загрудинные боли;
В) набухание шейных вен;
Г) падение АД.
24. Для всех интерстициальных заболеваний легких общим является:
А) отдышка и сухой кашель;
Б) приступы экспираторного удушья;
В) симптомы интоксикации.
25. При лечении гепарином возможно развитие следующих осложнений:
А) тромбоцитопении;
Б) кровотечений;
В) аллергических реакций.
26. Основные клинические симптомы при хронической обструктивной болезни легких проявляются:
А) в детском возрасте;
Б) в зрелом и пожилом возрасте;
В) в пубертатном возрасте.
27. Для бронхитической формы ХОБЛ характерно:
А) быстрое развитие и прогрессирование хронического легочного сердца;
Б) умеренная отдышка;
В) сухой кашель;
Г) выраженный диффузный цианоз.
28. При лечении ХОБЛ целесообразно использовать:
А) постоянный прием антибиотиков;
Б) ингаляционное введение бронхолитиков;
В) постоянное применение системных кортикостероидов;
Г) периодическое применение - адреноблокаторов.
29. Основные требования к диетпитанию больных атопической БА
А) активное введение в рацион поливитаминов;
Б) замена животных белков, белками сои;
В) избегать потребление яиц, моркови, апельсинов.
30. Критерии второй стадии астматического статуса
А) клиника немого легкого;
Б) спутанное сознание;
В) выраженный бледный цианоз.Ситуационная задачаБольной 62 лет, пенсионер, одинокий, проживает в неблагоустроенной квартире.
В течение 11 лет диагностируется ИБС, стабильная стенокардия напряжения, в последнее время соответствовала III функциональному классу. Постоянно использовал метокард в дозе 50 мг в сутки, нитросорбит 10 мг 4 раза в сутки. На фоне терапии стенокардия протекала с редкими типичными приступами сжимающихся болей за грудиной не более 1 раза в день по 1-2 минуты с иррадиацией в левую руку, возникающими при подъеме на лестницу менее, чем на один этаж и при ходьбе по ровному месту на расстояние 500 метров, купирующимися приемом нитроглицерина. Беспокоила отдышка при ходьбе, к вечеру отекали голени, когда прекращал прием фуросемида. Последние три дня приступы стенокардии участились до 5 раз в сутки. Ночью внезапно проснулся от приступа удушья с затрудненным вдохом, серцебиения. Болей в области сердца не было. Прием нитроглицерина под язык состояния не улучшил. Удушье длилось более часа, больной был доставлен в кардиологическое отделение.
При осмотре: положение сидя, акроцианоз. Удушье с затрудненным вдохом, ЧД – 36 ударов в минуту, отходит пенистая, розовая мокрота, дыхание клокочущее. В легких над нижними долями небольшое укорочение перкуторного звука, над всеми полями разнокалиберные влажные хрипы. Границы относительной сердечной тупости расширены на 3 см влево от левой средне – ключичной линии, сердечные тоны глухие, аритмичные. ЧСС – 148 в минуту, пульс 101 в минуту, слабого наполнения, АД – 95/60 мм рт.ст. Живот мягкий, печень выступает из – под реберного края на 4 см, болезненная, по Курлову 1612
10 см, селезенка не пальпируются. Отеки голеней и стоп. Стула нет два дня, не мочился 12 часов.
Анализ крови: СОЭ – 8 мм час, лейкоциты – 8,6109/л.э. – 1, п -1, с – 58, л – 28, м – 12. Эритроциты – 4,1
1012/л, Hb – 126 г/л, ЦП – 0,9, тромбоциты - 330
109/л. Анализ мочи (взят катетером) – цвет соломенно – желтый, белка - нет, лейкоциты – 1-2 в поле зрения. Клетки плоского эпителия – 0-1 в поле зрения.
Биохимический анализ: холестерин 7,8 ммоль/л, тропониты отрицательные.
ЭКГ: фибрилляция предсердий тахисистолическая форма с числом сокращений желудочков 178 – 122 в минуту, ишемические изменения боковой стенки левого желудочка.
Решение:
I. Под влиянием триггера (провокатора) возникает приступ бронхиальной астмы, который может проявляться только редкими невыраженными кратковременными эпизодами свистящего дыхания, только кашля, особенно в ночное время, мешающего спать, только кашля, особенно в ночное время, мешающего спать, только чувство стеснения в груди или удушьем. Эти признаки могут быть изолированными или сочетаться. Приступ удушья характеризуется вынужденным положением тела – сидя с наклоном вперед и опорой руками на находящиеся впереди предметы, дистанционными свистящими хрипами, цианозом, повышенным потоотделением; учащенным дыханием, малопродуктивным кашлем, метеоризмом [4, с. 100].
Также развилось осложнение в виде астматический статус – это синдром дыхательной недостаточности, развившийся у больных с бронхиальной астмой вследствие обструкции дыхательных путей, резистентной к терапии эфуфилином и симпотомиметикам, включая селективные бета – 2 – агонисты (беротек, сальбутамол).
Частыми причинами возникновения астматического статуса является избыточное потребление снотворных, успокаивающих средств, прием препаратов, вызывающих аллергическую реакцию со стороны бронхов.
Все это необходимо учитывать медицинской сестре при уходе за пациентами с бронхиальной астмой.
При астматическом статусе в ответ на введение спазмолитического средства или ингаляцию симпатомиметика вместо улучшения удушье нарастает, появляются боли в сердце, серцебиение, повышается АД.
Это обусловлено кардиотоксическим действием препаратов и соответствует I стадии астматического статуса.
І – стадия компенсации или отсутствия вентиляционных расстройств, которая характеризуется умеренной артериальной гипоксемией (РаО2 на уровне 60-70 мм рт. ст.) нормо- или гипокапнией (РаСО2 нормально, 35-45 мм рт. ст., или снижено в результате гипервентиляции – менее 35 мм рт. ст.).
Пациенты находятся в сознании и психически адекватны.
Эта стадия клинически проявляется многократными приступами удушья на протяжении суток и более, между которыми сохраняется бронхоспазм. Одышка умеренная, могут отмечаться акроцианоз, иногда потливость.
Наблюдаются вынужденное положение тела с фиксацией плечевого пояса и участием в акте дыхания вспомогательных дыхательных мышц, множественные дистанционные сухие свистящие хрипы. OФB1 снижается до 30% должной величины.
Аускультативно в легких определяются жесткое дыхание с удлиненным выдохом и сухие рассеянные хрипы, характерно резкое уменьшение количества отделяемой мокроты. Обычно наблюдается умеренная тахикардия, АД не изменено или несколько повышено.
Отмечаются резистентность к бронхолитической терапии, особенно к ингаляционным β-агонистам короткого действия, а также синдром рикошета (нарастание или увеличение бронхообструкции при увеличении дозы β2-агонистов).
Повышение сопротивления дыханию при АС сопровождается резким увеличением работы дыхательной мускулатуры. Мышцы, обеспечивающие вдох и создающие значительное отрицательное внутриплевральное давление, находятся в постоянном напряжении, так как уровень дыхания смещается в инспираторном направлении. Это особенно заметно по напряжению грудино-ключично-сосцевидных мышц. Отмечаются также раздувание крыльев носа, напряжение мышц шеи и головы.Таблица 1
Тактика медицинской сестры
| Действия | Обоснования |
| Вызвать врача | Для оказания квалифицированной медицинской помощи |
| Успокоить, расстегнуть стесняющую одежду, обеспечить доступ свежего воздуха | Психоэмоциональная разгрузка, уменьшить гипоксию. |
| Усадить с упором на руки | Уменьшить гипоксию |
| Контроль АД, ЧДД, пульса | Контроль состояния |
| Дать 30-40% - ный увлажненный кислород | Уменьшить гипоксию |
| Дать беротек (сальбутамол, беродуал, вентолин), 1-2 вдоха дозированного аэрозоля | Для снятия спазма бронхов |
| Дать горячее питье, сделать ручные или ножные и ручные ванны | Уменьшить бронхоспазм |
Подготовить аппаратуру, инструментарий, медикаменты:
- систему для внутривенного вливания шприцы для в/в, в/м и п/к ведения препаратов, жгут, мешок Амбу;
- беротек, сальбутамол, вентолин, алупент в дозированном аэрозоле, преднизалон, адреналин (амп.), физиологический раствор во флаконах по 500 мл, стерильно, эуфиллин 2,4% - ный раствор 10 мл (амп.), коргликон 0,06% - ный раствор 1 мл (амп.), кислород.
Во всех случаях при отсутствии эффекта от проводимой бронходилатирующий терапии приступа бронхиальной астмы, ухудшении состояния больного, медицинская сестра должны вызвать врача. До прихода врача следует запретить больному пользоваться карманным ингалятором, предложить ему горячее щелочное питье, придать удобное положение на руки с упором на руки, дать увлажненный кислород. Больной в это время находится в возбужденном состоянии, поэтому его нужно успокоить, внушить ему уверенность в благоприятный исход приступа. При отсутствии эффекта необходимо обеспечить перевод больного для лечения в палату интенсивной терапии (реанимации). В отделении больному проводят искусственную вентиляцию легких (ИВЛ), лаваж бронхиального дерева с активной многочасовой санацией бронхов через интубационную трубку или трахеостому. При проведении ИВЛ медицинская сестра отсасывает мокроту из дыхательных путей электроотсосом через каждые 30-40 мин и орошает их при этом щелочным раствором. Отсасывает мокрота в течение 15 с, повторная аспирация допускается через 3-5 мин.
3. Лечение АС проводится в реанимационном отделении. Интенсивную терапию следует начинать в максимально ранние сроки.
Она включает кислородную, инфузионную и медикаментозную терапию [1, с. 103].
Борьба с гипоксемией – кислородотерапия: непрерывная подача кислородно-воздушной смеси с низкой скоростью (2-6 л/мин) через носовые канюли или маску Вентури для поддержания РаО2 выше 60 мм рт. ст.
Это – заместительное лечение острой дыхательной недостаточности, которое не устраняет причин нарушений легочного газообмена, но способствует предупреждению неблагоприятных влияний гипоксемии на процессы тканевого метаболизма. Ингалируется кислородно-воздушная смесь с относительно небольшим содержанием О2 (35-40%). Использовать более высокие концентрации кислорода нежелательно, так как при этом создается опасность развития в легких абсорбционных ателектазов, чрезмерно высушиваются слизистые покровы дыхательных путей, а также задерживается выведение углекислого газа и возрастает РаСО2.
Весьма эффективны ингаляции гелиокислородной смеси (75% гелия + 25% кислорода) длительностью 40-60 мин 2-3 раза в сутки.
Смесь гелия и кислорода за счет более низкой по сравнению с воздухом плотности легче проникает в плоховентилируемые участки легких, что значительно снижает гипоксемию [3, с. 65].
Инфузионная терапия восполняет дефицит жидкости и устраняет гемоконцентрацию, способствует разжижению бронхиального содержимого, облегчает откашливание мокроты и уменьшает обструкцию бронхов. Во время приступа БА в среднем теряется около 5% общего объема жидкости. целесообразно введение декстранов, реополиглюкина. Инфузию жидкости продолжают в течение 6-12 часов, затем по возможности переходят на прием жидкости внутрь. Во избежание перегрузки необходимо следить за количеством введенной жидкости и ее потерями. Особенно осторожно следует проводить инфузионную терапию при сердечно-сосудистых заболеваниях.
У больных с острой дыхательной недостаточностью ограничивают использование растворов, включающих соли натрия.
Таблица 3
Лист оценки назначенных лекарственных средств
| Препарат | Беротек |
| Группа препарата | Бета2-адреномиметик селективный |
| Форма выпуска | Аэрозоль для ингаляций дозированный, капсулы с порошком для ингаляций, раствор для ингаляций |
| Ожидаемый эффект | Селективный стимулятор бета2-адренорецепторов, активирует аденилатциклазу с последующим увеличением образования цАМФ, который стимулирует работу Ca2+-насоса, перераспределяющего ионы Ca2+ в миоцитах, в результате чего снижается концентрация последнего в миофибриллах. Обладает достаточно выраженным быстро наступающим бронхолитическим эффектом средней продолжительности действия. |
| Побочные действия, признаки передозировки | Со стороны нервной системы: мелкий тремор, головокружение, головная боль, нервозность, тревожность. Со стороны ССС: тахикардия, сердцебиение, стенокардия, редко (при использовании высоких доз) - снижение АД, в особенности диастолического. Со стороны дыхательной системы: кашель, редко - парадоксальный бронхоспазм, сухость или раздражение в полости рта или горле. Со стороны пищеварительной системы: тошнота, рвота. Прочие: изменение вкусовых ощущений, двигательное беспокойство, инсомнические расстройства, слабость, спазмы или подергивание мышц, гипокалиемия, гипергликемия, редко - аллергические реакции. Передозировка. Симптомы: тахикардия, сердцебиение, снижение или повышение АД, увеличение пульсового давления, ангинальная боль, аритмии, «приливы» крови к лицу, тремор. |
Таблица 3
Лист оценки назначенных лекарственных средств - 2
| Препарат | Атровент |
| Группа препарата | М-холиноблокатор |
| Форма выпуска | Аэрозоль для ингаляций дозированный, капсулы с порошком для ингаляций, раствор для ингаляций |
| Ожидаемый эффект | Бронходилатирующее средство, блокирует м-холинорецепторы гладкой мускулатуры трахеобронхиального дерева (преимущественно на уровне крупных и средних бронхов) и подавляет рефлекторную бронхоконстрикцию, уменьшает секрецию желез слизистой оболочки полости носа и бронхиальных желез. Имея структурное сходство с молекулой ацетилхолина, является его конкурентным антагонистом. Эффективно предупреждает сужение бронхов, возникающее в результате вдыхания сигаретного дыма, холодного воздуха, действия различных бронхоспазмирующих агентов, а также устраняет спазм бронхов, связанный с влиянием n.vagus. При ингаляционном применении практически не оказывает резорбтивного действия - для развития тахикардии необходимо вдыхание около 500 доз, при этом лишь 10% достигает мелких бронхов и альвеол, а остальное оседает в глотке или полости рта и проглатывается. Бронходилатирующий эффект развивается через 5-15 мин, достигает максимума через 1-2 ч и продолжается до 6 ч (иногда - до 8 ч). |
| Побочные действия, признаки передозировки | Сухость во рту, головная боль, тошнота, повышение вязкости мокроты. Редко - тахикардия, сердцебиение, парез аккомодации, ослабление моторики ЖКТ, запоры, задержка мочи, кашель, парадоксальное развитие бронхоспазма. При попадании в глаза - мидриаз, парез аккомодации, повышение внутриглазного давления (у пациентов с закрытоугольной глаукомой), боль в глазу. Аллергические реакции - кожная сыпь (включая крапивницу и мультиформную эритему), отек языка, губ и лица, ларингоспазм и др. проявления анафилаксии. При применении интраназального аэрозоля - сухость и раздражение слизистой оболочки полости носа, аллергические реакции. Передозировка. Симптомы: усиление антихолинергических реакций. |
Таблица 4
Лист оценки назначенных лекарственных средств - 3
| Препарат | Эуфилин |
| Группа препарата | Бронходилатирующее средство - фосфодиэстеразы ингибитор |
| Форма выпуска | Раствор для внутривенного введения, раствор для внутримышечного введения, таблетки |
| Ожидаемый эффект | Бронхолитическое средство, производное пурина; ингибирует ФДЭ, увеличивает накопление в тканях цАМФ, блокирует аденозиновые (пуриновые) рецепторы; снижает поступление Ca2+ через каналы клеточных мембран, уменьшает сократительную активность гладкой мускулатуры. Расслабляет мускулатуру бронхов, увеличивает мукоцилиарный клиренс, стимулирует сокращение диафрагмы, улучшает функцию дыхательных и межреберных мышц, стимулирует дыхательный центр, повышает его чувствительность к углекислому газу и улучшает альвеолярную вентиляцию, что в конечном итоге приводит к снижению тяжести и частоты эпизодов апноэ. Нормализуя дыхательную функцию, способствует насыщению крови кислородом и снижению концентрации углекислоты. |
| Побочные действия, признаки передозировки | Со стороны нервной системы: головокружение, головная боль, бессонница, возбуждение, тревожность, раздражительность, тремор. Со стороны ССС: сердцебиение, тахикардия (в т.ч. у плода при приеме беременной в III триместре), аритмии, снижение АД, кардиалгия, увеличение частоты приступов стенокардии. Со стороны пищеварительной системы: гастралгия, тошнота, рвота, гастроэзофагеальный рефлюкс, изжога, обострение язвенной болезни, диарея, при длительном приеме - снижение аппетита. Аллергические реакции: кожная сыпь, зуд кожи, лихорадка. Прочие: боль в груди, тахипноэ, ощущение приливов к лицу, альбуминурия, гематурия, гипогликемия, усиление диуреза, повышенное потоотделение. Побочные эффекты уменьшаются при снижении дозы препарата. Местные реакции: уплотнение, гиперемия, болезненность в месте введения. При ректальном введении - проктит, раздражение слизистой оболочки прямой кишки. Передозировка. Симптомы: снижение аппетита, гастралгия, диарея, тошнота, рвота (в т.ч. с кровью), желудочно-кишечное кровотечение, тахипноэ, гиперемия кожи лица, тахикардия, желудочковые аритмии, бессонница, двигательное возбуждение, тревожность, светобоязнь, тремор, судороги. При тяжелом отравлении могут развиться эпилептоидные припадки (особенно у детей без возникновения каких-либо предвестников), гипоксия, метаболический ацидоз,гипергликемия, гипокалиемия, снижение АД, некроз скелетных мышц, спутанность сознания, почечная недостаточность с миоглобинурией. |
Клинический диагноз:
Бронхиальная астма, астматический статус I степени.Таблица 5
Карта сестринского процесса
| Сестринский диагноз | Планирование | Реализация |
| Тяжесть или чувство стеснения в груди, отдышка, приступ удушья. | Краткосрочное: 1. Пациент отметит уменьшение количества приступов удушья в день к концу недели лечения. | Независимые: 1. Обеспечить индивидуальной плевательницей, следить за ее дезинфекцией. 2. Обеспечить доступ свежего воздуха. 3. Провести беседы: о гипоаллергизирующей диеты, о положительном влиянии дыхательных упражнений в восстановлении функции легких; о вреде курения. 4. При приспуте удушья успокоить, придать сидячее положение с упором руками на спинку стула |
| Долгосрочное: Пациент отметит редкие приступы к моменту выписки, продемонстрирует знание гипоаллергизирующей диеты. | Зависимые 1. Правильно и своевременно выполнять назначения врача. 2. Обеспечить наблюдение (ЧДД, АД, пульс, цвет кожных покровов) | |
| Взаимозависимые: 1. Обеспечить соблюдение назначенных двигательного режима и гипоаллергизирующей диеты. 2. Обеспечить подготовку к дополнительным исследованиям |
Список используемой литературы1. Лычев, В.Г., Карманов В.К., Основы сестринского дела в терапии/ В. Г. Лычев, В. К. Карманов.- Ростов – на – Дону: Феникс, 2008 – 512с.
2. Маколкин, В.И., Овчаренко С.И., Семенков Н.Н., Сестринское дело в терапии/В.И. Маколкин, С.И. Овчаренко, Н.Н. Семенков.- М.: Медицинское информационное агентство, 2008 – 544с.
3. Обуховец, Т.Н., Сестринское дело в терапии с курсом первичной медицинской помощи/Т.Н. Обуховец.- Ростов – на – Дону: Феникс, 2008.- 416с.
4. Ослопов, В.Н., Богоявленская, О.В., Общий уход за больными в терапевтической клинике/В.Н. Ослопов, О.В. Богоявленская.- М.: ГЕОТАР – Медиа, 2009 – 464с.
5. Отвагина, Т.В., Терапия/ Т.В. Отвагина.- Ростов – на – Дону: Феникс, 2008.- 368с.
6. Смоляева, Э.В., Сестринское дело в терапии с курсом первичной медицинской помощи/Э.В. Смоляева.- Ростов – на – Дону: Феникс, 2010 – 474с.
7. Фролькис, Л.С. Терапия с курсом первичной медицинской помощи/ Л. С. Фролькис – М.: ГЕОТАР – Медиа, 2010 – 448с.
8. Шутов, Э.Ю., Аподиакос, Е. В. Терапия с курсом первичной медико - санитарной помощи/Э.Ю. шутов, Е.В. Аподикос.- Ростов – на – Дону: Феникс, 2007 – 538с.
bukvasha.ru
СБОРНИК
Клинических задач
для итоговой государственной аттестации
по специальности 0401 Лечебное дело
Содержание
Пульмонология ………………………………………………………………………………….3
Кардиология ……………………………………………………………………………………..6
Гастроэнтерология ……………………………………………………………………………10
Нефрология …………………………………………………………………………………… 13
Гематология …………………………………………………………………………………….15
Эндокринология ………………………………………………………………………………..16
Заболевания соединительной ткани ……………………………………………………….17
Аллергология …………………………………………………………………………………... 18
Требования государственного образовательного стандарта к уровню подготовки специалистов в области терапии для специальности 0401 "лечебное дело"
Фельдшер должен:
Проблемно-ситуационные задачи
Пульмонология
Задача 1
Мужчина 23 лет обратился к фельдшеру с жалобами на общую слабость, недомогание, головную боль, повышение температуры тела до 37,5С, сухой кашель. Болен второй день, заболевание связывает с переохлаждением.
Объективно: температура тела 37,2С. Общее состояние удовлетворительное. Периферические лимфатические узлы не увеличены. Перкуторный звук над легкими ясный. Дыхание жесткое, рассеянные сухие жужжащие и свистящие хрипы. ЧДД - 16 в мин. Тоны сердца ясные, ритмичные, ЧСС - 72 в мин, АД 120/80 мм рт.ст. Абдоминальной патологии не выявлено.
Задания
Задача 2
Больной Б., 37 лет, обратился к фельдшеру с жалобами на общую слабость, недомогание, повышенную утомляемость, снижение работоспособности, повышение температуры, кашель с выделением слизисто-гнойной мокроты, одышку. Ухудшение состояния наступило 5 дней назад.
Болен в течение 5 лет, обострения возникают периодически в осенне-весенний период и часто связаны с переохлаждением. Слизисто-гнойная мокрота выделяется при обострениях несколько месяцев подряд в умеренном количестве. Больной курит в течение 20 лет по 1 пачке сигарет в день.
Объективно: температура 37,5С. Общее состояние удовлетворительное. Кожа чистая. Перкуторный звук над легкими ясный. Дыхание ослабленное, везикулярное, с обеих сторон определяются разнокалиберные влажные хрипы. ЧДД 22 в мин. Тоны сердца ясные, ритмичные. ЧСС 72 в мин. АД 120/80 мм рт.ст. Абдоминальной патологии не выявлено.
Задания
1. Сформулируйте и обоснуйте предположительный диагноз.
2. Назовите необходимые дополнительные исследования.
3. Перечислите возможные осложнения при данном заболевании.
4. Определите Вашу тактику в отношении данного пациента, расскажите о принципах лечения, прогнозе и профилактике данного заболевания.
5. Продемонстрируйте технику постановки горчичников.
Задача 3
Больная В., 43 лет, обратилась к фельдшеру с жалобами на ежедневные приступы удушья, особенно затруднен выдох, общую слабость, недомогание. После приступа отходит небольшое количество вязкой стекловидной мокроты. Больна 3 года, указанные жалобы возникают ежегодно в июне, в июле все симптомы исчезают. Свое заболевание связывает с потерей близкого человека.
Есть двое детей 7-и и 13-ти лет, у которых тоже бывают приступы удушья. У матери и бабушки также отмечались приступы удушья. У больной имеется аллергия на клубнику, пенициллин.
Объективно: состояние средней тяжести. Больная сидит, опираясь руками о край стула. Кожа чистая, с цианотичным оттенком. Грудная клетка бочкообразная, над- и подключичные области сглажены,
www.studsell.com
 ГБОУ ВПО «Уральский государственный медицинский университет
ГБОУ ВПО «Уральский государственный медицинский университетМинистерства здравоохранения Российскоц Федерации»
Кафедра сестринского дела

Контрольная работа № 1
по дисциплине Б3.Б.19 «Сестринское дело в терапии»
вариант № 10
Выполнил: Клюкина А.О.
студент (ка) группы ЗСД-312-1,
обучающийся специальности
«Сестринское дело»
Проверил:_____________ (__________)
Оценка __________________
Дата _____________________
Екатеринбург, 2014
Контрольная работа
вариант № 10.Вопрос №1: Учетно-отчетная документация медсестры терапевтического отделения.
Ответ: Правильное ведение соответствующей медицинской документации входит в обязанности медицинской сестры терапевтического отделения и обеспечивает адекватное осуществление лечения больных, контроль за динамикой лечебно-диагностического процесса (в том числе за состоянием пациента) и использованием материально-технических средств, учёт выполняемой медицинским персоналом работы.
Основные виды сестринской медицинской документации в терапевтическом отделении.
• Журнал движения больных: регистрация поступления и выписки больных.
• Процедурный лист: лист врачебных назначений.
• Температурный лист: в нём отмечают основные данные, характеризующие состояние больного - температуру тела, пульс, АД, ЧДД, диурез, массу тела (по мере необходимости), физиологические отправления.
• Журнал назначений: в нём фиксируют назначения врача - лабораторные и инструментальные исследования, консультации «узких» специалистов и пр.
• Журнал учёта наркотических, сильнодействующих и ядовитых средств.
• Журнал передачи ключей от сейфа.
• Требование на питание больных (порционник) должен содержать сведения о количестве больных на назначенные диеты, фамилии
пациентов, при необходимости - дополнительно выдаваемые продукты или, наоборот, характер разгрузочных диет.
• Журнал приёма и сдачи дежурств: в нём регистрируют общее число больных, их «движение» за сутки, отмечают лихорадящих и тяжелобольных, срочные назначения, нарушения режима в отделении и пр.
Вопрос № 2: Набор инструментов и расходных материалов для пункции сустава.
Ответ:
Ответ: Начну с определения. Лейкоз - опухолевые заболевания кроветворной ткани с поражением костного мозга и вытеснением нормальных ростков кроветворения, увеличением лимфатических узлов и селезенки, изменениями в картине крови и другими проявлениями. Острые лейкозы (лейкемии) - начинаются остро, быстро прогрессируют. В крови обычно определяется большое количество бластных клеток. Непосредственно перед сестринскими вмешательствами необходимо расспросить пациента или его родственников, провести объективное исследование - это позволит медицинской сестре оценить физическое и психическое состояние пациента.
·изолировать больного
·организовать масочный режим при контакте с больным
·следить за регулярным проветриванием помещения, проведением влажных уборок не менее 2 раза в день
·медсестра должна обучить пациента принципам рационального питания, приема лекарственных препаратов по назначению врача. Больной должен употреблять:
больше свежих фруктов, овощей
продукты богатые витаминами С, В1 И Р.
ограничивать жиры и белки
исключать углеводы и сладкое
·при организации труда и отдыха ограничить физические и эмоциональные нагрузки
·необходимо обучить пациента уходу за кожей и слизистыми оболочками, за полостью рта, ногтями, волосами
·проводить мероприятия по профилактике травматизма (объяснить пациенту необходимость ношения обуви без каблуков с закрытыми пятками и без шнурков)
·медсестра должна оказывать пациенту психологическую поддержку\
·оказывать неотложную медицинскую помощь при кровотечении.
При кровотечении из носа:
·усадить больного
·успокоить больного и сказать, чтоб он вдыхал воздух носом, а выдыхал ртом, для ускорения свертываемости крови
·расстегнуть стесняющую одежду
·слегка наклонить его голову вперед и дать стечь крови
·дать больному плевательницу и предложить сплевывать кровь
·приложить холод к переносице, а к ногам грелку
·если кровотечение не остановилось в течении 15 минут - ввести в носовые ходы ватные тампоны смоченные 3% раствором перекиси водорода на 10-15 минут.
Вопрос №4: Морфо-функциональные особенности системы органов кровообращения.
I. Структура, функции системы кровообращения.
Система кровообращения состоит из сердца и сосудов: кровеносных и лимфатических.
Основное значение системы кровообращения состоит в снабжении кровью органов и тканей. Сердце за счет своей нагнетательной деятельности обеспечивает движение крови по замкнутой системе сосудов.
Кровь непрерывно движется по сосудам, что дает ей возможность выполнять все жизненно важные функции, а именно транспортную (перенос кислород и питательные вещества), защитную (содержит антитела), регуляторную (содержит ферменты, гормоны и другие биологически активные вещества).
II.Сердце.
1.Морфологическое строение сердца. Сердечный цикл. Значение клапанного аппарата.
Сердце человека — полый мышечный орган. Сплошной вертикальной перегородкой сердце делится на две половины: левую и правую. Вторая перегородка, идущая в горизонтальном направлении, образует в сердце четыре полости: верхние полости—предсердия, нижние—желудочки. Масса сердца новорожденных в среднем равна 20 г. Масса сердца взрослого человека составляет 0,425—0,570 кг. Длина сердца у взрослого человека достигает 12—15см, поперечный размер 8—10 см, переднезадний 5—8 см. Масса и размеры сердца увеличиваются при некоторых заболеваниях (пороки сердца), а также у людей, длительное время занимающихся напряженным физическим трудом или спортом.
Стенка сердца состоит из трех слоев: внутреннего, среднего и наружного. Внутренний слой представлен эндотелиальной оболочкой (эндокард ), которая выстилает внутреннюю поверхность сердца. Средний слой (миокард) состоит из поперечно-полосатой мышцы. Мускулатура предсердий отделена от мускулатуры желудочков соединительнотканной перегородкой, которая состоит из плотных фиброзных волокон — фиброзное кольцо. Мышечный слой предсердий развит значительно слабее, чем мышечный слой желудочков, что связано с особенностями функций, которые выполняет каждый отдел сердца. Наружная поверхность сердца покрыта серозной оболочкой (эпикард) , которая является внутренним листком околосердечной сумки—перикарда. Под серозной оболочкой расположены наиболее крупные коронарные артерии и вены, которые обеспечивают кровоснабжение тканей сердца, а также большое скопление нервных клеток и нервных волокон, иннервирующих сердце.
Перикард и его значение. Перикард (сердечная сорочка) окружает сердце как мешок и обеспечивает его свободное движение. Перикард состоит из двух листков: внутреннего (эпикард) и наружного, обращенного в сторону органов грудной клетки. Между листками перикарда имеется щель, заполненная серозной жидкостью. Жидкость уменьшает трение листков перикарда. Перикард ограничивает растяжение сердца наполняющей его кровью и является опорой для коронарных сосудов.
В сердце различают два вида клапанов—атриовентрикулярные (предсердно-желудочковые) и полулунные.Атриовентрикулярные клапаны располагаются между предсердиями и соответствующими желудочками. Левое предсердие от левого желудочка отделяет двустворчатый клапан. На границе между правым предсердием и правым желудочком находится трехстворчатый клапан. Края клапанов соединены с папиллярными мышцами желудочков тонкими и прочными сухожильными нитями, которые провисают в их полость .
Полулунные клапаны отделяют аорту от левого желудочка и легочный ствол от правого желудочка. Каждый полулунный клапан состоит из трех створок (кармашки), в центре которых имеются утолщения — узелки. Эти узелки, прилегая, друг к другу, обеспечивают полную герметизацию при закрытии полулунных клапанов.
Сердечный цикл и его фазы . В деятельности сердца можно выделить две фазы: систола (сокращение) и диастола (расслабление). Систола предсердий слабее и короче систолы желудочков: в сердце человека она длится 0,1с, а систола желудочков – 0,3 с. диастола предсердий занимает 0,7с, а желудочков – 0,5 с. Общая пауза (одновременная диастола предсердий и желудочков) сердца длится 0,4 с. Весь сердечный цикл продолжается 0,8с. Длительность различных фаз сердечного цикла зависит от частоты сердечных сокращений. При более частых сердечных сокращений деятельность каждой фазы уменьшается, особенно диастолы.
Я уже сказала о наличие клапанов в сердце. Немного поподробнее остановлюсь на значении клапанов в движении крови через камеры сердца.
Значение клапанного аппарата в движении крови через камеры сердца. Во время диастолы предсердий атриовентрикулярные клапаны открыты и кровь, поступающая из соответствующих сосудов, заполняет не только их полости, но и желудочки. Во время систолы предсердий желудочки полностью заполняются кровью. При этом исключается обратное движение крови в полые и легочные вены. Это связано с тем, что в первую очередь сокращается мускулатура предсердий, образующая устья вен. По мере наполнения полостей желудочков кровью створки атриовентрикулярных клапанов плотно смыкаются и отделяют полость предсердий от желудочков. В результате сокращения папиллярных мышц желудочков в момент их систолы сухожильные нити створок атриовентрикулярных клапанов натягиваются и не дают им вывернуться в сторону предсердий. К концу систолы желудочков давление в них становится больше давления в аорте и легочной стволе.
Это способствует открытию полулунных клапанов, и кровь из желудочков поступает в соответствующие сосуды. Во время диастолы желудочков давление в них резко падает, что создает условия для обратного движения крови в сторону желудочков. При этом кровь заполняет кармашки полулунных клапанов и обусловливает их смыкание.
Таким образом, открытие и закрытие клапанов сердца связано с изменением величины давления в полостях сердца.
Теперь я хочу рассказать об основных физиологических свойствах сердечной мышцы.
Показатели сердечной деятельности. Показателями работы сердца являются систолический и минутный объем сердца.
Систолический, или ударный, объем сердца —это количество крови, которое сердце выбрасывает в соответствующие сосуды при каждом сокращении. Величина систолического объема зависит от размеров сердца, состояния миокарда и организма. У взрослого здорового человека при относительном покое систолический объем каждого желудочка составляет приблизительно 70—80 мл. Таким образом, при сокращении желудочков в артериальную систему поступает 120—160 мл крови.
Минутный объем сердца —это количество крови, которое сердце выбрасывает в легочный ствол и аорту за 1 мин. Минутный объем сердца — это произведение величины систолического объема на частоту сердечных сокращений в 1 мин. В среднем минутный объем составляет 3-5 л.
Систолический и минутный объем сердца характеризует деятельность всего аппарата кровообращения.
Выше я отмечала, что система кровобращения состоит из сердца и кровеносных сосудов. Строение, функции и регуляцию работы сердца я рассмотрела. Теперь стоит остановиться на кровеносных сосудах.
Круги кровобращения.
Движение крови в организме происходит по двум замкнутым системам сосудов, соединенных с сердцем, - большому и малому кругу кровообращения. Подробнее о каждом:
Большой круг кровообращения (телесный). Начинается аортой , которая отходит от левого желудочка. Аорта дает начало крупным, средним и мелким артериям. Артерии переходят в артериолы, которые заканчиваются капиллярами. Капилляры широкой сетью пронизывают все органы и ткани организма. В капиллярах кровь отдает кислород и питательные вещества, а от них получает продукты метаболизма, в том числе и углекислый газ. Капилляры переходят в венулы, кровь которых собирается в мелкие, средние и крупные вены. Кровь от верхней части туловища поступает в верхнюю полую вену, от нижней – в нижнюю полую вену. Обе эти вены впадают в правое предсердие, в котором заканчивается большой круг кровобращения.
Малый круг кровообращения (легочный). Начинается легочным стволом, который отходит от правого желудочка и несет в легкие венозную кровь. Легочный ствол разветвляется на две ветви, идущие к левому и правому легкому. В легких легочные артерии делятся на более мелкие артерии, артериолы и капилляры. В капиллярах кровь отдает углекислый газ и обогащается кислородом. Легочные капилляры переходят в венулы, которые затем образуют вены. По четырем легочным венамартериальная кровь поступает в левое предсердие.
Кровь, циркулирующая по большому кругу кровобращения, обеспечивает все клетки организма кислородом и питательными веществами и уносит от них продукты обмена веществ.
Роль малого круга кровобращения заключается в том, что в легких осуществляется восстановление (регенерация) газового состава крови.
Вопрос №5:Клинические признаки бронхо-обструктивного синдрома. Используемое при данном синдроме диагностическое (лабораторное и инструментальное) оборудование.
Ответ: Бронхообструктивный синдром (БОС) или синдром бронхиальной обструкции – это симптомокомплекс, связанный с нарушением бронхиальной проходимости функционального или органического происхождения. Клинические проявления БОС складываются из удлинения выдоха, появления экспираторного шума (свистящее, шумное дыхание), приступов удушья, участия вспомогательной мускулатуры в акте дыхания, часто развивается малопродуктивный кашель. При выраженной обструкции может появиться шумный выдох, увеличение частоты дыхания, развитие усталости дыхательных мышц и снижение РаО2.
Клиника. Чаще всего при бронхообструктивном синдроме наблюдается появление сухого непродуктивного кашля. Мокрота при этом не откашливается либо она вязкая и ее мало. На фоне аллергии кашель может быть приступообразным, а если во время приступа наблюдается посинение губ и кончиков пальцев, это указывает на дыхательную недостаточность.
У многих случается одышка, затрудненное и учащенное дыхание при нагрузках, а в случае выраженной обструкции - даже в состоянии покоя.
Дыхание больного слышится на расстоянии. Вдохи происходят неизменно, а выдохи - с усилием, долгие. Грудная клетка выглядит вздутой. В легких наблюдаются разнокалиберные влажные и диффузные сухие хрипы. Возможны случаи приступов удушья. Все проявления синдрома зависят от причин, вызвавших обструкцию бронхов: температуры, интоксикации, насморка, покраснения горла при вирусной инфекции, сыпи, слезотечении, аллергического насморка.
Методы диагностики.
Полноценную диагностику для детей до 5-6 лет провести довольно сложно - доктору приходится опираться на жалобы родителей, прослушивание легких и результаты осмотра. Существенно, если в семье есть аллергики, другие перенесенные заболевания, наличие хронических инфекций. Исследовать внешнедыхательные функции на аппаратах у детей дошкольного возраста очень трудно, и по причине необъективности такой способ не применяется. Можно провести такие инструментальные исследования, как периферическое сопротивление дыхательных путей и бодиплетизмография. Эти методы дают возможность с некоторой долей вероятности обнаруживать и квалифицировать обструктивные изменения.
В случае обнаружения рецидивов бронхиальной обструкции, необходимы еще и дополнительные обследования. Нужен анализ крови, особенно быстрота оседания эритроцитов и лейкоцитарная формула. Нужно исключить возможность инфицирования хламидиями, цитомегаловирусом, микоплазмами, пневмоцистозом и герпесом. Традиционно это делается, исходя из анализа крови и наличия иммуноглобулинов классов М и G. Нужно обследовать ребенка и на гельминтозы (аскаридоз и токсокароз) аналогичным обследованием на антитела.
На этапе исключения этих проблем нужно проконсультироваться у аллерголога и изучить специфические к некоторым аллергенам и специфические IgE - общий. Если ребенок старше 1.5-2 лет, вероятно, потребуются и кожные пробы. При подозрении на пневмонию, инородное тело или осложнения, рекомендовано провести рентгеновское исследование грудной клетки. В отдельных случаях врач может назначить и другие обследования - бронхоскопию, бронхографию и компьютерную томографию.
Вопрос №6. Цирроз печени: проблемы больного и сестринский диагноз. Планирование ухода и его выполнение. Анализ достигнутых положительных результатов и предупреждение возможных ошибок.
Ответ: Цирроз печени - хроническое диффузное заболевание печени, характеризующееся дистрофией и некрозом печеночной ткани(паренхимы), разрастанием соединительной ткани и перестройкой долькового строения органа.
Перед сестринскими вмешательствами необходимо расспросить пациента и его родственников, провести объективное исследование – это позволит медицинской сестре оценить физическое и психическое состояние пациента, а так же выявить его проблемы и заподозрить заболевания печени, в том числе цирроз печени, сформировать план ухода.
При опросе пациента и его родственников необходимо задать вопросы о перенесённых заболеваниях, наличие болей в брюшной области, изменениях в моче, крови. Анализ полученных данных помогает выявить проблемы пациента. Наиболее значимыми являются: пожелтение кожи; снижение или полная потеря аппетита; тяжесть в области правого подреберья; общая слабость, повышенная утомляемость; кожный зуд; кровоподтеки и синяки (происходит из-за снижения свертываемости крови). Немалое значение в решении этих проблем имеет сестринский уход, однако главную роль играет немедикаментозная и медикаментозная терапии, которые назначены врачом. Медицинская сестра информирует пациента и членов его семьи о сути заболевания, принципах лечения и профилактики, разъясняет ход определённых инструментальных и лабораторных исследованиях и подготовку к ним.
Сестринский уход за больным включает в себя:
- контроль за соблюдением диеты (стол 5)
- преимущественно молочно-растительная витаминизированная пища с использованием в основном растительных жиров;
- категорически запрещается употребление любого алкоголя; - запрещаются острые, жареные и маринованные блюда;
- у ослабленных больных - постельный режим при котором обеспечивается общий уход и удобное для больного положение в кровати;
- ограничение физической нагрузки; - при развитии асцита необходимо ограничение поваренной соли до 5 г в сутки и жидкости до 1 л в сутки;
- при появлении признаков печеночной энцефалопатии - ограничение белковой пищи;
- при возникновении кровотечения из расширенных вен пищевода - показан голод; - питание дробное, не реже 4-5 раз в сутки;
- контроль за диурезом больного;
- контроль за массой тела;
- контроль за полноценным и своевременным приемом назначенных врачом лекарственных препаратов;
- в случае появления сухости, расчесов и зуда кожи
- уход за кожей;
- контроль за психическим состоянием больного.
Вопрос №7: Диагностическое и лечебное оборудование, используемое при заболеваниях почек и мочевыводящих путей.
- УЗИ почек и мочевыводящих путей (чашечки, лоханки, мочевой пузырь и предстательная железа).(аппарат УЗИ)
-Обзорная рентгенография органов брюшной полости (почек и мочевых путей).(Рентген-аппарат).
-Экскреторная (внутривенная) урография (урограф)
- Инфузионная урография
- Ретроградная (восходящая) пиелография(пиелограф)
- Ангиография почечных артерий (ангиограф)
- Компьютерная томография(томограф)
- магнитно-резонансная томография почек ( Для получения изображений используются мощный магнит, передатчик и приемник радиочастот, компьютер для обработки данных.) - Радиоизотопная ренография (Существует большое количество приборов для регистрации РРГ. В отечественной медицине наибольшее распространение получили аппараты УРУ и “Гамма” венгерского производства. Вне зависимости от типа у всех приборов единый принцип действия. )
-Сканирование почек ( используют короткоживущий изотоп 99mТс.)
-Сцинтиграфия почек (Аппарат сцинтиграфии)
-Цистоскопия -метод исследования мочевого пузыря путем осмотра его внутренней поверхности с помощью специального( прибора — цистоскопа._
-Хромоцистоскопия - раздельное определение функции каждой почки и верхних мочевых путей с помощью красочной пробы. Внутривенно или внутримышечно вводят синюю краску индигокармин (2—3 мл 0,4%-ного раствора) и через цистоскоп.
- Пункционная биопсия почек
-Дистанционная литотрипсия - высокотехнологичный метод лечения, когда с помощью направленных волн проводится дробление камней в почке и мочеточниках. Процедура выполняется под общим обезболиванием, пациент не испытывает неприятных ощущений во время процесса дробления и после него. Метод применяется в ГКБ 40, Екатеринбургском консультативно-диагностическом центре.
Вопрос №8. Основные потребности и проблемы у лиц с заболеваниями крови и патологией гемостаза.
1 этап. Сестринское обследование пациента с патологией гомеостаза и заболеваниями крови.
| Жалобы пациента: 1. общая слабость 2. повышение температуры тела 3. кровоточивость десен 4. боли в горле и костях 5. желтушность кожи и слизистых оболочек 6. изменение вкуса 7. ломкость ногтей 8. выпадение волос 9. увеличение лимфоузлов | Анамнез болезни: 1. факторы риска 2. причины 3. начало заболевания 4. динамика 5. результаты проведенного обследования 6. проведенное лечение 7. осложнения | Анамнез жизни: 1. наследственность 2. факторы риска 3. профессия 4. перенесенные заболевания 5. профессиональные вредности 6. условия быта, питания | |
| Осмотр: 1. Бледность кожи 2. Желтушность кожи 3. Кровоизлияние в кожу 4. Ангина Изменения языка | Пальпация, перкуссия: 1. Увеличение лимфоузлов 2. Увеличение печени и селезенки 3. Болезненность плоских костей | Аускультация: 1. Сердце (функциональные изменения) 2. Легкие (признаки пневмонии) | |
1. Снижение работоспособности
2. Общая слабость
3. Ночная потливость
4. Ознобы
5. Обмороки
6. Головные боли и головокружения
7. Тошнота, рвота
8. Снижение аппетита
9. Кровотечения
10. Чувство жжения в языке
11. Боли в костях
В беседе с пациентами нужно выяснить наследственную предрасположенность, наличие тех или иных вредных привычек, особенности питания, профессию, условия труда и быта, имели ли место интоксикация.
При осмотре следует обратить внимание на цвет кожных покровов и слизистых оболочек, наличие кровоизлияний, форму и величину периферических лимфоузлов. На основании данных обследования сестра самостоятельно разрабатывает план ухода.
Заболевания крови могут сопровождаться кровотечениями. В обязанности сестры входит внимательное наблюдение за характером стула таких пациентов. При обнаружении примеси крови в кале, или дегтеобразного стула нужно немедленно сообщить врачу. При лечении пациента гепарином - наблюдение за цветом мочи. При острых лейкозах отмечаются лихорадка, озноб, проливные поты, повышенная кровоточивость.
2 этап. Определение проблем пациента.
Планирование сестринского ухода - сложная задача, так как при заболеваниях системы крови нарушаются почти все потребности пациента:
· Дышать (анемия, гипоксия органов)
· Есть (снижен аппетит при лейкозах)
· Спать, отдыхать (боли в костях, селезенке)
· Одеваться, раздеваться (резкая слабость)
· Двигаться (слабость, тугоподвижность в суставах при гемофилии)
· Поддерживать температуру тела в пределах нормы (лихорадка при лейкозах)
· Поддержание безопасности окружающей среды (тревога, неуверенность, связанные с длительной госпитализацией)
· Общаться (одиночество, тревога)
· Трудиться и отдыхать (страх потери работы из-за длительной болезни)
3 этап. Планирование и реализация сестринских вмешательств.
Например, планирование ухода по приоритетной проблеме гипертермия включает следующие действия.
1. Согреть пациента (одеяло, теплые грелки к ногам, теплое питье)
2. Измерять температуру тела каждые два часа
3. Орошать слизистую оболочку полости рта, губы водой
4. Подвесить над головой или приложить к шее пузырь со льдом
5. Измерять повторно АД, пульс, ЧДД
6. Обеспечить туалет кожи, смену нательного и постельного белья
7. Выполнять назначения врача
8. Постоянно наблюдать за состоянием пациента при нарушениях сознания, психики, возникающих при лихорадке.
Такие же конкретные планы составляются при приоритетных сестринских диагнозах:
· Слабость
· Одышка
· Отсутствие аппетита
· Нарушение сна
· Тревога
Длительное нахождение пациента в постели может привести к развитию застойных явлений и пневмонии. Для предупреждения легочных осложнений необходимо периодически изменять положение тела, назначить дыхательную гимнастику.
При гематологических заболеваниях часто происходит набухание и кровоточивость десен, в результате чего могут развиваться нагноительные процессы в полости рта (прополоскать рот раствором питьевой соды с йодом).
Медсестра должна следить за своевременным приемом пациентом лекарств, объяснить особенности диеты. Питание должно быть разнообразным и полноценным.
Пациенты часто бывают подавленными, раздражительными, при уходе за ними медсестра должна проявлять терпение и внимание.
При заболеваниях крови широко используют капельное переливание крови и ее компонентов. Во время гемотрансфузии может повыситься температура тела, появиться озноб, одышка, недомогание. Медсестра должна уметь принять адекватные меры и в случае необходимости вызвать врача. Могут развиваться явления дыхательной и сердечно-сосудистой недостаточности. Медсестра должна уметь оказать помощь при неотложных состояниях.
Медсестра участвует в диагностических и лечебных процедурах, проводит санпросвет работу, обучает членов семьи пациента элементам ухода и гигиеническим навыкам.
4 этап. Оценка эффективности сестринских вмешательств.
Цели вмешательств при заболеваниях крови, как правило, долгосрочные. Достигнув краткосрочных целей, медсестра ежедневно планирует возникающие проблемы.
Медсестра планирует и обучает родственников правилам двигательного режима, питания, ухода за кожей и другим навыкам.
Вопрос №9. Лекарственное обеспечение (основные группы лекарств) при заболеваниях суставов.
Ответ:
Опорно – двигательный аппарат выполняет в нашем организме незаменимую функцию: с его помощью мы можем свободно передвигаться. Важно поддерживать работоспособность суставного аппарата, обращать внимание на малейшие изменения в самочувствии, вовремя обращаться к врачу и проводить лечение.
Фармакология на страже здоровья
Фармакологи разработали множество препаратов для лечения заболеваний суставов и позвоночника: артроза, артрита, подагры, остеохондроза. Фармацевты предлагают клиентам аптек различные таблетки, мази, кремы, однако, ни один из лекарственных препаратов не может быть использован без назначения лечащего врача. Рассмотрим наиболее распространенные и хорошо зарекомендовавшие себя группы лекарств для лечения болезней и восстановления позвоночника и суставов:
 Обезболивающие и противовоспалительные
Обезболивающие и противовоспалительныеОбезболивающие и противовоспалительные препараты
Для лечения артрозов, артритов, которые всегда сопровождаются сильными болями, применяют нестероидные противовоспалительные средства:
Вышеперечисленные препараты являются симптоматической терапией, они снимают боль и воспаление, при этом не ликвидируют причину заболевания и не излечивают пораженные суставы или позвоночник.
Обратите внимание: бесконтрольный прием нестероидных противовоспалительных средств может привести к заболеваниям желудка и кишечника.
Глюкокортикостероиды
Гормональные препараты существенно снижают или полностью снимают воспаление в пораженном суставе, а также повышают иммунный ответ, что особенно важно при ревматоидном артрите. Препараты коры надпочечников выпускают в виде таблеток, мазей, инъекций, что позволяет каждому подобрать наиболее приемлемую форму применения.
Известны многие препараты из группы кортикостероидов, которые успешно применяют в лечении заболеваний суставов и позвоночника: гидрокартизон, дипроспан, кеналог. В зависимости от тяжести заболевания, врач назначает внутрисуставное введение гормона – уколы делаются несколько раз в год в условиях строгой асептики и антисептики. Никакое гормональное лекарственное средство нельзя применять без назначения лечащего врача, о любых изменениях в самочувствии следует немедленно сообщить доктору.
Миорелаксанты

Болевой синдром при заболеваниях опорно – двигательного аппарата вызывает спазм мыщц, который для эффективного лечения необходимо снять. Миорексанты блокируют подачу нервного импульса к пораженной мышце, и она полностью расслабляется. Наиболее распространенными и эффективными миорелаксантами являются сирдалуд и милокалм. При приеме миорелаксантов следует избегать вождения автотранспорта, управления сложными механизмами и приборами, так как препараты ослабляют внимание и концентрацию.
Хондропротекторы
Ходропротекторы способствуют восстановлению хрящевой ткани, питают и замедляют ее разрушение. Лечебное действие препаратов этой группы становится заметным через несколько месяцев после применения, а их эффективность доказана только на ранних стадиях заболевания.
Хондропротекторы назначаются курсом, который следует регулярно повторять. Выпускаются препараты для приема внутрь – Структум, Дона, Терафлекс, Артра, а также хондропротекторы в ампулах для инъекций: Алфлутоп, Эльбона, Хондролон, Адгелон.
Гомеопатия на страже здоровья
В последние годы возрос интерес к гомеопатии – лечение малыми, но регулярными дозами препарата, которые вызывают у здорового человека состояние, подобное болезни. При приеме гомеопатических препаратов, которые содержат во много раз разведенные вещества, вызывающие заболевание, у больных людей происходит исцеление.
Несмотря на противоборство традиционной медицины и гомеопатии, многие гомеопатические препараты успешно применяются в лечении артритов, артрозов, остеохондроза и дают хорошие результаты.
Широко используются препараты Реписан, Остеохель С, Траумель С, Цель Т, Дискус композитум. У них минимум противопоказаний к применению, редко вызывает побочные явления, подходят детям и людям пожилого возраста. Правильный подбор гомеопатического препарата гарантирует улучшение состояния здоровья пациента, существенно уменьшаются боли, промежуток между приступами болезни значительно увеличивается.
Несмотря на безопасность гомеопатии, лечение лекарствами этой группы следует начинать только после консультации с врачом – гомеопатом.
Аналоги синовиальной жидкости
 В здоровом суставе в полости находится синовиальная жидкость, которая служит смазкой для поверхностей хрящей и костей, делает скольжение при их движении плавным и безболезненным. Когда количество синовиальной жидкости снижается или меняется ее химический состав, человек испытывает боли при движении.
В здоровом суставе в полости находится синовиальная жидкость, которая служит смазкой для поверхностей хрящей и костей, делает скольжение при их движении плавным и безболезненным. Когда количество синовиальной жидкости снижается или меняется ее химический состав, человек испытывает боли при движении.
При таких состояниях в суставную сумку вводится препарат, который берет на себя роль синовиальной жидкости: Остенил, Ферматрон, Синвиск, Синокром, Гиалюкс. Введение препаратов – протезов синовиальной жидкости проводится в условиях полной асептики и антисептики, так как любое нарушение целостности кожных покровов чревато занесением инфекции.
При любых симптомах заболеваний опорно – двигательного аппарата: боли, припухлость, покраснение сустава, ограничении в движение, неприятные ощущения в области поясницы, шеи, следует обратиться к врачу за консультацией и получением рекомендаций по лечению. Ни один лекарственный препарат, даже если он был успешно применен в прошлом, нельзя использовать без назначения лечащего врача.
Вопрос № 10:Нефармакологические методы лечения больных с синдромом лихорадки с учетом степени подъема температуры.
Ответ: Уход необходимый больному в период повышения температуры
В первой стадии лихорадки, когда наблюдается увеличение температуры, у больного наблюдаются мышечная дрожь, головная боль, недомогание. В этот период больного необходимо согреть, уложить в постель и внимательно наблюдать за состоянием различных органов и систем организма.
Уход необходим больному в период постоянно повышенной температуры
Во второй стадии лихорадки температура постоянно повышена, что характеризуется относительным равновесием процессов теплопродукции и теплоотдачи. В этот период озноб и мышечная дрожь ослабевают, однако наблюдаются общая слабость, головная боль, сухость во рту. Во второй стадии могут наблюдаться выраженные изменения со стороны центральной нервной системы, а также сердечно-сосудистой системы. На высоте лихорадки возможны бред и галлюцинации, а у маленьких детей - судороги. Необходим в это время тщательный уход за полостью рта больных, смазывание трещин рта и т. д., питание назначают дробное, а питье - обильное. При длительном пребывании пациентов в постели проводят обязательную профилактику пролежней.
Особенности ухода за больным в стадии снижения температуры
Третья стадия лихорадки - стадия снижения или спада температуры характеризуется значительным преобладанием теплоотдачи над теплопродукцией вследствие расширения периферических кровеносных сосудов, значительного увеличения потоотделения.
Лизис и кризис температурящего больного
Медленное падение температуры, которое происходит в течение нескольких дней носит название лизиса. Быстрое, часто в течение 5-8 часов, падение температуры от высоких значений (39-40 °С) до нормальных и даже субнормальных значений называется кризисом.
Опасность кризиса для больного
В результате резкой перестройки механизмов регуляции сердечно-сосудистой системы кризис может нести с собой опасность развития коллаптоидного состояния - острой сосудистой недостаточности, которая проявляется резкой слабостью, обильным потоотделением, бледностью и цианозом кожных покровов, падением артериального давления, учащением пульса и снижением его наполнения вплоть до появления нитевидного. Больного обкладывают грелками, согревают, дают ему крепкий горячий чай или кофе, своевременно меняют нательное и постельное белье.
Соблюдение всех требований ухода за лихорадящими больными, постоянное наблюдение за их состоянием, прежде всего за функциями органов дыхания и кровообращения, позволяют вовремя предотвратить развитие тяжелых осложнений и способствуют скорейшему выздоровлению больных.
Физические методы.
С помощью этих методов можно увеличить отдачу тепла с поверхности тела. Их обычно применяют при температуре выше 390С:
1.)Обтирание губкой, смоченной теплой (30-320С!) водой в течение 5 минут. Следует помнить, что при температуре воды 20-250С жаропонижающий эффект резко снижается. Добавление уксуса или водки не увеличивает эффект от процедуры. Данный метод стоит применять только при «белой» лихорадке.
2.). Ванны. Их применяют при повышении температуры тела более 40,50С. Ребенка погружают в ванну с водой температуры на 10С ниже, чем температура тела ребенка, и далее воду постепенно охлаждают до 370С. Купание должно продолжаться около 10 минут. При этом теплоотдача повышается в 3 раза.
Вопрос№11: Абдоминальный тип ожирения как фактор повышенного риска развития кардиоваскулярной патологии.
Абдоминальное ожирение – тип ожирения, при котором жировые отложения в основном формируются в области живота. Это наиболее неблагоприятный тип ожирения, который чаще всего встречается у мужчин.
Всего различают два варианта абдоминального ожирения – подкожный и внутрибрюшной. Последний считается самым опасным, так как является негативным фактором для развития ряда хронических заболеваний. Жир может откладываться в брюшной полости, сальнике, а также вокруг внутренних органов. В медицинской литературе такой тип ожирения еще называют висцеральным. Исследование полностью доказало, что абдоминальное ожирение влияет на функцию внешнего дыхания и жизненную ёмкость лёгких рестриктивным способом, то есть приводит к формированию патологических изменений в способности лёгких к вентиляции.
d.120-bal.ru