Работа женского организма довольно сильно зависит от функционирования гормональной системы. Немаловажную роль играет повышенная эмоциональность, восприимчивость. И все переживания, стрессы, напряженная работа без отдыха, разлад в семье отражаются на здоровье. Статистика утверждает, что с заболеваниями молочных желез сталкивается каждая третья женщина. Грудь - очень чувствительный орган, поэтому любой сбой в организме может неблагоприятно на ней отразиться. Рассмотрим дисгормональные заболевания молочных желез. В чем их причина и как проходит диагностика? А также какие существуют методы лечения на сегодняшний день?
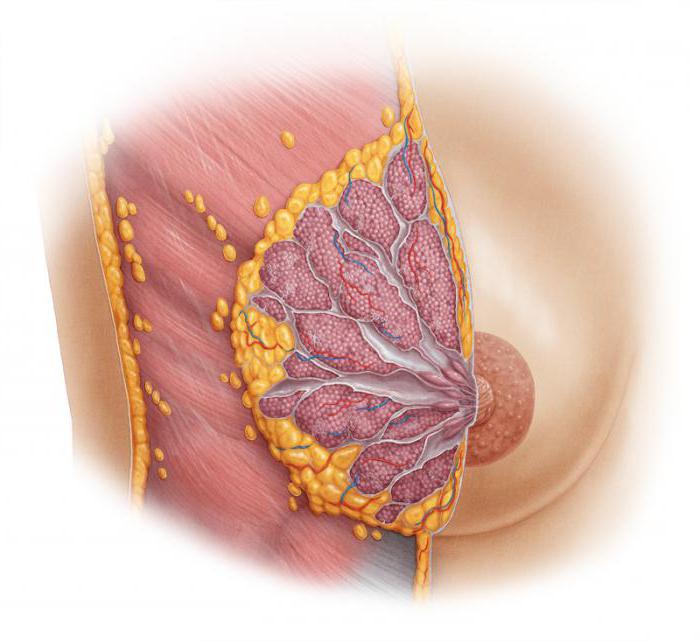
Молочные железы можно смело назвать органом-мишенью, потому что любые изменения в организме женщины обязательно отразятся на состоянии и функционировании грудной железы. Нарушения в работе эндокринной системы, а также гинекологические патологии часто сочетаются с дисгормональными заболеваниями молочных желез.
Большое влияние оказывают стероидные половые гормоны. Заболевания молочных желез напрямую зависят от менструальной функции организма и от механизмов, которые ее регулируют. Каждый гормон в организме женщины выполняет свою функцию по отношению к молочным железам. Оптимальный уровень и соотношение всех гормонов обеспечивают полноценное их функционирование. Прогестерон, эстроген и пролактин - гормоны, которые оказывают наибольшее влияние на молочные железы.
Можно выделить несколько факторов, влияющих на развитие дисгормональных заболеваний молочных желез у женщин, которые могут стать причиной развития патологии.
Если имеет место сочетание нескольких факторов, то риск развития патологии увеличивается.

Перечень заболеваний и их виды:
1. Мастопатия. Существует два вида:
К узловой относят:
Диффузная мастопатия может быть:
2. Мастодиния (болезнь Купера).
3. Гинекомастия.
4. Галакторея.
5. Галактоцеле.
6. Интрадуктальная папиллома. Болезнь Минца.
Еще существует инволютивный вид заболевания. Может носить фиброзный характер. Чаще всего встречается после 35 лет.
Рассмотрим, какие симптомы могут присутствовать, если развиваются дисгормональные заболевания молочных желез. Их знание поможет на ранней стадии распознать приближающуюся патологию.
Для начала ответим на вопрос, что такое мастопатия молочных желез? Это дисгормональное заболевание, которому свойственно разрастание соединительной и железистой ткани с образованием кист и различных уплотнений.

Для мастопатии характерны следующие симптомы:
При этом женщина может узнать на собственном опыте, что такое мастопатия молочных желез, постоянно испытывая:
Эти симптомы свойственны предменструальному синдрому.
Мастодиния, или болезнь Купера, может формироваться на фоне мастопатии. При этом происходит перерождение кистозных и фиброзных образований. Может быть физиологической, на фоне пубертатного периода, беременности или менопаузы. А может носить патологический характер, быть симптомом заболевания молочных желез или соседних органов.
Мастодиния бывает циклической, то есть проявляется в фазы менструального цикла, и нециклической. При циклическом течении свойственны выше указанные признаки, схожие с мастопатией. Для нециклической характерно:
Мастодиния может быть признаком воспалительных процессов в тканях или новообразований в груди.
Опишем симптомы дисгормонального заболевания "галакторея молочной железы". Что это такое? Любые выделения из сосков и протоков молочной железы. Это не считается самостоятельным недугом, но может быть одним из симптомов дисгормональных нарушений в организме. Такое явление возникает не только у женщин, но может быть у детей и мужчин в любом возрасте.
С другой стороны, есть ответ на вопрос и в самом названии галакторея молочной железы. Что это такое, можно понять, если перевести название с греческого - это означает истечение молока.
Патологии свойственны следующие проявления:

Дисгормональные заболевания молочных желез бывают не только у женщин, но встречаются и у мужского пола - это гинекомастия. Происходит увеличение грудных желез в силу разрастания железистой ткани. Явление нередкое, а выявляется оно в основном тогда, когда у пациента появляется вопрос: "Почему одна грудь больше другой?" Обозначим, у кого может возникнуть эта патология:
В данных случаях гинекомастия считается физиологической и, как правило, проходит самостоятельно.
Симптомы:
Если ответом на вопрос, почему одна грудь больше другой не являются физиологические изменения в организме, то это может быть развитие опухолевого процесса, что встречается довольно редко.
Галактоцеле молочных желез - это жировая киста, доброкачественная. Она наполнена свернувшимся молоком. Может возникнуть через 7-10 месяцев после прекращения лактации. А также бывают случаи появления у беременных женщин и кормящих матерей. Как правило, процесс протекает бессимптомно, но можно выделить некоторые особенности:
Галактоцеле не является опасным заболеванием, но требует к себе внимания и своевременного лечения.
Совсем другие симптомы присутствуют, когда развивается интрадуктальная папиллома. Это доброкачественная опухоль, которая образовывается на стенке протока железы с ее внутренней стороны. Часто ее связывают с протеканием фиброзно-кистозной мастопатии. Одно из названий этого заболевания - болезнь Минца. Симптомы, характерные для этого заболевания:
Стоит отметить, что интрадуктальная папиллома может очень быстро созревать, а на начальной стадии никак себя не проявлять.
Если вы при осмотре заметили какое-либо изменение молочных желез, или же вам знаком хотя бы один из выше описанных симптомов, необходимо посетить врача.
Осмотр молочных желез необходимо проводить на 2-3 день после окончания менструации в 1 фазе цикла. Во 2-й фазе менструального цикла осмотр проводить не считается целесообразным, так как железа в это время становится более плотной. В этом случае большая вероятность допущения ошибки при диагностике.
Врач должен собрать информацию о том, как развивалось заболевание с учетом первых его проявлений. Необходимо установить:
Во время визуального осмотра необходимо обратить внимание:
Далее проводится пальпация. Начинают с верхнего квадрата и двигаются в направлении от периферии к соску. Необходимо провести пальпацию в следующих положениях:
Также необходимо пальпировать подмышечные лимфатические узлы и внутренние.
При этом обратить внимание на:
Если в груди обнаружено сомнительное уплотнение необходимо срочно сделать пункцию или расширенную биопсию, с проведением гистологического исследования.
Помимо визуального осмотра и пальпации, для постановки диагноза врач назначает дополнительные специальные инструментальные исследования.

Только после сбора всей информации доктор ставит диагноз и назначает лечение. Какие методы существуют, рассмотрим далее.
Дисгормональные заболевания молочных желез лечения требуют длительного. Необходим комплексный подход, должны учитываться гормональные особенности, сопутствующие гинекологические заболевания, а также требуется обозначить причину развития болезни.
Каждая форма заболевания и пациентка требует индивидуального подхода. Но в первую очередь необходимо устранить экзогенные факторы. Это стрессовые ситуации, неправильное питание, курение, алкоголь, беспорядочную половую жизнь, применение оральных контрацептивов.
Группы препаратов, которые используют в терапевтическом лечении:

Также хочется отметить, что лечить доброкачественные опухоли и дисгормональные заболевания молочных желез необходимо, придерживаясь рационального питания. Ограничивать употребление жиров животного происхождения. Рацион должен содержать как можно больше свежих овощей и фруктов, капусты и цельных злаков. Необходимо употреблять печень, яйца, молоко, рыбу, томаты, продукты с большим содержанием калия. Как можно больше растительной клетчатки должно быть в рационе, особенно это нужно пациентам, склонным к ожирению.
Дисгормональные заболевания молочных желез требуют не только лечения, но и применения профилактических мер. Это, прежде всего, ежегодный осмотр у доктора. Для женщин, которые входят в группу риска, необходим осмотр каждые полгода. Если имеется узловая форма мастопатии, необходимо наблюдаться и проходить осмотр каждые три месяца. При этом проходить УЗИ и маммографию.
Профилактические методы заболеваний молочных желез включают:
А также необходимо избегать психотравмирующих ситуаций, отказаться от курения и алкоголя. Вести здоровый образ жизни, иметь ежедневные физические нагрузки. Если женщина будет внимательнее относиться к своему здоровью, то не пропустит первые звоночки надвигающегося заболевания. Своевременно выявленная патология гораздо лучше поддается терапии.
fb.ru
Дисгормональные заболевания молочной железы встречаются наиболее часто из всех болезней этого органа. Они представляют большой практический интерес еще и потому, что некоторые формы их при внешнем осмотре очень трудно отдифференцировать от рака, а некоторые могут превращаться в него, поэтому относятся к предраковым заболеваниям.
На гормональные изменения, играющие роль в патогенезе этого заболевания, впервые обратили внимание отечественные ученые В. М. Минц (1899) и Н. А. Вельяминов (1904). Позднее значение эндокринных нарушений в развитии патологической пролиферации эпителия молочных желез было доказано советскими учеными (Л. М. Шабад, И. Я. Слоним и др.). Основными факторами, вызывающими эндокринные нарушения функции женской половой сферы (а последние в свою очередь приводят к дисгормональным нарушениям в молочных железах), относятся: малое число родов, непродолжительность и неполноценность лактации, аборты, воспалительные заболевания женских органов. Под влиянием гормональных сдвигов нарушаются процессы нормальной эволюции и инволюции в молочных железах, что приводит к развитию патологической пролиферации эпителия на фоне коллагеноза и гиалиноза стромы и к образованию кист. Со временем эти изменения переходят в различные формы мастопатии, в некоторых случаях может происходить превращение их в рак. Несомненное значение в патогенезе мастопатий имеют и нервные факторы.
Употребляются многочисленные синонимы дисгормональных заболевании: хронический кистозный мастит, болезнь Реклю, фиброаденоматоз, мастальгия, кровоточащая молочная железа, болезнь Минца, болезнь Шиммельбуша и др. На самом деле эти названия отражают различные формы и стадии дисгормонального процесса в молочных железах. В нашей стране наиболее распространен термин мастопатия.
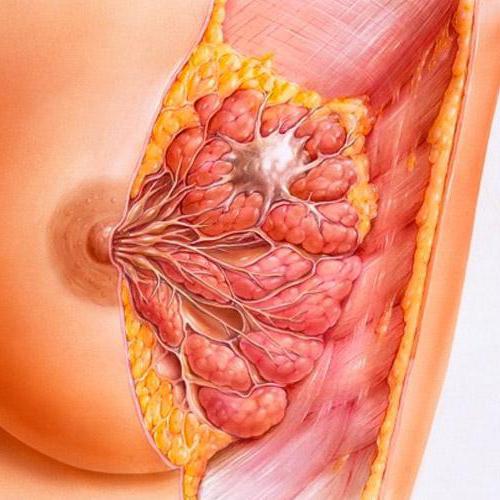
Морфологические изменения при мастопатии характеризуются разрастанием инутридольковых протоков, железистых пузырьков и соединительной (ткани, в результате чего одни протоки кнетозно расширяются, другие сдавливаются, резко деформируясь. В некоторых кистах пролиферирующий эпителий вместе со стромой образует внутридольковые папилломы, которые нередко кровоточат, что приводит к появлению кровянистых выделений из соска (кровоточащая молочная железа). При исчезновении дифференцировки пролиферирующего эпителия в протоках и кистах возможно злокачественное перерождение его.
Мастопатия встречается у женщин всех возрастов. Заболевание характеризуется появлением боли и набуханием в молочной железе, усиливающимися в предменструальном периоде. Нередко из сосков появляются выделения серозного типа, грязно-зеленоватого или бурого цвета. Иногда они носят кровянистый характер. Клинически различают диффузную (начальная стадия) и узловую форму мастопатии. При диффузной форме мастопатии пальпаторно определяются грубая дольчатость молочных желез, зернистость, иногда тяжистость. Наиболее четкая клиническая картина мастопатии наблюдается в предменструальном периоде. С началом менструации все явления стихают, а иногда полностью исчезают. При узловой мастопатии, являющейся следующей стадией заболевания, возникают постоянные очаги уплотнения, которые наиболее четко пальпируются в вертикальном положении больного и полностью исчезают или определяются менее четко в положении лежа (симптом Кенига отрицательный). Кожа над узлом не изменена, свободно подвижна. Мастопатические узлы могут определяться на фоне диффузного процесса.
Мастопатию следует дифференцировать с доброкачественными и злокачественными опухолями молочной железы. Выделения из соска обычно указывают на мастопатию. В отличие от рака и доброкачественных опухолей величина мастопатических уплотнений и их консистенция меняются в зависимости от менструального цикла. Мастопатические уплотнения наиболее четко дифференцируются в вертикальном положении, опухоли же одинаково четко определяются как в вертикальном, так и в горизонтальном положении.
При всяком уплотнении в молочной железе сомнительной этиологии следует прибегать к пункционной или расширенной биопсии со срочным гистологическим исследованием.
При диффузной мастопатии, кроме форм с кровянистым выделением из соска, применяется консервативная терапия. Основу консервативного лечения составляет гормональная терапия эстрогенными и андрогенными гормонами. Чаще применяют мужские половые гормоны с целью подавления эстрогенной функции яичника. Назначают тестостерон-пропионат (по 25 мг в день внутримышечно до получения терапевтического эффекта). Используют также йодид калия или метилтес- тостерон в дозе 25-30 мг в день. Лечение проводят на протяжении 6-12 мес в межменструальном периоде.
При кровотечении из соска применяется хирургическое лечение, заключающееся в секторальной резекции кистозно-папиллярного образования, которое часто со временем становится злокачественным. Хирургическое лечение применяют и при узловой форме мастопатии. Секторальная резекция типа расширенной биопсии, выполняемая со срочным гистологическим исследованием, при узловой мастопатии является диагностическим и лечебным вмешательством. Нередко при срочном гистологическом исследовании удаленного узла выявляется рак; в этих случаях производится радикальная мастэктомим.
К дисгормональным заболеваниям молочных желез у мужчин относится гинекомастия. Она проявляется односторонним, реже двусторонним увеличением молочной железы. Причина заболевания связана с нарушением функции эндокринных желез (половые железы, гипофиз, кора надпочечника). Гинекомастия чаще всего оставляет только косметический дефект. В молодом возрасте нередко наблюдается обратное развитие. Клинически различают диффузную (гипертрофическую) форму, характерную для юношей, и фиброаденоматозную, встречающуюся в зрелом и пожилом возрасте.
Лечение гинекомастии следует начинать с внутримышечного введения тестостерон-пропионата или сублингвального применения метилтес-тостерона. При не поддающихся гормональному лечению формах производят оперативное вмешательство, заключающееся в удалении железы с сохранением соска. Если заболевание связано с опухолью яичка или надпочечника, необходимо удалить ее.
dreamsmedic.com
На основе данных отечественной и зарубежной литературы приведены итоги изучения возможных связей между функциональным состоянием щитовидной железы и формированием дисгормональных заболеваний молочной железы.
^ Ключевые слова: тиреоидные гормоны, функциональное состояние щитовидной железы, мастопатия, дисгормональные заболевания молочной железы, фиброзно-кистозная болезнь.
Based upon domestic and foreign literature data, the results of the study of possible correlations between functional status of thyroid gland and dyshormonal hyperplasia of mammary gland are given in the review.
^ Key words: thyroid hormones, functional status of thyroid gland, mastopathy, mammary gland dyshormonal disease, fibrocystic disease.
УДК 616.441:618.19
Щитовидная железа является одним из органов нейроэндокринной системы, оказывающим значительное влияние на разнообразные физиологические и клеточные функции, включая рост, развитие и обмен веществ в целом. Заболевания щитовидной железы относятся к числу наиболее часто встречающихся в клинической практике эндокринных расстройств, что и определяет их общепатологическое значение. Известно, что все формы заболеваний щитовидной железы встречаются у женщин в 4–5 раз чаще, чем у мужчин. Последние годы ознаменовались ростом распространенности как тиреоидной патологии, так и сочетанной с ней патологии органов репродуктивной системы.
Молочные железы как составляющая часть репродуктивной системы женского организма являются своего рода мишенью для активного воздействия половых стероидных гормонов яичников, тропных гормонов гипофиза и опосредованно – гормонов других эндокринных желез. Среди различных гормонально-зависимых заболеваний репродуктивной сферы поражение молочной железы встречается наиболее часто (по данным разных источников, до 60–95%) и, как правило, первым манифестирует о таких расстройствах. Это связано с анатомо-физиологическими особенностями строения ткани молочной железы и преобладанием в структуре железистого компонента. Патологические изменения молочных желез следует рассматривать как маркер формирующихся общих гормональных нарушений в системе регуляции репродуктивных органов, которые, безусловно, требуют корригирующей терапии [5–7, 11–13, 18, 21].
Мастопатия (по определению ВОЗ, 1984) – это фиброзно-кистозная болезнь, характеризующаяся нарушением соотношений эпителиального и соединительнотканного компонентов, широким спектром пролиферативных и регрессивных изменений в тканях молочной железы.
Этиология и патогенез мастопатий в настоящее время окончательно не выяснены, хотя факт гормональной обусловленности данной патологии сегодня считается неопровержимым. Это находит свое отражение в том, что в последние годы в литературе чаще употребляется термин «дисгормональные заболевания молочных желез», так как он в большей степени отражает суть патологических процессов, происходящих в органе, и объясняет возрастание интереса к данной проблеме со стороны гинекологов и эндокринологов [6, 15, 16, 21].
Актуальность проблемы дисгормональных заболеваний молочной железы обусловлена как высокой частотой их в популяции, так и тем, что некоторые пролиферативные формы с гиперплазией эпителия рассматриваются в качестве факторов повышенного риска развития рака молочной железы. Риск развития рака молочной железы на фоне мастопатии увеличивается в 4–9 раз, а согласно данным некоторых литературных источников – даже в 37 раз, причем частота малигнизации возрастает при кистозных изменениях, кальцификации, а также при пролиферативных процессах в эпителии, выстилающем протоки и стенки кист [11–13, 21, 32].
Можно выделить несколько уровней регуляции функционального и морфологического состояния молочных желез: а) гормональный, представленный путями воздействия через гипоталамо-гипофизарную систему, надпочечники и гонады; б) метаболический, связанный с нарушением всех видов обмена; в) нейрорегуляторный, оказывающий влияние через изменение состояния центральной и вегетативной нервной системы; г) иммунологический, обусловленный нарушениями иммунного гомеостаза, затрагивающий системы неспецифического и специфического иммунного ответа. Однако решающая роль в развитии мастопатий, по данным ряда источников, отводится нарушениям со стороны репродуктивной системы, которые проявляются прогестерондефицитными состояниями на фоне относительной или абсолютной гиперэстрогении [6–8, 18, 21, 24].
Интересно отметить, что прямой зависимости между содержанием половых стероидов в сыворотке крови, состоянием эндометрия и молочных желез у женщин детородного возраста выявлено не было. Остается неясным, почему диспластические процессы захватывают не всю молочную железу, а только отдельные ее участки. Поскольку мастопатия формируется на фоне сохраненного менструального цикла и репродуктивной способности, определяющее значение в развитии дисгормональных процессов молочных желез, как и в других органах-мишенях половых гормонов, имеет не абсолютная величина уровня гормонов в плазме, даже в свободной форме, а локальное состояние рецепторов к половым стероидам в ткани железы. Считается, что именно активность рецепторного аппарата определяет возникновение патологического процесса. Нарушение гормонального равновесия вызывает морфофункциональную перестройку молочных желез, но у одних женщин эти изменения могут не выходить за рамки физиологических вариантов, а у других в условиях активации рецепторного аппарата желез способны перейти в патологический процесс [9, 16, 24].
Не вызывает сомнения утверждение о том, что нормальная активность щитовидной железы является необходимым условием гармоничного функционирования организма. В связи с этим закономерно возникновение вопроса о влиянии функционального состояния щитовидной железы на состояние молочных желез. Накоплено достаточно большое количество клинических данных, подтвержденных результатами лабораторных исследований, свидетельствующих о сочетании нарушения тиреоидного статуса с патологией молочных желез.
В ряде источников указывается на непосредственное влияние тиреоидных гормонов на процесс пролиферации эпителиальных клеток лобулярно-альвеолярных структур молочной железы посредством регуляции уровня рецепторов эпидермального ростового фактора [29, 36].
Большинство авторов сходятся в определении опосредованного влияния измененного тиреоидного статуса на различные уровни регуляции функционального и морфологического состояния молочных желез, указанные выше. На первый план в осуществлении этого влияния выходит функциональное взаимодействие систем гипоталамус – гипофиз – щитовидная железа и гипоталамус – гипофиз – гонады. Считается, что высшими звеньями многоступенчатой системы эндокринной регуляции являются надгипоталамические структуры (действующие посредством нейростероидов, нейротрансмиттеров и нейропептидов) и гипоталамус (влияющий на нижележащие структуры посредством выработки рилизинг-гормонов) [9, 18, 20–23].
Функция половой и тиреоидной систем регулируется тропными гормонами передней доли гипофиза: лютеинизирующим гормоном (ЛГ), фолликулостимулирующим гормоном (ФСГ), пролактином, тиреотропным гормоном (ТТГ), которые, в свою очередь, находятся под влиянием гипоталамо-корковой синхронизирующей системы [1, 2, 15–17, 23, 26]. Многими научными исследованиями доказано, что стрессовые ситуации, иммунные нарушения, инфекционные заболевания, а также структурные и функциональные расстройства в гипоталамо-гипофизарной системе могут приводить к нарушению биосинтеза как тиреоидных, так и половых гормонов, однако механизмы этих взаимосвязей до настоящего времени четко не определены и представляют собой объект интересов для изучения.
Анализируя механизмы взаимодействия тиреоидной и репродуктивной систем, а также пути их совместного влияния на состояние молочной железы, можно выделить несколько основных моментов.
Дисфункция гипоталамо-гипофизарной системы может привести к изменению уровня гонадотропных гормонов и пролактина. Это обусловлено сходством структуры гонадотропных гормонов (ЛГ, ФСГ) и ТТГ, представляющих собой сложные гликопротеины, состоящие из двух субъединиц. Интересен тот факт, что структура a-субъединицы ЛГ, ФСГ и ТТГ совпадает, а b-субъединица специфична для каждого гормона и определяет его лютеинизирующую, фолликулостимулирующую или тиреотропную активность только после соединения с a-субъединицей. Обнаруженное сходство позволило сделать заключение о возникновении этих гормонов в процессе эволюции из одного общего предшественника и, соответственно, о возможности воздействия изменений содержания одних на другие.Известно, что a-субъединица, идентичная в гонадотропных и тиреотропном гормонах, защищает b-субъединицу от действия протеолитических ферментов, а также облегчает транспортировку ее из гипофиза к периферическим тканям-мишеням, то есть в определенной степени обуславливает биологическую активность гормонов. Значение этого факта чрезвычайно важно, так как известно, что дисфункция того или иного звена эндокринной системы определяется не только гипер- или гипопродукцией гормонов, но и снижением их биологической активности на фоне нормального содержания в сыворотке крови [16, 23].В последние годы исследованиями in vitro и in vivo доказано, что гипоталамический тиреолиберин (ТЛ) является потенциальным стимулятором высвобождения гипофизом не только ТТГ, но и пролактина. Хотя механизмы рилизингового воздействия ТЛ на тиреотрофы и лактотрофы различны (под воздействием ТЛ происходит стимуляция синтеза тиреотрофами ТТГ и его выброс, а лактотрофами – выброс уже синтезированного ранее под воздействием других медиаторов пролактина), концентрации циркулирующих в сыворотке крови тироксина и трийодтиронина определяют уровень пролактина по механизму обратной связи путем влияния на выработку ТЛ.
Увеличение содержания трийодтиронина (Т3)и тироксина (Т4) выше нормы оказывает ингибирующее влияние на уровень пролактина. Сниженные же уровни Т3и Т4в плазме (например, при первичном гипотиреозе) повышают индуцированное ТЛ высвобождение пролактина и, соответственно, обуславливают развитие гиперпролактинемических состояний. Не исключено, что тиреолиберин оказывает свое стимулирующее влияние на секрецию пролактина и через повышение экспрессии генов пролактолиберина и рецепторов к нему непосредственно в аденогипофизе. Состояние гиперпролактинемии при первичном гипотиреозе получило название синдрома Ван-Вика–Хенесса–Росса. Адекватная заместительная терапия гипотиреоза тиреоидными гормонами в такой ситуации приводит к нормализации секреции пролактина [2, 10, 16, 30].
В гормональной регуляции морфофункциональных изменений молочной железы пролактин играет значительную роль. В синергизме с другими гормонами он контролирует не только формирование, но и функциональную активность молочных желез, стимулируя лактацию. В ряде исследований in vitro было показано, что пролактин способствует активному росту эпителиальных клеток молочной железы, особенно воздействуя совместно с прогестероном [3, 16, 21, 29].
Лактогенный эффект пролактина резко усиливается после родов, т.е. на фоне физиологического снижения уровня эстрогенов и прогестерона. Патологическое повышение уровня пролактина, приводящее к усилению образования соединительной ткани и дилатации молочных протоков, может явиться причиной напряжения, болезненности, увеличения объема молочных желез [21].
Исследованиями последних лет установлено, что причиной развития дисгормональных процессов в молочной железе может быть не только абсолютное повышение уровня пролактина, но и нарушение ритма его суточной секреции. Развитие последнего в значительной мере обусловлено высокой чувствительностью системы секреции пролактина к различного рода воздействиям. Так, большинство фармпрепаратов, обладающих центральным действием, влияют на обмен дофамина и стимулируют секрецию пролактина [16]. Этот механизм позволяет объяснить факт ухудшения течения мастопатии на фоне приема антидепрессантов, нейролептиков и т.д. Нельзя забывать, что гипотиреоз, в том числе и субклинический, часто протекает под различными «масками», одной из которых являются депрессивные состояния. При этом неадекватное лечение недиагностированной тиреоидной патологии антидепрессантами и другими препаратами центрального действия приводит к прогрессированию мастопатии.Помимо влияния на секрецию пролактина, тиреоидные гормоны способны воздействовать на состояние молочных желез, изменяя уровень половых гормонов.В норме циклические изменения уровней половых стероидных гормонов в течение менструального цикла существенно влияют на морфофункциональное состояние молочных желез. Гормоны яичников (эстрогены, прогестерон, андрогены и ингибин) оказывают в основном стимулирующий эффект на пролиферацию клеток молочных желез [4, 9, 16, 29].
В фолликулиновой фазе цикла под действием эстрогенов происходит пролиферация клеток в терминальных отделах протоков. В лютеиновой фазе за счет воздействия прогестерона обеспечивается дольчато-альвеолярное развитие и клеточная дифференциация. Число эстрогеновых рецепторов в эпителии молочных желез в лютеиновой фазе снижается, в то время как густота прогестероновых рецепторов остается высокой на протяжении всего цикла. Если эстрогены увеличивают размер протоков молочной железы путем гипертрофии выстилающих клеток, то прогестерон вызывает гиперплазию этих клеток путем повышения химической активности предлактационных соединений в терминальных протоках.
Таким образом, первый пик пролиферации эпителия молочной железы наступает во время фолликулиновой фазы под влиянием ФСГ, ЛГ и повышенного уровня эстрогенов, а второй пик – в середине лютеиновой фазы при максимальных концентрациях прогестерона. Данный факт способствует тому, что в позднюю лютеиновую фазу цикла наблюдается максимальное увеличение объема молочных желез. Однако следует отметить, что пик митозов в лютеиновой фазе сменяется апоптозом.
Способность гормонов щитовидной железы изменять уровень половых стероидов обусловлена их воздействием на белоксинтезирующую функцию печени и стимулированием выработки в печени тестостерон-эстрадиолсвязывающего глобулина (ТЭСГ), который в литературе называется также сексстероидсвязывающим глобулином, или глобулином, связывающим половые стероиды (ГСПС) [22]. Этот белок обладает способностью связывать эстрадиол, тестостерон и 5-дегидротестостерон.
Так, при тиреотоксикозе увеличение концентрации тиреоидных гормонов приводит к восьмикратному повышению концентрации ТЭСГ. Соответственно, повышение гормонсвязывающей способности плазмы обуславливает снижение скорости метаболического клиренса (время выведения тестостерона из организма составляет 50% от нормы), возрастание общей концентрации тестостерона в плазме и ускорение его превращения в андростендиол. Клинических признаков гиперагандрогении при этом, как правило, не наблюдается, так как вышеуказанные гормоны находятся в связанном состоянии за счет высокого уровня ТЭСГ.
Данное состояние сопровождается активацией экстрагонадного превращения тестостерона в андростендиол, андростендиола в эстрон и эстрона в эстрадиол. Развивающаяся при этом гиперэстрогенемия по механизму обратной связи приводит к снижению концентрации ФСГ. В условиях дефицита ФСГ уменьшается чувствительность тканей яичников к ЛГ, что приводит к снижению уровня прогестерона. Снижение прогестерона, в свою очередь, приводит к повышению секреции ЛГ. Повышению уровня ЛГ способствует также снижение уровня свободного тестостерона. Такое сочетанное повышение уровня эстрона и этрадиола на фоне снижения уровня прогестерона при гипертиреозе приводит к развитию пролиферативных процессов в органах-мишенях, олиго- и опсоменорее, дисфункциональным маточным кровотечениям [14, 16, 19, 21, 22, 34, 35].
В молочной железе уменьшение антиэстрогенного влияния прогестерона в сочетании с гиперэстрогенемией также ведет к пролиферативным изменениям. Интерес вызывает тот факт, что, несмотря на частое присутствие мастопатии у больных тиреотоксикозом женщин, она характеризуется относительно доброкачественным течением с преобладанием диффузных форм в сочетании с нивелированием и даже нередко полным отсутствием клинических проявлений мастопатии после купирования гипертиреоза.
При гипотиреозе в условиях дефицита тиреоидных гормонов снижается уровень ТЭСГ и возрастает, соответственно, СМК тестостерона. Как следствие, ускоряется превращение андростендиола в тестостерон и далее тестостерона в эстрадиол. При гипотиреоидизме изменяется и метаболизм эстрадиола: вместо нормального 2-гидроксилирования с образованием активных катехолэстрогенов происходит преимущественно 16-гидроксилирование с образованием эстриола. Эстриол, являясь наименее активной фракцией эстрогенов, не обеспечивает адекватного механизма обратной связи в регуляции секреции гонадотропинов, что приводит к снижению концентрации ЛГ и ФСГ. Клинически это проявляется хронической ановуляцией, дисфункциональными кровотечениями или даже развитием гипогонадотропной аменореи при гипотиреозе. Со стороны молочной железы данное состояние, сопровождающееся дефицитом прогестерона на фоне относительной гипоэстрогенемии (снижение уровня метаболически активных фракций эстрогенов), приводит к развитию инволютивных процессов, связанных как с изменением состояния рецепторов к половым стероидам, так и с особенностями местного гормоногенеза [10, 14, 16, 19, 21, 22, 25, 27, 34, 35].
Выше было указано, что воздействие пролактина на ткань молочной железы достигает своего максимума при снижении уровня эстрогенов и прогестинов. Таким образом, при гипотиреозе можно ожидать суммирование двух эффектов: изменение секреции пролактина вследствие центральных механизмов и формирование фона наибольшей чувствительности к гиперпролактинемии за счет дефицита половых стероидов.
Механизмы десинхронизации синтеза половых стероидов при гипотиреозе сходны с таковыми в перименопаузе. Известно, что именно на этот период приходится выявление более 60% случаев рака молочной железы. С учетом этого можно утверждать, что гипотиреоидное состояние как своеобразная модель гормональных изменений, в репродуктивной системе характерных для менопаузы, является более опасным с точки зрения злокачественного перерождения в ткани молочной железы, чем гипертиреоз.
Помимо того, что нарушение функциональной активности щитовидной железы выступает своеобразным пусковым моментом для развития патологических сдвигов в репродуктивной системе и тем самым способствует развитию дисгормональных процессов в молочной железе, можно выделить и ряд других механизмов возможного влияния измененного тиреоидного статуса на формирование мастопатий.
Так, гормональные сдвиги при гипотиреозе, приводящие к нарастанию массы тела, развитию инсулинорезистентности и гиперинсулинемии, способствуют развитию мастопатии, что связано со стимулирующим действием инсулина, который имеет собственные рецепторы на клетках эпителия долек и стимулирует их пролиферацию [17, 29].
Возможно, влияние уровня тиреоидных гормонов на состояние молочных желез может осуществляться и через центральную и вегетативную нервные системы. Есть данные о том, что симпатикотония, характерная для гипотиреоза, как адаптивная реакция на снижение уровня стрессорных гормонов способствует возрастанию тяжести патологического процесса в молочной железе [17].
По мнению ряда авторов [39, 40], одним из метаболических аспектов взаимодействия между щитовидной и молочными железами является периферический обмен йода и тиреоидных гормонов. Экспериментальные данные показывают способность йода и богатой йодом диеты защищать от развития опухоли в груди, что подтверждается заметно более низкой распространенностью рака молочной железы среди японских женщин, диета которых богата йодсодержащими морепродуктами. С другой стороны, именно в районах с достаточной обеспеченностью йодом отмечается более благополучная, с точки зрения распространенности тиреоидной патологии, ситуация. Хотя и нет прямых доказательств, но существует мнение, что именно йод, йодированные составляющие или комбинация йода и селена, входящего в состав антиоксидативных ферментов, являются тем самым элементом японской диеты, который оказывает защитное противоопухолевое действие [39, 40].
Фундаментальные исследования по изучению роли йода и периферического обмена тиреоидных гормонов в молочной железе показали снижение экспрессии 5-дейодиназы 1-го типа (D-1) в клетках рака молочной железы. Тип 1 (D-1) и тип 2 (D-2) 5-дейодиназ катализируют периферическую конверсию прогормона щитовидной железы тироксина в активную форму – трийодтиронин. В норме экспрессия D-1 происходит в таких органах, как печень, щитовидная железа и лактирующая молочная железа. Образование этого фермента регулируется органно-специфическим образом посредством множества факторов, таких как углеводы, трийодтиронин, тиреотропин и катехоламины. Однако в экспериментальных работах было показано, что при некоторых типах рака груди экспрессия D-1 оказывается сниженной, утерянной или регулируемой другими компонентами. При исследовании экспрессии и регуляции 5-дейодиназ в двух линиях злокачественных клеток – МСF-7 (чувствительная к действию гормонов яичников) и MDA-MB-231 (нечувствительная к действию гормонов яичников) – было выявлено, что для клеток MCF-7 характерна активная экспрессия D-1 (приблизительно 10 пмоль I(–)/мг белка в час), которая стимулируется при назначении ретинола ацетата (витамина А), но не трийодтиронина или агониста -адренорецепторов изопротеренола. В клетках MDA-MB-231 активность дейодиназ не подвергается изменению ни одним из указанных выше видов лечения. Полученные результаты подтверждают предположение о том, что экспрессия D-1 может являться дифференциальным маркером чувствительной к эстрогенам злокачественной ткани молочной железы [33].
В последнее время проведен ряд исследований, посвященных изучению экспрессии рецепторов к Na(+)/I(–) симпортеру (NIS) на клетках инфильтрирующего протокового рака молочной железы. Функция данного мембранного белка, являющегося медиатором транспорта йода в клетки, хорошо изучена для щитовидной железы. NIS также обнаружен в клетках лактирующей молочной железы и клетках опухолевой ткани рака молочной железы. Среди обследованных 50 пациенток с инвазивным протоковым раком молочной железы NIS-экспрессия была обнаружена в 45 (90%) случаях [37]. Возможно, дальнейшее изучение механизмов периферического обмена йода и тиреоидных гормонов в тканях молочной железы, подвергшихся злокачественному перерождению, позволит понять более тонкие патогенетические механизмы формирования сочетанной патологии и найти новые подходы в диагностике и лечении.
В ходе исследований, направленных на определение распространенности различных патологий щитовидной железы среди больных раком молочной железы по сравнению с группой контроля, было выявлено значительное преобладание как аутоиммунных заболеваний (38 против 17%, р = 0,001), так и неаутоиммунных тиреопатий среди пациенток со злокачественными новообразованиями в молочной железе (26 против 9%, р = 0,001). Средний уровень антител к тиреопероксидазе был заметно выше в группе больных раком молочной железы по сравнению с контрольной группой (р = 0,030), что позволяет рассматривать аутоиммунное поражение щитовидной железы как фактор повышенного риска злокачественного перерождения гиперпластического процесса в эпителии молочной железы [41].
Анализируя литературные данные по проблеме поиска взаимосвязи между патологическими состояниями в щитовидной и молочной железах, становятся очевидными отсутствие единой точки зрения и порой неоднозначные данные отчетов, посвященных исследованиям по этой тематике. Так, в одной из работ [36] были изучены различные варианты сочетания патологических состояний молочной и щитовидной желез у 120 женщин. Из исследования были исключены женщины, находящиеся в менопаузе, все пациентки имели регулярный менструальный цикл. Обследование производилось в раннюю фолликулярную фазу менструального цикла и включало в себя ультразвуковое исследование молочных и щитовидной желез с определением структуры и объема этих органов, а также гормональное исследование. Полученные данные были сопоставлены с результатами обследования группы здоровых женщин сходного возраста. Среди пациенток, имеющих злокачественное поражение молочной железы в сочетании с раком щитовидной железы, исследование гормонального статуса выявило большую распространенность субклинического гипотиреоза либо сочетанного повышения средних уровней свободных Т3 и Т4 и снижением уровней ТТГ (что характерно для гипертиреоза), чем в группе контроля. Во второй группе, представленной пациентками с раком молочной железы и какими-либо незлокачественными поражениями щитовидной железы, выявлено снижение среднего уровня ТТГ и повышение среднего уровня свободных фракций тиреоидных гормонов по сравнению с контрольной группой. В третьей группе, состоящей из больных раком щитовидной железы в сочетании с доброкачественными заболеваниями молочной железы, было отмечено незначительное повышение уровня пролактина по сравнению с контрольными результатами. Пациентки с какими-либо незлокачественными заболеваниями молочной и щитовидной желез, составившие четвертую группу, характеризовались резким изменением уровней эстрогенов, часто ниже среднего уровня в контрольной группе [36].
В другом исследовании было проведено сравнение результатов обследования щитовидной железы у 97 пациенток с диагностированным раком молочной железы (первая группа), 61 больной мастопатией (вторая группа) и 60 здоровых женщин, составивших контрольную (третью) группу. Увеличение щитовидной железы было выявлено в 47, 49 и 22% соответственно. Лечение тиреоидными гормонами получали 9,2% (первая группа), 8,2% (вторая группа) и 5,0% (третья группа) пациенток. Уровень тиреотропного гормона у больных раком молочной железы был заметно выше – (5,4 2,2) мкмоль/мл, чем в группе с доброкачественными заболеваниями молочной железы (3,9 1,9; р < 0,01) и в группе здоровых женщин (4,0 1,8; р < 0,001). Уровень антител к тиреопероксидазе (АТ к ТПО) превышал норму у 13,4% женщин в первой группе, у 9,1% – во второй группе и у 1,7% в третьей группе. Показатели сывороточных трийодтиронина и тироксина заметно не отличались во всех группах обследованных женщин. Результаты данного исследования подтверждают существование определенной, пусть неспецифичной, взаимосвязи между наличием у пациенток патологии щитовидной железы и развитием как мастопатий, так и рака молочной железы. Отмечается тенденция к большей выраженности пролиферативных изменений в молочной железе у больных аутоиммунным тиреоидитом в состоянии гипотиреоза [31].
Подобные результаты, свидетельствующие о влиянии функционального состояния щитовидной железы на формирование мастопатий, были представлены в исследовании уровней Т4, ТТГ и пролактина у пациенток с мастопатией по сравнению с контрольной группой. Несмотря на то, что все обследованные женщины клинически находились в эутиреоидном состоянии, уровень тироксина у больных мастопатией был заметно ниже – (78,25 15,27) нг/мл, чем в группе здоровых женщин (88,73 15,27) нг/мл. Уровни тиреотропного гормона и пролактина у женщин с мастопатией характеризовались незначительным повышением. Данное исследование также продемонстрировало, что изменение тиреоидного статуса в сторону гипотиреоза сопровождается тенденцией к патологической пролиферации в эпителии молочных желез [42].
Таким образом, различные нарушения гормонального статуса у женщин с тиреоидной патологией могут привести к изменению состояния рецепторной системы в молочных железах и развитию в них дисгормональных гиперплазий. Выраженность пролиферативных изменений не всегда коррелирует со степенью выраженности нарушения функции щитовидной железы. Даже субклинические формы нарушений тиреоидного статуса могут повлечь за собой патологические изменения в лобулярно-альвеолярных структурах молочной железы, которые будут иметь определенные клинические проявления. При этом можно ожидать тенденцию к нарастанию выраженности этих изменений при вовлечении в процесс их формирования большего числа факторов регуляции (гормональных, метаболических, неврологических и т.д.), что диктует необходимость дальнейшего изучения данного вопроса.
Литература
Балаболкин М.И., Клебанова Е.М., Креминская В.М. Дифференциальная диагностика и лечение эндокринных заболеваний: Руководство. М.: Медицина, 2002. 752 с.
Болезни щитовидной железы: Пер. с англ. / Под ред. Л.И. Бравермана. М.: Медицина, 2000. 432 с.
Бурдина Л.М. Влияние нейроэндокринной патологии на состояние женщин репродуктивного возраста // Маммология. 1999. № 1. С. 28–42.
Бухман А.И. Характеристика состояния молочных желез у эндокринных больных до и после лечения // Маммология. 1995. № 4. С. 17.
Гилязутдинов И.А. Доброкачественные опухоли молочных желез // Маммология. 1999. № 2. С. 4–7.
Гилязутдинов И.А., Хамитова Г.В. Дисгормональные заболевания молочных желез // Маммология. 1998. № 4. С. 15–19.
Гилязутдинов И.А., Хасанов Р.Ш. Опухоли гормонально-зависимых и гормонопродуцирующих органов. М.: МЕДпресс-информ, 2004. 464 с.
Дильман В.М. Эндокринологическая онкология: Руководство для врачей. 2-е изд., перераб. и доп. Л.: Медицина, 1983. 408 с.
Кулакова В.И. Практическая гинекология: Клинические лекции. 2-е изд. / Под ред. В.Н. Прилепской. М.: МЕДпресс-информ, 2002. 720 с.
Левченко И.А., Фадеев В.В. Субклинический гипотиреоз: Обзор литературы // Проблемы эндокринологии. 2002. № 2.
Летягин В.П. Мастопатия // Рус. мед. журн. 2000. Т. 8. № 11.
Макаренко Н.П. Мастопатия: Лекция // Рус. мед. журн. 1999. Т. 7. № 10.
Оммянская А.И. Дифференциальная диагностика и лечебная тактика при дисгормональной гиперплазии молочной железы // Маммология. 1993. № 2. С. 22–23.
Потин В.В., Юхлова Н.А., Бескровный С.В. Патология щитовидной железы и репродуктивная система женщины // Проблемы эндокринологии. 1989. № 1. С. 44–48.
Практическая гинекология: Клинические лекции. 2-е изд. / Под ред. акад. РАМН В.И. Кулакова и проф. В.Н. Прилепской. М.: МЕДпресс-информ, 2002. 720 с.
Репродуктивная эндокринология: В 2 т.: Пер. с англ. / Под ред. С.С.К. Йена, Р.Б. Джаффе. М.: Медицина, 1998. 704 с.
Руководство по клинической эндокринологии / Под ред. Н.Т. Старковой. СПб.: Питер, 1996. 544 с.
Серов В.Н., Прилепская В.Н., Пшеничникова В.Н. Практическое руководство по гинекологической эндокринологии. М.: Русфармамед, 1995. 457 с.
Соснова Е.А., Ларичева И.П. Гормональные взаимоотношения в гипофизарно-яичниковой системе у больных гипотиреозом и диффузно-токсическим зобом // Акушерство и гинекология. 1990. № 4. С. 38–42.
Старкова Н.Т., Сурков С.И., Назаров А.Н. и др. Функциональное состояние гипоталамо-гипофизарной системы при эутиреоидной гиперплазии щитовидной железы // Проблемы эндокринологии. 1991. № 3. С. 6–7.
Татарчук Т.Ф., Ефименко О.А., Рось Н.В. Дисгормональные заболевания молчных желез в практике гинеколога-эндокринолога // Эндокрин. гинекология. Киев: Заповiт, 2003. С. 147–180.
Татарчук Т.Ф., Косей Н.В., Исламова А.О. Тиреоидный гомеостаз и дисгормональные нарушения репродуктивной системы женщины // Эндокрин. гинекология. Киев: Заповiт, 2003. С. 147–180.
Темпермен Дж., Темпермен Х. Физиология обмена веществ и эндокринной системы. М.: Мир, 1989. С. 274–314.
Тихомиров А.Л., Лубнин Д.М. Местные гормональные препараты в лечении доброкачественных заболеваний молочной железы, сопровождающихся масталгией // Рус. мед. журн. 2000. Т. 8. № 18.
Тотоян Э.С. Репродуктивная функция женщин при патологии щитовидной железы // Акушерство и гинекология. 1994. № 1. С. 8–11.
Трошина Е.А., Абдулхабирова Ф.М. Синдром эутиреоидной патологии // Проблемы эндокринологии. 2001. Т. 47. № 6.
Урбановичюс В.Ю., Данис Ю.К., Некрасова Л.В., Коннова Е.В. Клиника, гормональные нарушения и гуморальный иммунитет у больных аутоиммунным тиреоидитом // Проблемы эндокринологии. 1990. Т. 36. № 6. С. 3–7.
Чернова Т.О., Колесникова Г.С., Мудрова С.В. и др. Реакция пролактина и ТТГ в функциональных пробах у больных первичным гипотиреозом на фоне гиперпролактинемии // Проблемы эндокринологии. 1994. № 1. С. 44–48.
Шихман С.М., Яворская С.Д., Гонопольская Т.Л. и др. Сецернирующие молочные железы и галакторея. Барнаул, 2001.
Эседова А., Хашаева Т. Состояние репродуктивной системы у женщин с эндемическим зобом и гипотиреозом: Обзор литературы // Проблемы эндокринологии. 1996. Т. 24. № 2. С. 46–48.
Adamopoulos D.A., Vassilaros S., Kapolla N. et al. Thyroid disease in patients with benign and malignant mastopathy. Cancer [Cancer]. 1986. Jan. 1. № 57 (1). P. 125–128.
Dupont W.P., Page D.L. Risk factors for breast cancer in women with proliferative breast disease // N. Engl. J. Med. 1997. № 312. Р. 146–451.
Garcia-Solis P., Aceves C. 5'Deiodinase in two breast cancer cell lines: effect of triiodothyronine, isoproterenol and retinmcoids // Mol. Cell. Endocrinol. 2003. Mar. 28. 201 (1–2). Р. 25–31.
Gerhard I., Betteridge J., Holder R. et al. Thyroid and ovarian function in infertile women // Hum. Reprod. 1991. № 6. Р. 338.
Inzucchi Silvio E., Burrow Gerald N. The thyroid gland and reproduction // Reproductive Endocrinology. Philadelphia: WB Saunders, 1999. Р. 413–435.
Parmeggiani D., Malinconico F.A., Moccia G. et al. Hormonal therapy in oncologic treatment: pathogenic hypotheses and interactions between thyroid and breast pathologies. Tumori. 2003. Jul-Aug. 89 (Suppl. 4). P. 215–219.
Rudnicka L., Sinczak A., Szybinski P. et al. Expression of the Na(+)/I(–) symporter in invasive ductal breast cancer // Folia Histochem. Cytobiol. 2003. № 41(1). Р. 37–40.
Russo J., Russo I.H. Role of hormones in human breast development: the menopausal breast. Menopause Biology and Pathobiology / Ed by R.A. Lobo et al. New York, 1996. Р. 184–193.
Smyth P.P. Role of iodine in antioxidant defence in thyroid and breast disease // Biofactors. 2003. № 19 (3–4). Р. 121–130.
Smyth P.P. The thyroid, iodine and breast cancer // Breast. Cancer Res. 2003. № 5(5). Р. 235–238. Epub. 2003 Jul. 29.
Turken O., NarIn Y., DemIrbas S. et al. Breast cancer in association with thyroid disorders // Breast. Cancer Res. 2003. № 5(5). Р. 110–113. Epub. 2003 Jun. 05.
Zych F., Mizia-Stec K., Mucha Z., Zych-Twardowska E. Fibrocystic disease of breast and pituitary-thyroid axis function // Pol. Merkuriusz Lek. 1996. Oct. № 1 (4). P. 227–228.
Поступила в редакцию 18.05.2005 г.
Бюллетень сибирской медицины, № 4, 2005
www.ronl.ru
Количество просмотров публикации Дисгормональные болезни молочных желез - 23
БОЛЕЗНИ МОЛОЧНЫХ ЖЕЛЕЗ
ДОБРОКАЧЕСТВЕННЫЕ ДИСГОРМОНАЛЬНЫЕ БОЛЕЗНИ. Эти болезни составляют основную группу патологии молочных желез.
1. Доброкачественная дисплазия молочных желез (мастопатия, фиброзно-кистозная болезнь)
▲ непролиферативная форма
▲ пролиферативная форма
2. Доброкачественные опухоли молочных желез
▲ внутрипротоковая папиллома
▲ фиброаденома
Доброкачественная дисплазия молочной железы (син.: мастопатия, фиброзно-кистозная болезнь) — является самой распространенной патологией этого органа. Частота доброкачественной дисплазии в популяции очень велика. По данным некоторых авторов, при исследовании молочных желез у умерших от разных причин женщин в 60—90 % случаев можно обнаружить различные гистологические признаки доброкачественной дисплазии.
Различают непролиферативную и пролиферативную формы доброкачественной дисплазии молочной железы.
При непролиферативной форме наблюдаются разрастание фиброзной ткани и кистозное расширение протоков с формированием одного или нескольких узлов, чаще в одной молочной железе. Иногда узлы представлены гиалинизированной соединительной тканью, окружающей атрофичные дольки. При этой форме мастопатии риск развития рака невелик.
Пролиферативная форма характеризуется пролиферацией долькового или протокового эпителия и миоэпителия, иногда с содружественным разрастанием соединительной ткани. При наличии пролиферативных процессов риск развития рака повышается в 2—5 раз, а при некоторых вариантах — в 14 раз.
Фиброаденома молочной железы имеет вид инкапсулированного узла волокнистого строения. Микроскопически характеризуется пролиферацией эпителия альвеол и внутридоль-ковых протоков и разрастанием соединительной ткани. В случае если соединительная ткань окружает протоки, то фиброаденому называют периканаликулярной, в случае если врастает в стенку протоков — интраканаликулярной. Фиброаденома озлокачествляется в 18— 51 % случаев, однако некоторые исследователи вообще отрицают возможность озлокачествления этой опухоли.
Внутрипротоковая папиллома — доброкачественная опухоль, характеризующаяся образованием сосочковых выростов, покрытых протоковым эпителием, иногда сопровождающаяся кистозным расширением протоков. Одиночные папилломы не имеют тенденции к малигнизации, множественные папилломы увеличивают риск развития рака в 4—6 раз.
РАК МОЛОЧНОЙ ЖЕЛЕЗЫ. Составляет % всех случаев рака у женщин. Наиболее высока заболеваемость раком молочной железы в 40—60 лет.
Риск развития рака молочной железы наиболее высок у женщин с ранним менархе и поздней менопаузой, у нерожавших. К факторам риска относят также позднее начало половой жизни, поздние первые роды (после 26 лет). Напротив, ранняя беременность и роды, полноценное кормление грудью предохраняют женщин от развития рака молочной железы (следует, однако, помнить, что при ранней беременности значительно повышается риск развития рака шейки матки). Существует мнение, что риск развития рака молочной железы повышается при кормлении грудью более года, после перенесенных послеродовых маститов, травм молочной железы, однако это мнение поддерживается не всеми исследователями.
Повышена частота рака молочной железы у женщин с ожирением. Установлено, что в организме тучных женщин превращение эндогенных андрогенов (андростендиола) в эстриол происходит в 15—20 раз быстрее, чем у худых. Такая же закономерность отмечается при приеме жирной пищи.
При раке молочной железы велика роль наследственности. Вероятность развития рака молочной железы у женщины составляет 30—50 %, в случае если у ее матери или сестры аналогичный рак развился до наступления менопаузы. При раке, развившемся в постменопаузе, такой зависимости нет.
Анализ факторов риска развития рака молочной железы показывает их сходство с факторами риска рака тела матки, что указывает на роль гормональных нарушений, главным образом — на дисбаланс эстрогенов. Основными предраковыми заболеваниями являются описанные выше доброкачественные изменения молочной железы.
Классификация.Существует множество классификаций рака молочной железы. Наиболее широко распространены две — по макроскопическому строению и гистологическая, принятая ВОЗ в 1981 ᴦ.
referatwork.ru