
Количество просмотров публикации Неинфекционные заболевания кожи. - 1773
Гнойно – воспалительные поражения кожи: понятие, причины, классификация
1. АФО кожи.
Частое поражение кожи инфекционного и неинфекционного генеза связано с её анатомо - физиологическими особенностями:
1. хорошее кровоснабжение за счёт развитой капиллярной сети;
2. кровеносные сосуды широкие, легкопроницаемые
3. роговой слой тонкий, состоит из 2 - 3 слоев слабо связанных между собой клеток, которые постоянно отторгаются
4. в дерме слабо развиты соединительная основа и мышечные волокна
5. базальная мембрана, находящаяся между эпидермисом и дермой, представлена рыхлой клетчаткой и не обеспечивает прочную связь базовых слоев кожи, что приводит при её заболеваниях к лёгкому отторжению эпидермиса и обнажению дермы
6. основной (зародышевый слой) хорошо развит; с этим связана высокая способность кожи ребёнка к восстановлению (регенерации)
7. потовые железы у ребёнка сформированы, но их протоки слабо развиты; потоотделение начинается с 3 - 4 месячного возраста из-за незрелости центров головного мозга. Следовательно, терморегуляторная функция кожи также несовершенна
8. подкожножировая клетчатка у доношенных детей хорошо развита͵ с богатой сетью кровеносных сосудов, в связи с этим при воздействии токсинов повышается проницаемость сосудистой стенки и плазма (жидкая часть крови) выходит в окружающую клетчатку и развивается отёк
9. ввиду морфологической незрелости кожи недостаточна её защитная функция
2. Неинфекционные заболевания кожи.
ОПРЕЛОСТИ - это самое частое поражение кожи.
Их возникновение связано с дефектами ухода: редкое пеленание, нерегулярные гигиенические ванны и подмывание, повторное использование пелёнок. У детей с экссудативно - катаральным диатезом, со склонностью к аллергическим реакциям или при инфицировании грибковой флорой наблюдается склонность к быстро возникающим и упорным опрелостям.
Опрелости чаще располагаются в области ягодиц, половых органов, кожных складках, нижней части живота - в местах, где кожа подвергается раздражению мочой, калом или трению грубыми пелёнками.
По выраженности и распространённости процесса различают 3 степени опрелостей:
I степень - умеренная гиперемия кожи без нарушения её целостности
II степень - яркая гиперемия с эрозиями
III степень - яркая краснота и мокнутье в результате слившихся эрозий.
Опрелости с нарушением целостности кожи могут быстро инфицироваться.
Ребёнок при опрелостях становиться беспокойным, плохо спит, капризничает, так как кал, моча, мокрые пелёнки, соприкасаясь с кожей, вызывают боль, жжение.
Лечение:
Тщательный уход за кожей ребенка.
Показаны местные и общие ванны с бледно - розовым раствором перманганата калия
1:10 000, отварами ромашки, коры дуба, череды, 1% раствором танина.
При опрелостях I степени кожу обрабатывают стерильным растительным маслом,
масляным раствором витамина А, детским кремом, дезинфицирующими и
защищающими кожу примочками.
Не следует применять вазелиновое масло, ĸᴏᴛᴏᴩᴏᴇ раздражает кожу.
Не разрешается одновременно использовать на одни и те же участки кожи присыпки и масла.
Во время пеленания проводят воздушные ванны. Рекомендуется свободное пеленание без применения клеёнки.
При II - III степенях на мокнущие поверхности кожи накладывают примочки с 0,5%
раствором резорцина, 1,25% раствором нитрата серебра или болтушками.
Применяют УФО (кварц), ĸᴏᴛᴏᴩᴏᴇ обладает бактерицидным и подсушивающим
действием.
ПОТНИЦА - возникает в результате перегревания и недостаточного ухода за кожей. Она появляется в связи с задержкой пота в выводных протоках потовых желёз. На коже ребёнка появляется множество мелких пузырьков, наполненных прозрачным серозным содержимым или мелкоточечные красные элементы, диаметром 1 -2 мм, которые появляются вследствие расширения кровеносных сосудов вокруг устья потовых желёз и как бы просвечивают через кожу. Кожа вокруг элементов не изменена.
Локализуется сыпь на коже шеи, верхней части грудной клетки, внизу живота͵ естественных складках (паховых, подмышечных). Общее состояние ребёнка не нарушено, температура тела нормальная.
Лечение состоит в устранении дефектов ухода, обязательном ежедневном проведении гигиенических ванн с бледно - розовым раствором перманганата калия. Местно кожу обрабатывают детской присыпкой.
Кожа при потнице и опрелостях может оказаться входными воротами для инфекции и приводить к развитию гнойно - воспалительных заболеваний новорождённого.
3. Гнойно - воспалительные заболевания новорождённых
Гнойно - воспалительные заболевания новорождённых - одна из самых актуальных
проблем педиатрии.
Чаще всего развитие гнойно - воспалительных заболеваний новорождённых
ожидается у детей со второй группой риска (риск внутриутробного инфицирования и
развития гнойно - воспалительных и гнойно - септических заболеваний).
К факторам риска относятся:
1. выкидыши, мертворождения, бесплодие в анамнезе у матери
2. хроническая экстрагенитальная патология матери: бронхит, пневмония, тонзиллит, холецистит, колит, пиелонефрит и др.
3. ОРВИ, бактериальные инфекции в последнем триместре беременности и в родах
4. преждевременная отслойка плаценты
5. преждевременное отхождение околоплодных вод
6. длительный безводный период (6 часов и более)
7. внебольничные роды
8. инструментальные вмешательства во время родов
9. мастит, эндометрит у матери на первой неделе после родов
Пути инфицирования:
1 .внутриутробный
2.во время рождения ребёнка
3.после родов
Источники инфицирования:
1. больные (медперсонал, матери, дети)
2. здоровые бактерионосители
3. предметы ухода, медоборудование, инструментарий
Пути распространения инфекции:
1. воздушно-капельный
2. контактный
3. алиментарный
4. внутриутробный
Условия развития гнойно - воспалительных заболеваний:
1. сниженная иммунологическая реактивность ребёнка (недостаточная сопротивляемость организма)
2. наличие входных ворот
3. массивность инфекции
4. вирулентные свойства микробов
Факторы, снижающие сопротивляемость организма:
1. недоношенность
2. родовые травмы
3. неправильное вскармливание и режим содержания ребёнка
4. плохие санитарно - гигиенические условия содержания ребёнка
Входные ворота:
1. кожа
2. слизистые оболочки
3. пупочная ранка
4. через рот
Возбудителям и заболеваний бывают различные микроорганизмы. До последнего
времени чаще всего это был золотистый стафилококк, но сейчас большое значение
придаётся условно - патогенной кишечной флоре (кишечная палочка, протей,
клебсиелла, энтеробактер и др.), а также синегнойной палочке, стрептококку группы
В, эпидермальному стафилококку.
Инкубационный период колеблется от 2 - 3 дней до 2 - 3 месяцев.
В течение первых дней жизни инфекция проявляется в 72 - 75% случаев заболеваний
В случае если ребёнок заболевает до 2 - 3 месячного возраста͵ то, скорее всего инфекцию он
получил в родильном доме.
Для правильной постановки диагноза и установления времени инфицирования
крайне важно хорошо собрать анамнез:
1. узнать , чем болела мать, в каких условиях протекала беременность
2. как проходили роды (нормальные по продолжительности или затяжные)
3. как проходила первичная обработка новорождённого - на пеленальном столике или на животе матери
4. не было ли в родильном доме ещё случаев заболеваний гнойно - воспалительного характера (на каждый случай гнойно - воспалительного заболевания подаются сведения в тот роддом, откуда выписан ребёнок)
5. на какой день выписан ребёнок (сейчас практикуется более ранняя выписка)
6. узнать , когда отпал пуповинный остаток
7. хватает ли молока у мамы для ребёнка
8. в каких условиях живёт ребёнок, каков уход за ним
Гнойно - воспалительные заболевания включают в себя локализованную гнойную
инфекцию и сепсис.
Локализованная гнойная инфекция - это воспалительный процесс, ограниченный
пределами одного органа.
К локализованной инфекции относят:
1. заболевания кожи (пиодермии)
2. подкожной клетчатки,
3. слизистых (конъюнктивит и др.),
4. железистые поражения (мастит),
5. заболевания пупка (омфалит).
Лекция №2
referatwork.ru
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Кожа, ее строение, функции и возрастные изменения. Особенности кожных покровов у детей. Причины и профилактика кожных заболеваний: простой герпес, опоясывающий лишай, бородавка, дерматиты, потница и опрелость, угри и прыщи, гнойничковые заболевания.реферат [139.2 K], добавлена 18.01
Понятие про атопический дерматит. Распространение, этиология и патогенез заболевания. Элементы кожных высыпаний при атоническом дерматите. Основные и дополнительные признаки заболевания. Организация гипоаллергенного быта. Особенности лечения дерматита.реферат [24.2 K], добавлена 12.02
Показания к госпитализации детей с признаками атопического дерматита. Исключение факторов, которые могут спровоцировать обострение заболевания. Правила купания ребенка. Определение лекарственных средств в зависимости от остроты воспалительного процесса.презентация [1.9 M], добавлена 23.05
Кожные заболевания новорожденных. Причины кожных реакций. Физиологическая и токсическая эритема. Уплотнения на коже новорожденного. Мраморная кожа, пеленочный дерматит, пиодермия, пузырчатка, омфалит, потница, себорейный дерматит, везикулопустулез.курсовая работа [1.7 M], добавлена 08.04
Основные патологические симптомы, выявленные при поступлении в стационар. Заключение по анамнезу заболевания. Высыпания в области локтевых сгибов, шеи, дорзальной поверхности рук, покраснение и зуд кожных покровов. Данные объективного исследования.история болезни [52.3 K], добавлена 21.06
Аллергическое генетически обусловленное воспаление кожи. Распространенность атопического дерматита. Факторы, усугубляющие действие триггеров. Стадии развития заболевания. Клинические формы в зависимости от возраста. Сбор аллергологического анамнеза.презентация [822.0 K], добавлена 12.02
Причины возникновения и механизм развития герпетиформного дерматита Дюринга - кожное заболевание с хроническим течением. Клиническая картина: повышенная чувствительность к йоду, полиморфизмом кожных элементов. Диагностика и методы лечения заболевания.презентация [435.4 K], добавлена 20.04
Инфекционные кожные заболевания у детей от одного года: этиология, патогенез, клиническая картина. Диагностика заболевания, лечение, профилактика, реабилитационные мероприятия. Сестринский уход и обязанности медицинского персонала при лечении пациента.курсовая работа [296.3 K], добавлена 10.05
Факторы риска развития и критерии диагностики атопического дерматита. Оценка аллергологического статуса. Механизмы аллергии и медиаторы воспаления. Общие направления в терапии больных АД. Влияние местных кортикостероидов на барьерную функцию кожи.презентация [955.3 K], добавлена 12.11
Диагностика, лечение и профилактика пиодермита, микоза, туберкулеза, дерматозооноза, экземы, нейродерматоза, дерматита, псориаза, хейлита. Профессиональные заболевания кожи. Соблюдение правил личной гигиены, витаминопрофилактика, принятие солнечных ванн.презентация [2.1 M], добавлена 10.05
Клиническая картина атопического дерматита, роль психогенных факторов при его развитии. Психические расстройства у пациентов с атопическим дерматитом, их диагностирование. Выявление возрастных показателей. Психогенные обострения, влияние стресса.курсовая работа [375.9 K], добавлена 04.09
Аллергическое заболевание, которое развивается у лиц с генетической предрасположенностью к атопии. Возрастные особенности клинических проявлений атопического дерматита. Медиаторы аллергического каскада. Основные критерии, применяемые для диагностики.презентация [1.6 M], добавлена 11.10
Анатомо-физиологические особенности строения почек у детей, определение, эпидемиология. Этиология и патогенез заболевания. Факторы риска развития пиелонефрита у детей. Клиническая картина, осмотр и обследование. Лечение и профилактика заболевания.курсовая работа [71.8 K], добавлена 13.12
Крапивная лихорадка и отёк Квинке: клинические формы, эпидемиология, этиология, патогенез. Атопический дерматит: этиология, патогенез, клиника, осложнения, диагностика, лечение, профилактика. Роль генетических факторов в развитии атопического дерматита.реферат [57.9 K], добавлена 20.05
Понятие и предпосылки развития атопического дерматита как хронического генетически обусловленного воспалительного поражения кожи аллергической природы. Анализ и оценка его распространенности, основные принципы диагностики и лечения данного заболевания.презентация [6.7 M], добавлена 23.11
Характер и причины атопического дерматита. Лечение хронического незаразного воспалительного поражения кожи. Использование антигистаминных средств для облегчения зуда и снятия отечности кожи. Применение транквилизаторов, противоаллергических средств.презентация [4.8 M], добавлена 25.01
Генетическая предрасположенность к выработке избыточного количества иммуноглобулина Е в ответ на контакт с аллергенами окружающей среды. Экспрессия ДР-антигенов на моноцитах. Значение аллергии в генезе атопического дерматита. Стадии развития болезни.реферат [41.2 K], добавлена 25.03
Распространенность герпетиформного дерматита в различных популяциях европеоидной расы. Этиология и клиническая картина заболевания. Повышение количества эозинофилов в крови и пузырной жидкости. Проба Ядассона. Применение дезинфицирующих средств.презентация [250.6 K], добавлена 07.12
Характеристика герпетиформного дерматита Дюринга как пузырного дерматоза. Эпидемиология, этиология, распространенность, клиническая картина заболевания. Дифференциальная диагностика дерматита. Принципы и препараты лечения, особенности местной терапии.презентация [250.6 K], добавлена 01.03
Определение аллергодерматозов, их виды: аллергические и атопические дерматиты, токсодермия, экзема. Синдром Лайелла (острый эпидермальный некролиз). Этиология, фазы развития и клиническая картина заболеваний. Их диагностика, лечение и профилактика.презентация [905.1 K], добавлена 19.05
Другие работы из коллекции:
Особенности строения кожи и большое число внешних и внутренних факторов, воздействующих на нее, обусловливают многообразие кожных болезней. Многие кожные заболевания — результат воздействия биологических факторов: микроскопических грибков, животных паразитов, вирусов.
Болезни кожи наиболее часто причиняют моральные страдания, ведь в отличие от других заболеваний, они имеют внешние проявления. Экзема, дерматиты, нейродермиты, крапивница, опоясывающий лишай, стрептодермия, бактериальные, грибковые и вирусные поражения, демодекоз (демодекс), контагиозный моллюск и другие заболевания кожи успешно поддаются лечению.
Поскольку аллергия и кожные заболевания – это не только измененная индивидуальная реакция организма на те или иные биохимические вещества, но и неспособность организма к их самостоятельному выведению. У человека есть четыре «лаборатории», отвечающие именно за дезинтоксикацию и выведение веществ из организма. Это, прежде всего, печень, почки, лимфатическая система во главе с селезенкой и кишечник. Когда эти органы не справляются, токсины выводятся через кожу.
Чисто кожных болезней не существует. Причины всех кожных заболеваний кроются в нарушении работы внутренних органов – печени, почек, а также лимфатической и иммунной систем. Следствие этих нарушений, вызываемых, помимо всего прочего, разными инфекциями, - ярко выраженная реакция кожи.
Инфекция - одна из ведущих причин кожных заболеваний. Инфекция размножается, вызывая воспалительную реакцию. Кроме того, любая инфекция выделяет в организм токсины, которые и нарушают работу органов-фильтров. Токсины, выделяемые инфекциями, являются первичными и агрессивными аллергенами. Наличие инфекций в организме значительно повышает аллергическую компоненту. Органы, ответственные за дезинтоксикацию (печень, почки, лимфатическая система) при огромном количестве токсинов перестанут справляться со своей работой, полноценно выполнять свои функции. По сути, кожные болезни – это патологический путь чрескожного выведения токсинов из организма.
У многих пациентов с кожными болезнями и аллергией выявляется наличие так называемых «внутренних аллергенов». К этой категории, например, относятся глисты и продукты их жизнедеятельности, поскольку это инородные белковые структуры, реально вызывающие аллергию и кожные болезни. Грибковые культуры, например, дрожжевые грибы рода candida, также могут выступать в роли «внутренних аллергенов». Поэтому, когда, например, женщина, страдающая кандидозом, жалуется на сыпь, нельзя рассматривать кожные проявления вне общей клинической картины.
Дисбактериоз кишечника – один из важнейших факторов, провоцирующих возникновение кожных заболеваний. При нарушении кишечной микрофлоры нарушаются процессы пищеварения и усвоения питательных веществ. В первую очередь организм начинает испытывать дефицит витаминов и микроэлементов. Помимо всего прочего, от этого начинают страдать волосы, ногти и кожа. А отсюда – и различные кожные проявления, которые во многих случаях хорошо лечатся с помощью витаминов.
Стрессы справедливо считаются причиной многих заболеваний. Любой стресс – это целый каскад форсированных биохимических реакций, расшатывающих не только сердечно-сосудистую, но и иммунную систему. Как следствие, - снижение сопротивляемости организма, активизация инфекций, увеличение количества токсинов, выраженная нагрузка на все фильтрующие органы.
Системная диагностика кожных болезней крайне важна, ведь любой из диагнозов — лишь свидетельство об имеющихся в организме нарушениях, которые целенаправленно выявляются в ходе программной диагностики. В диагностике болезней кожи особенно важно обнаружить скрытые инфекции, которые лишают иммунную систему возможности нормально функционировать. Также оценивается состояние внутренних органов, нарушение работы которых может вызывать кожные заболевания.
Поэтому обследование при кожных заболеваниях состоит из тщательно выверенного списка анализов и обследования у врачей другой специализации, которые призваны не просто обнаружить заболевания кожи (часто это можно сделать и невооруженным глазом), а выявить истинные причины всех имеющихся в организме расстройств. При таком системном подходе проведенного лечения бывает достаточно, чтобы избавить пациента от болезни кожи надолго, а часто и на всю жизнь.
Лечение кожных заболеваний можно условно разделить на несколько этапов – в зависимости от индивидуальных особенностей каждого пациента и характера его заболевания. В лечении аллергии и кожных болезней успешно применяеются как самые передовые методы лечения, так и классические. Это гомеопатия, фитотерапия, ультрафиолетовое облучение крови, криотерапия, - совместно с комплексным медикаментозным воздействием, направленным на поддержание работы печени, почек, поджелудочной железы и т.п. Особое внимание необходимо обратить на состояние иммунной системы.
Мази, кремы, болтушки и другие препараты наружного применения, как и народные средства лечения кожных заболеваний, являются лишь дополнением к основному лечению аллергических и кожных заболеваний. Важно состояние внутренних органов и нормализация их работы.
Лечение кожных заболеваний может проводиться как амбулаторно, так и в условиях дневного стационара.
Кожа – сам большой орган человеческого тела. Вид кожи, ногтей и волос часто отражает общее состояние организма и составляют важную часть внешности человека.
Кожа - самый большой орган человеческого тела. Кожа покрывает и защищает кости, мышцы, внутренние органы и помогает регулировать температуру тела. Вид кожи, ногтей и волос часто отражает общее состояние организма и составляют важную часть внешности человека. С некоторыми проблемами кожи, волос и ногтей можно справиться самостоятельно в домашних условиях. Во многих случаях может потребоваться помощь врача. Врачи, специализирующиеся на проблемах кожи, называются дерматологами. В некоторых случаях проблемы с кожей решают аллергологи.
Черные точки (открытые комедоны) - это закупоренные кожным салом поры на поверхности кожи. Чаще всего они появляются на лице, груди, плечах и спине. Появление комедонов связано с нарушением работы сальных желез кожи и чаще всего бывает в подростковом возрасте. Черный или темно-серый цвет комедонов объясняется окислением вещества в закупоренной поре. Содержимое комедонов может быть удалено врачом.
Дерматит (также сыпь или экзема) - это воспаление кожи, которое выражается в появлении красных сухих, зудящих пятен, похожих на чешуйки. Сыпь может быть связана с разными причинами: аллергиями, раздражениями и различными заболеваниями. Выделяют несколько видов дерматита: атопический дерматит. контактный дерматит (вызванный аллергической реакцией кожи на контакт с раздражителем) и себорейный дерматит (зуд и шелушение на коже и волосистой части головы).
Сухая и чувствительная кожа. При сухой коже часто наблюдается раздражение, шелушение и даже небольшой зуд. Чувствительная кожа немедленно реагирует на ряд внешних факторов: температуру, ветер, различные химические вещества и т.д. Чувствительная кожа часто становится сухой, раздраженной и покрасневшей. Сухой и чувствительной чаще всего становится кожа на ногах ниже колена, тыльной стороне ладоней, на предплечьях и на лице. Это может быть связано с чрезмерным использованием мыла, активных косметических и парфюмерных средств, старением кожи, длительным приемом ванны или душа в слишком горячей воде или слишком интенсивным трением губкой или мочалкой.
Крапивница бывает, когда какой-либо раздражитель заставляет клетки выделять гистамин. Гистамин в свою очередь вызывает расширение сосудов. Жидкость скапливается под кожей, и образуются большие, красные, нередко зудящие волдыри, называемые папулами. Иногда они бывают похожи на укусы комаров. При крапивнице таких волдырей обычно появляется сразу много, но по размеру они бывают разными от горошины до 4-6 см в диаметре. Обычно они быстро проходят, всего за несколько часов. Причины крапивницы часто остаются невыясненными, но некоторые люди знают, что определенные продукты, напитки или лекарства могут вызвать у них крапивницу. Острая крапивница (например, связанная с приемом лекарства) может держаться на коже в течение суток. Хроническая крапивница (чаще всего неизвестного происхождения) может длиться неделями. Сильные вспышки крапивницы могут быть опасны, особенно если папулы появляются на губах или в горле. При сильной крапивнице могут даже наблюдаться отеки, головокружение и потеря сознания .
Чесотка. При чесотке на коже появляются мелкие, сильно зудящие волдыри. Возбудителем чесотки является чесоточный клещ. Клещи живут глубоко в коже, где самки откладывают яйца. В течение 5 дней из яиц вылупляются новые насекомые. Зуд появляется не сразу, а примерно через несколько недель после того, как клещи поселились на коже. Если у вас появились симптомы чесотки. обратитесь к врачу. Если у вас действительно чесотка, врач выпишет лосьон, убивающий клещей, и даст необходимые рекомендации по профилактике. Всем членам семьи необходимо также в целях профилактики использовать специальный лосьон. Для облегчения зуда можно использовать безрецептурные антигистаминные препараты. Обязательно тщательно постирайте в горячей воде все постельное белье и другие предметы гигиены.
Шрамы. Шрамы это следы на коже, оставшиеся после несчастных случаев, операций или заболеваний. Образование шрама это естественный процесс заживления раны, когда восстановительная ткань заполняет собой поврежденное место. Чем более серьезным было повреждение, тем дольше рана заживает и тем больше вероятность образования шрама. Образование шрама, его размер и цвет зависят от его расположения на коже и возраста. На молодой коже шрамы заживают быстрее и оставляют меньше следов. Кожа в нижней части лице довольно тонкая, поэтому шрамы в этой области обычно более заметны. В начале шрамы выглядят более темными и широкими, затем постепенно выцветают. Для улучшения внешнего вида и самооценки можно использовать маскирующие косметические средства. Для улучшения состояния кожи можно использовать безрецептурные средства, содержащие аллантоин, силикон и другие вещества.
Нарушения пигментации. Нарушения пигментации (окраски кожи) это неправильное распределение пигмента на коже, которое может быть вызвано рядом факторов. Среди наиболее распространенных причин: слишком интенсивное воздействие солнца, шрамы, витилиго. меланоз кожи, фоточувствительность и злокачественная меланома.
Морщины. Морщины это один из наиболее заметных признаков старения. Кожа теряет свою эластичность, и ткани начинают провисать. При образовании морщин, коллагеновые и эластичные волокна уплотняются, отчего кожа теряет упругость и эластичность.
При появлении у вас различных изменений кожных покровов, следует обратиться к врачу. Иногда очень серьезные заболевания начинаются с невинных на первый взгляд изменений.
При любых проблемах с кожей всегда консультируйтесь с дерматологом, особенно если вы заметили какие-либо серьезные изменения кожи (цвет, текстура, толщина и т.д.).
Источники: http://referats.allbest.ru/medicine/9000126695.html, http://www.medicalj.ru/diseases/dermatology, http://touch.health.mail.ru/disease/zabolevaniya_koji/
Комментариев пока нет!
orebenkah.ru

Нижний Новгород 2014 год Содержание Содержание Введение Глава 1.Соблюдать асептику и антисептику при выполнении манипуляций. Кожные заболевания 1.1Эритема 1.2 Милиум 1.3 Мраморная кожа 1.4 Пеленочный дерматит 1.5 Пиодермия 1.6 Пузырчатка 1.7 Омфалит 1.8 Потница 1.9 Себорейный дерматит 1.10 Везикулопустулез Глава 2. Исследовательская работа 2.1 Основные причины заболеваний 2.2 Сестринское вмешательство Заключение Список литературы Приложения Введение Кожные заболевания новорожденных могут быть опасными, поэтому лечить их нужно немедленно и под наблюдением специалиста, найдя причину, которая послужила развитию этой болезни.
В данном случае лечить самим запрещается. Кормить медленно, делать частые перерывы. Сразу после рождения кожные покровы новорожденного подвергаются внешним воздействиям купание, удаление родовой смазки, в результате чего кожа приобретает ярко-красный цвет. Возникает так называемый физиологический катар кожи, сохраняется он около 3 дней, после чего появляется шелушение. У некоторых малышей кожа может стать сухой, с бурым оттенком -- такие особенности кожи новорожденного в первые дни жизни.Убедить родителей в необходимости срочной госпитализации ребенка в специализированное отделениеесли это необходимо. Актуальность темы. У малыша кожа очень нежная, ранима,склонна к раздражению, в частности в области паховых складок и ягодиц и это является «очень хорошей почвой» для развития различных инфекций.Отдельные сосуды сужаются, это приводит к возникновению голубоватого оттенка на кожных покровах малыша, другие, наоборот, расширяются, что обуславливает красноватый оттенок.- Употребление мыла или пенки имеющей в своём составе добавки, которые могут вызвать аллергическую реакцию при мытье головы тоже могут спровоцировать возникновение себореи. Обычно заболевание кожи происходит из-за недостаточного ухода за ней. Кожные заболевания могут нанести большой урон здоровью и даже к гибели ребенка. Цель курсовой работы. · Заболевания сердца. Рассмотреть проблемы заболеваний кожи у новорожденных детей, разобрать несколько отдельных болезней.Прыщики похожи на жемчужины, появляются они чаще всего на щеках. под глазами, в области носа или на лбу.
Разобрать сестринский уход. Мраморная кожа Приложение 4. Задачи курсовой работы. Дать понятие о причинах, факторах риска, клинических проявлениях инфекционных и неинфекционных заболевания кожи новорожденного.Причинами такой формы заболевания является · Наличие сопутствующих заболеваний, которые значительно снижают иммунитет ребенка. Предоставить сведения об особенностях ухода и профилактики заболеванияй кожи. Рассмотреть манипуляции. Физиологическая эритема. Источники инфицирования. Возбудитель заболевания. Методы исследования. Избегать укутываний. Потница Приложение 9. Предмет исследования.
Оценка состояния детей в разных формах заболевания.Медикаментозное лечение пиодермии у новорожденных. Длительность неосложненного течения около 2 недель.

Возникновение кожных заболеваний. Кожные заболевания 1.1 Эритема Эритема у новорожденных - это реакция кожи младенца на окружающую среду.Но летом лучше купать почаще, но только без мыла, чтобы не смывать с кожи естественную защитную пленку.Если вы кормите грудью, то обязательно следите за своим рационом, не ешьте много жирной и сладкой пищи. У младенца кожа очень тонкая и ранимая, поэтому малейшее негативное воздействие может привести к появлению эритемы переохлаждение, перегрев и тд. Проявляется это болезненное состояние покраснением кожи и появлением высыпаний см.Отдельно взятая потница у новорожденных -- состояние не угрожающее здоровью ребенку.Затем образуется более толстая корочка, которая плотно покрывает маленькую головку. Приложение 1. Приложение 2. Приложение 5. Приложение 6. Приложение 7. Приложение 8. Приложение 9. Причины кожных реакций Первые дни и недели после рождения организм ребенка приспосабливается к новому миру.
Этот период приспособления к новым условиям жизни носит названия периода новорожденности, для него характерны некоторые физиологические реакции, в том числе и кожные. Причины развития эритемы у детей следуют из адаптации организма к непривычной для него окружающей среде. Осложнения в родах, гипоксия плода - все это может дополнительными провоцирующими факторами, способствующими развитию эритемы.Чаще всего токсическая эритема проявляется только появлением внешних высыпаний, не сказываясь на физическом состоянии малыша. Проявляется эта форма эритемы покраснением кожи, связанным с расширением капилляров кожи.Чаще всего, высыпания при токсической эритеме у грудничков проходят без следа через 2-3 дня.Новорожденные с мраморной кожей направляются не только к невропатологу, но и к кардиологу.
Чаще всего, проявляется с первых часов жизни в виде разлитой красноты кожи.1.3 Мраморная кожа Это явление очень распространенно у новорожденных детей.Чаще всего у таких женщин имеется хроническое воспалительное заболевание.Приобретенный везикулопустулез Инфицирование возникает на 5 - 7 день жизни. Сохраняется 3-7 дней, а потом на смену эритеме приходит отрубевидное шелушение.
Актуальность темы. Физиологическая роль кожи новорожденного ребенка очень велика. Кожа представляет собой защитный орган, у детей эта функция выражена слабее. Кожа новорожденного более ранимая, часто инфицируется. Склонность детской кожи к мацерации, инфицированности, высокая гидрофильность, обильное кровоснабжение обуславливает, при нарушении санитарно-гигиенических требований при уходе за новорожденным, своеобразные проявления кожных симптомов и различные осложнения, ведущие к тяжелым, часто молниеносным последствиям и гибели ребенка.
В ходе изучения данной темы ставятся следующие цели:
1.Представить студентам современный теоретический материал
2. Оказать помощь в приобретении практических навыков по данной теме.
1. Дать понятие о причинах, факторах риска, клинических проявлениях инфекционных и неинфекционных заболевания кожи пупочной ранки новорожденного.
2. Предоставить сведения об особенностях ухода и профилактики заболеванияй кожи и пупочной ранки с учетом правильного выхаживания новорожденных с данной патологией и условиями реализации сестринского процесса.
Тема «Сестринский процесс при заболеваниях кожи и пупочной ранки новорожденных» способствует формированию следующих профессиональных компетенций:
Представлять информацию в понятном для пациента (родственников по уходу) виде, объяснять им суть вмешательств.
После изучения темы студент будет иметь представление о:
- задачах науки неонатологии;
- структуре заболеваемости инфекционными и неинфекционными поражениями кожи и пупочной ранки новорожденных в Российской Федерации и регионе.
- Анатомо-физиологические особенности кожи новорожденных;
- Нарушение потребностей больного новорожденного при инфекционных и неинфекционных заболеваниях кожи и пупочной ранки.,
- Факторы риска и причины заболеваний;
- Ранние признаки, проблемы, современные методы диагностики, профилактику осложнений, принципы обучения, особенности наблюдения и ухода при неинфекционных и инфекционных гнойно-септических заболеваниях кожи и пупка.
- Требования санитарно-противоэпидемического режима в отделении патологии новорожденных.
- определять нарушенные потребности и выполнять манипуляции по уходу;
- выполнять и документировать этапы сестринского процесса при уходе за больным новорожденным;
- выполнять манипуляции по уходу за новорожденным с различными заболеваниями.
Для изучения данной темы необходимы базовые знания по следующим дисциплинам: анатомия человека, медицинская генетика, акушерство и гинекология, здоровый ребенок, основы сестринского дела, фармакология и латинский язык.
Полученные знания помогут студенту для защиты курсовой работы, сдаче дифференцированного зачета, итоговой государственной аттестации (ИГА) и будущей профессиональной деятельности.

В зависимости от заболевания медицинские процедуры, назначаемые детям, могут быть как относительно простыми (постановка банок, горчичников), так и достаточно сложными (промывание желудка, ингаляции и т. д.). Вне зависимости.




Введение лекарственных средств детям: пути и особенности техники

Да-да, вовсе не смертельно, тем более для малыша – а вот для вас может оказаться испытанием, если вы до сих пор не научили ребёнка оставаться наедине с собой, игрой и плюшевыми друзьями. Не раз я видела ситуации, когда весело.



Ну, скушай ещё кусочек… -Мама! Я всё доела!

Домашние обязанности ребенок должен иметь с первых лет жизни. Конечно, двухлетний малыш не сможет почистить картошку, но справиться с уборкой своих игрушек он вполне в состоянии. Дети обязательно должны помогать родителям.




Подходы к воспитанию ребенка в семье и школе

При нормальном самочувствии мамы и малыша можно делать гимнастику для новорожденных с первых дней жизни: первоначальная зарядка совсем проста, она больше напоминает массаж, а по мере взросления комплекс усложняется. Физические.


Возрастные нормы физического развития детей

Не знаю, как у каждой из Вас, а мне безумно хотелось стать вновь полноценной бизнес-самкой со счастливой семьёй, которая (семья-то!) собирается дома ближе к вечеру, а не торчит там целыми днями и не действует на нервы. Я за гармонию.

Сдаём чадо в чужие, но долгожданные руки – детсад как ужас и спасение

К сожалению, не у каждого ребенка в школьном коллективе складываются дружеские отношения с одноклассниками, причем эта проблема психологического характера не зависит от возраста детей. Бывает так, что дети не воспринимают.


Как подготовить ребенка к школе: советы родителям
Источники: http://ekopartner-spb.ru/fiziologicheskie-problemy-u-rebenka-s-vezikulopustulezom.aspx, http://93.190.45.204/lek-74749.html, http://vkapuste.ru/%3Fp%3D6714
Комментариев пока нет!
orebenkah.ru
Заболевания кожных покровов у детей, как правило, — результат нарушений в организме. При первых же проявлениях патологии необходимо срочно показать ребенка врачу, поскольку любое упущение может привести к непредсказуемым последствиям. Как распознать инфекционные и неинфекционные заболевания кожи у детей, чтобы предпринять необходимые действия?
>Заболевание кожных покровов у детей — явление распространенное, поскольку нежная кожа у ребят является отличной мишенью для болезни. Малыши болеют намного чаще взрослых. При этом большинство случаев носит аллергический характер. Лечить болезни следует только после того, как поставлен и подтвержден точный диагноз.
Любой ребенок хотя бы раз в жизни страдал от такого недуга. Детские кожные заболевания многочисленны, и каждая патология проявляется по-разному. Причины их тоже достаточно разнообразные, начиная от загрязненной экологии и заканчивая контактами с носителями инфекции.
Все детские кожные заболевания делятся на две большие группы:
Каждая группа включает себя множество болезней кожи с характерными для каждой из них проявлениями, причинами, особенностями, методами лечения.
Важно. Следует помнить, что такие недуги могут являться первыми симптомами нарушений работы внутренних органов.
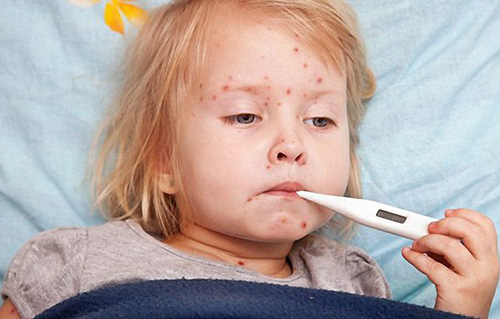
Наличие конкретного заболевания можно определить уже, как правило, по первым признакам
Инфекционные заболевания кожи у детей можно подразделить на виды, которые существенно отличаются друг от друга.
К ним относятся:
Ранее мы уже писали о лечении псориаза у детей и рекомендовали добавить эту статью в закладки.
Внимание! Инфекционная сыпь может сопровождаться кашлем, болями в горле и животе, повышенной температурой и другими симптомами инфекционной патологии.

На сегодняшний день науке известны 44 вида дерматофитов — грибов, провоцирующих кожные болезни
информация для прочтения
Кожные высыпания на теле при многих инфекционных болезнях врачи называют экзантемами. К заболеваниям кожи у детей инфекционного характера с экзантемами относятся:
Инкубационный период у этих недугов различный, отличаются также и характерные симптомы кожных заболеваний у детей, в частности, по внешнему виду сыпи. Так, корь характеризуется крупными, сливающимися папулами, в то время как краснухе присуща редкая и мелкая сыпь. Ветряную оспу сопровождают мелкие пузырьки, заполненные жидкостью.
Скарлатина выделяется мелкоточечной сыпью в основном в таких местах:
При детской розеоле наблюдается макулопапулезная сыпь. Она очень сходна с крапивницей.
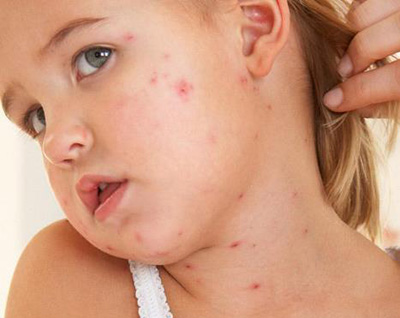
Вирус такого заболевания — кори — передается от больного к здоровому ребенку воздушно-капельным путем
Гнойничковые изменения (пиодермия) являются достаточно частыми детскими заболеваниями кожи. Возбудители — стафилококки и стрептококки, имеющиеся:
Наиболее распространенные проявления пиодермии:
К вирусным дерматозам относят те кожные заболевания у детей, виновниками которых становятся различные вирусы. Среди них:
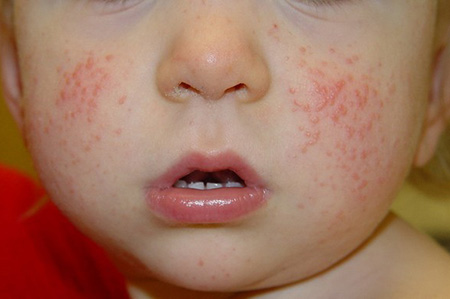
Так кожа может реагировать на патологии внутренних органов
Большую группу составляют неинфекционные заболевания кожи у детей. Среди них выделяются патологии, при которых поражения дермы имеют паразитарный характер:
Возможно заражение в процессе контакта с больным человеком.
Специфической реакцией организма на раздражитель (аллерген) являются аллергические заболевания кожи детей. Особенно распространенным из них считается атопический дерматит. Сыпь сопровождается приступообразным зудом. Причинами такого нарушения могут быть:
Примечание. Этим видом дерматита болеют дети до 12 лет, в более старшем возрасте он проявляется редко.
информация для прочтения
У совсем маленьких часто наблюдается потница, которая появляется в результате ненадлежащего ухода, перегревания или нарушения функций потовых желез. Для этого вида аллергического кожного заболевания детей характерна розово-красная сыпь (некрупные пятна и узелки), располагающаяся:

Ежедневный уход за волосами, частое расчесывание помогут защититься от вшей
Согласно рекомендациям врачей, профилактика заболеваний кожи детей должна осуществляться комплексно. Здесь применяются оздоровительный и психологический подходы. Следует помнить, что некоторые кожные болезни могут являться внешним отображением серьезной внутренней патологии в организме ребенка. Часто поражения кожи могут сопровождаться проблемами:
Вот почему необходима профилактика кожных заболеваний детей. Основными правилами являются:
Важно. Соблюдение гигиены кожи детей, ежедневный уход за ней, предотвращение возможных ее повреждений должны быть в центре внимания родителей.

Мытье кожи в большинстве случаев предотвращает заболевание, так как устраняет грязь, микробы, пот
Лечение кожных заболеваний у детей должно начинаться с правильного диагноза. Такой диагноз может поставить только опытный специалист. Дело в том, что каждая из болезней протекает по-разному, имеет свои особенности. Например, некоторые высыпания нельзя мочить, другие, напротив, следует держать в чистоте и постоянно мыть их. В одних случаях требуется медикаментозное лечение, в других — нет.
Помните! Любые высыпания на теле ребенка должны насторожить родителей. Нужно срочно обращаться к врачу. Изменения кожи могут быть спровоцированы серьезными болезнями, поэтому требуют немедленного лечения.
При этом родители должны:
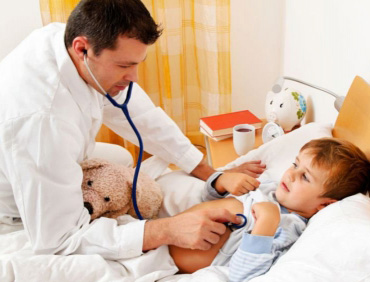
Только опытный врач может по внешним признакам определить заболевание
Для лечения заболеваний кожи у детей применяется широкий спектр лекарственных средств, которые используют в ходе самых разных болезненных изменений дермы, таких как:
К средствам фармацевтики относятся:
Внимание! Таблетки имеют высокую эффективность, а также сильные побочные эффекты. Выписываются они только врачом и применяются в крайних случаях.
К числу эффективных препаратов отнесены кремы и мази:
Важно. Не следует прибегать к самолечению, лучше посоветоваться с медиком.
Для местной терапии применяются наиболее эффективные средства
Лечение должно проводиться комплексно — как аптечными, так и народными средствами. Не следует забывать о чистоте кожи и гигиене.
zkozha.ru
содержание .. 40 41 42 43 44 45 46 47 48 49 50 ..
ГИГИЕНА КОЖИ У ДЕТЕЙ. КОЖНЫЕ ЗАБОЛЕВАНИЯ И ИХ ПРОФИЛАКТИКА
Гигиена кожи у детей
Гигиена кожи имеет большое значение в профилактике не только кожных, но и других, особенно желудочно-кишечных заболеваний.
Для ухода за кожей детей надо иметь специальные ванны, где их купают, мягкие мочалки, детское мыло, растворы перманганата калия и борной кислоты, очищенное минеральное масло, детский крем, вату и ватные палочки, марлевые тампоны, небольшие ножницы и пр.
В первые месяцы жизни ребенка лицо и руки его протирают ватными тампонами, смоченными в кипяченой воде; каждый глаз протирают отдельным тампоном от наружного угла к внутреннему. С 5— 6 мес ребенка можно умывать без помощи тампонов водой комнатной температуры начиная с глаз.
Для очистки носа можно использовать ватные палочки или ватные жгутики (турунды), которые сворачивают мокрыми ладонями.
При уходе за ушами ни в коем случае не следует пользоваться твердыми предметами, так можно случайно повредить барабанную перепонку.
Необходимо следить за тем, чтобы малыш все время находился в чистой и сухой одежде и пеленках. Следует помнить, что под подгузниками и пеленками возникает более влажная и теплая среда, нарушается рН кожи, увеличивается активность микрофлоры, а это может привести к раздражению кожи. Частая смена подгузников (памперсов) препятствует неблагоприятному воздействию на кожу мочи, фекалий. С целью профилактики следует использовать увлажняющее мыло, которое предотвращает потерю влаги после мытья, увлажняющий лосьон, смягчающий трение, увлажняющий крем.
После акта дефекации ребенка надо подмыть теплой проточной водой (температуры 36—37 °С), обсушить, осторожно прикладывая мягкое полотенце или простынку, и завернуть в чистое сухое белье.
Начинать купать ребенка можно после отпадения пуповины и только в том случае, если пупочное кольцо «не сочится», т. е. отсутствуют капельки крови на пеленке. В первую половину года, когда кожа малыша особенно нежная и ранимая, гигиеническую ванну надо делать ежедневно, с 6 мес его можно купать через день, после года — 2 раза в неделю, а после 3 лет — раз в неделю и обязательно ежедневно мыть ноги. Купание стимулирует функции кожи, циркуляцию крови, развивает нервную систему и психофизическую моторику ребенка, оказывает закаливающие действие.
В первые 2 мес жизни ребенка купают в кипяченой воде с использованием современных средств: пены для купания (не содержащей мыла), шампуня, детского мыла, очищающего лосьона, масла и крема. В дальнейшем его можно купать в сырой воде с использованием тех же средств.
Перед купанием надо чистыми руками промыть детскую ванночку горячей водой с мылом, на дно ее положить чистую пеленку и налить воду температуры 36—37 °С. Температура воздуха в помещении, где купают ребенка, в первые месяцы его жизни должна быть 22 °С, а затем 20 °С. Ребенка осторожно погружают в воду, головку кладут на предплечье.
В первые дни взрослый сначала рукой, а затем мягкой губкой или варежкой, специально сшитой из мягкой ткани, моет тело ребенка водой (с мылом малыша купают не каждый день, а 2—3 раза в неделю). Во время купания (оно продолжается не более 5—7 мин) надо следить, чтобы вода не попадала в глаза, уши и нос. После того как тело ребенка будет вымыто, чистой кипяченой водой ему моют голову и лицо, а затем, повернув вниз лицом, его обливают водой, температура которой на 1 —2 °С ниже температуры воды в ванной.
После купания тело ребенка осторожно обсушивают мягкой простыней, а кожные складки смазывают современными средствами по уходу за кожей. Ногти на пальцах рук и ног обрезают ножницами, предварительно протертыми антисептиком..
Детям в возрасте 2—2,5 лет начинают прививать гигиенические навыки по уходу за своим телом: учат правильно умываться, мыть руки перед едой и при всяком их загрязнении (после игр в песке, общения с животными, после туалетной и т.д.).
Обслуживающий персонал дошкольного учреждения должен ежедневно осматривать кожу ребенка и обращать внимание даже на небольшое ее покраснение или незначительную сыпь. При каждом изменении состояния кожи малыша следует показать врачу.
Кожные болезни и их профилактика у детей. Причины заболевания
Изменение состояния кожного покрова у детей и видимых слизистых оболочек может быть обусловлено разными причинами. Чем моложе ребенок, тем легче у него возникают и, как правило, тяжелее протекают кожные заболевания. Это связано с тем, что кожа детей нежная и ранимая, а сопротивляемость организма к разного рода вредным влияниям, в том числе и микроорганизмам, еще незначительна. Недостаточное регулирующее влияние нервной системы, желез внутренней секреции в раннем возрасте нередко приводит к своеобразному течению кожных заболеваний, а богатство кожи детей кровеносными и лимфатическими сосудами делает реакции ее более интенсивными.
Часть кожных заболеваний связана с врожденными пороками развития кожного покрова и проявляется в виде неправильного процесса ороговения, образования на коже пузырей и других поражений. Другие заболевания кожи — это лишь симптомы инфекционных (корь, скарлатина, ветряная оспа, краснуха) или неинфекционных (нервные, эндокринные, желудочно-кишечные) болезней. В подобных случаях на коже ребенка появляются ограниченные или распространенные поражения в виде сыпей, экземы, крапивницы и т.д. У некоторых детей поражения кожи могут возникнуть в связи с тем, что они плохо переносят либо определенные виды пищи, либо некоторые запахи или медикаменты. В каждом таком случае надо выяснить и исключить причину, вызнавшую поражение кожи. Заболевания кожи могут возникнуть и в результате воздействия на нее механических, химических, термических факторов, а также лучистой энергии. Любое поражение кожи может осложниться гнойничковыми, грибковыми и другими заболеваниями.
В ряде случаев гнойничковые, грибковые, вирусные заболевания кожи возникают самостоятельно. Большая подвижность детей, склонность их к игре с землей, в песке, с домашними животными нередко приводят к повреждению кожного покрова, в результате чего микроорганизмы легко проникают через кожу. Надо помнить, что большинство гнойничковых, грибковых и вирусных заболеваний заразны и могут легко передаваться ребенку от больных людей и животных.
Изменения нормального состояния кожного покрова и видимых слизистых оболочек ребенка может информировать воспитателей о возможности возникновения тех или иных инфекционных заболеваний. В таких случаях надо принять соответствующие меры, препятствующие их распространению (краснуха, корь, скарлатина, ветряная оспа, гнойничковые и грибковые поражения кожи, конъюнктивит и др.). К таким изменениям относится появление так называемых первичных морфологических элементов сыпи: пятнышка, пятна, узелка, пузырька, пузыря, волдыря, гнойничка.
Пятнышко (розеола) — элемент размером от 1 до 5 мм бледно-розового цвета на более или менее ограниченном участке, по плотности не отличается от здоровых участков и не возвышается над окружающими тканями. Образование из группы розеол, каждая из которых имеет размеры около 1 мм, рассматривается как мелкоточечная сыпь. Такая разновидность сыпи встречается при скарлатине, сыпном тифе.
Пятно (макула) характеризуется изменением цвета кожи от бледно-розоватой до синюшно-красной и обусловлено расширением кровеносных сосудов кожи. Различают воспалительныеи невоспалительные пятна. Пятна бывают размером от 5 мм и более.
Первые из них исчезают при надавливании на кожу предметным стеклом или пальцем и вновь появляются после прекращении давления. Пятна размером от 5 до 10 мм носят название мелкопятнистой сыпи, которая встречается при краснухе, а размером более 10 мм — крупнопятнистой, появляется при кори. Невоспалительные пятна характеризуются отсутствием воспалительных явлений в коже. При надавливании на кожу предметным стеклом или пальцем эти пятна не исчезают.
К невоспалительным пятнам относят геморрагические пятна (пурпура): петехии, экхимозы, кровоподтеки, пятна, появляющиеся вследствие неправильного развития сосудов (сосудистые родимые пятна, телеангиэктазии), а также гиперпигментированные и депигментированные пятна.
Узелок (папула) — резко отграниченное, плотное, слегка возвышающееся над поверхностью окружающей кожи бесполосное образование разнообразной окраски. Величина узелков может быть различной — от 2—3 мм до 2—3 см и более. Этот вид элементов при сочетании с розеолами образует розеолозно-папулезную, а в сочетании с пятнами — пятнисто-папулезную сыпь, которая встречается при кори.
Волдырь — островоспалительный несколько возвышающийся над уровнем кожи бесполосной элемент величиной от 2—3 мм до 10 см и более, красного, бледно-розового или белого цвета, обычно быстро и бесследно исчезающий. Возникает в результате ограниченного островоспалительного отека сосочкового слоя кожи с одновременным расширением капилляров. Появление на коже волдырей сопровождается сильным зудом.
Пузырек (везикула) — поверхностное, в пределах эпидермиса, слегка выступающее над окружающей кожей полостное образование, содержащее серозную жидкость. Величина пузырька колеблется от 1 до 3—5 мм. В процессе развития пузырек может вскрыться, образован эрозию, подсохнуть, образуя чешуйки, или оставить после себя временную гиперпигментацию (депигментацию).
Пузырьки наблюдают при таких заболеваниях, как ветряная оспа, экзема, дерматит.
Пузырь — полостной элемент, подобный пузырьку, но большей величины; иногда его диаметр достигает 3 —5 см и более; расположен в верхних слоях эпидермиса и под эпидермисом. Содержимое пузырей может быть серозным, кровянистым и гнойным.
Пузыри встречаются при таких заболеваниях, как пузырчатка, стрептококковое импетиго, эпидермофития стон и др.
Гнойничок (пустула) — полостной островоспалительный элемент с гнойным содержимым. Гнойничок полушаровидной формы, размером от 1 до 10 мм, зеленовато-желтого цвета, окружен воспалительным венчиком. Он может образоваться первично или вторично из пузырьков либо воспалительных узелков. Наиболее часто гнойнички локализуются в области волосяных фолликулов.
Потница и опрелость у детей
Потница и опрелость — незаразные заболевания кожи, возникающие чаще всего при неправильном уходе за ребенком.
Потница — раздражение кожи, вызванное скоплением нота под эпидермисом; может возникнуть у ребенка при чрезмерном его укутывании, редком купании.
При потнице на коже туловища, в складках и соприкасающихся поверхностях, на коже затылка и волосистой части головы обычно одновременно возникают множественные гнойнички размером с булавочную головку, бывают окружены незначительным воспалительным ободком. Для предупреждения потницы ребенка надо регулярно купать, использовать современные средства ухода за кожей (высокоочищенное минеральное масло, крем, присыпки, салфетки), не кутать при пеленании, своевременно менять памперсы (подгузники).
Полезны воздушные ванны, во время которых дети лежат раздетыми в теплой комнате, а в летнее время года — на воздухе в тени.
Опрелость — покраснение, слущивание кожи, появление трещин в ее складках. Возникает у детей в тех случаях, если им долго не меняют мокрую одежду, пеленки, редко купают их. Чаще всего опрелость появляется в паховых складках, подмышечных ямках,на шее, за ушами Кожу малыша в этих случаях рекомендуется обработать детским кремом, который, оказывая бактерицидное действие на микрофлору, препятствует образованию излишней влаги и естественных выделений.
При сухости кожных покровов и образовании на ней <корочек», рекомендуется протирать такие места маслом, которое увлажняет кожу, хорошо впитывается и не препятствует естественному дыханию кожи.
Гнойничковые заболевания у детей
Кожа детей легко загрязняется, во время игры или работы на участке, в саду, огороде. Пыль, грязь и содержащиеся в них микроорганизмы — стафилококки и стрептококки — внедряются в кожные бороздки, углубления и неровности. Грязь раздражает кожу, вызывает зуд и расчесы, через которые, так же как через царапины, ссадины и раны, гноеродные микроорганизмы проникают в глубь кожи, нередко вызывая гнойничковые заболевания Они чаще всего протекают в виде стрептодермии и стафилодермии.
Стрептодермии — это гнойничковые поражения кожи, вызванные стрептококками; характеризуются поверхностным поражением гладкой кожи и ее складок (импетиго, заеда, паронихия).
Импетиго (от лат. impetus — внезапный) отличается высокой контагиозностью и характеризуется высыпанием пузырьков на покрасневшем фоне. На месте проникновения гноеродного микроорганизма, чаще на открытых частях тела; углы рта (заеда), за ушами, валик ногтя (паронихия) — образуется сначала красное пятно или припухание, а затем пузырек размером от булавочной головки до десяти копеечной монеты. Вскоре пузырек превращается в гнойничок, который при подсыхании докрывается тонкой желто-оранжевой корочкой («медовая корка»). Рядом образуются новые пузырьки и корки. Заболевание легко переходит не только с одного места кожи на другое, но и от одного ребенка к другому, поэтому больного надо отделить от других детей. Стафилодермии — гнойничковые заболевания, вызываемые стафилококками; характеризуются поражением придатков кожи (фолликулы волос, потовые и сальные железы).
Фолликулит — воспалительное поражение волосяного мешочка. Заболевание характеризуется появлением небольших, величиной 1 —2 мм гнойничков, пронизанных в центре волосом и окруженных узкой розовой каймой. При благоприятном течении через 3—4 дня содержимое гнойничков подсыхает, образуются желтоватые корочки, после отпадения которых на коже не остается следов (рис. 27, а).
Фурункул (чирей) — острое воспаление волосяного фолликула, сальной железы и подкожной жировой клетчатки. За 3—5 дней фурункул увеличивается, достигая размеров лесного ореха и больше.
Кожа в области фурункула краснеет, истончается. После вскрытия в центре видны омертвевшая ткань и язва, после заживления которой остается рубец. Если в ранних стадиях развития фурункула принять необходимые меры (наложение чистой ихтиоловой повязки, физиотерапевтическое лечение и др.), он может рассосаться, и тогда рубец не образуется (рис. 27, б).
 Карбункул —
нагноение нескольких фолликулов, расположенных рядом. Воспаляются большие
участки подкожной жировой ткани. Наблюдаются недомогание, головные боли,
повышается температура тела Особенно опасно, если карбункул образуется на
лице, так как гнойный процесс может проникнуть в оболочки мозга (рис. 27,
в).
Карбункул —
нагноение нескольких фолликулов, расположенных рядом. Воспаляются большие
участки подкожной жировой ткани. Наблюдаются недомогание, головные боли,
повышается температура тела Особенно опасно, если карбункул образуется на
лице, так как гнойный процесс может проникнуть в оболочки мозга (рис. 27,
в).
При гнойничковых заболеваниях не рекомендуется давать детям шоколад, мед, варенье, конфеты, острые продукты и копчености. Для предупреждения гнойничковых заболеваний необходимо повышать общую сопротивляемость организма, обеспечивать полноценное питание с достаточным количеством витаминов, правильный режим, выполнять гигиенические правила ухода за кожей и одеждой.
Грибковые заболевания у детей
Ряд кожных заболеваний возникает в результате попадания в кожу микроорганизмов, называемых грибками. Эти возбудители паразитируют на коже людей и ряда животных, нередко поражая также волосы и ногти. Передаются грибковые заболевания от больного животного или человека, а также через предметы, бывшие в употреблении у больных: головные уборы, перчатки, белье, игрушки, книги, расчески, ножницы и т.д. Заражению способствуют царапины, ранки, трещины и другие повреждения кожи. Встречается несколько разновидностей грибковых заболеваний.
Трихофития (от греч. trichos — волос, phyton— растение) в быту называется стригущим лишаем.
Источником заболевания является больной человек или вещи, которыми он пользовался. Некоторые разновидности болезни передаются от животных (лошадь, рогатый скот, собака). Страдают главным образом дети, чаще мальчики в возрасте от 4 до 15 лет. Инкубационный период заболевания составляет от нескольких дней до 1,5 мес. При заболевании могут поражаться и гладкая кожа, и волосистая часть головы, и ногти. На коже, чаще всего лица, шеи и рук, образуются резко ограниченные зудящие розовато-красные круглые пятна. Они имеют наклонность к распространению, могут сливаться между собой и в дальнейшем сопровождаются шелушением. На голове поражается как кожа, так и волосы. Грибы внедряются в волосяные мешочки, а оттуда в волосы, которые теряют блеск, становятся матовыми, как бы запыленными, легко обламываются. Кожа пораженной части головы покрывается серовато-белыми чешуйками. При поражении ногтей в толще их образуются сероватые или желтоватые пятнышки. Ногти теряют свой блеск, становятся ломкими, края их легко крошатся. При микроскопическом исследовании пораженных отделов кожи, волос и ногтей обнаруживают в них колонии грибов. Своевременное и правильное лечение способствует благоприятному исходу заболевания, а рост волос в пораженных местах восстанавливается.
Чесотка — болезнь, возникающая вследствие проникновения под верхний слой кожи рук, ног, а иногда и туловища чесоточного клеща. Чесоточный клещ принадлежит к семейству членистоногих. В 95 % случаев заражение происходит при длительном и тесном контакте с больным человеком. Непрямая передача заражения возможна через одежду и постельные принадлежности. Естественная жизнестойкость клеща, извлеченного из кожи человека, довольно слабая: взрослые формы живут не более 2 суток при температуре 22 °С. При температуре, превышающей 55 °С, клещ погибает в течение 10 мин.
Термическая обработка вещей (стирка белья и постельных принадлежностей при температуре воды, превышающей 55 °С) практически устраняет возможность непрямой передачи возбудителя.
Взрослая оплодотворенная самка клеща, попадая на поверхность кожи, примерно в течение часа пробуравливает с помощью коготков на концах ее передних ног роговой слой эпидермиса, проделывая вертикальные отверстия. Затем параллельно поверхности кожи она роет S-образные чесоточные ходы. Самка продвигается в чесоточном ходе со скоростью до 5 мм в сутки. Спустя несколько часов после образования хода она начинает откладывать по 2—3 яйца в сутки. Через 3—4 дня после кладки яиц из них образуются личинки, которые покидают чесоточный ход, пробуравливают кожу и выходят на ее поверхность и возвращаются в эпидермальный слой кожи. Излюбленные места чесоточного клеща — кисти рук, участки с наиболее тонкой, нежной кожей между пальцами, на сгибах суставов, внизу живота Весь цикл развития половозрелого клеща происходит примерно за 10— 14 дней. Продолжительность жизни паразита может достигать 2 мес.
Больной чесоткой немедленно должен быть изолирован от окружающих. Нательное и постельное белье больных кипятят, а одеяла, матрацы, подушки и верхнее платье подвергают химической дезинфекции или проветривают в течение 10— 12 дней. Переболевшие дети допускаются в коллектив только после полного излечения.
содержание .. 40 41 42 43 44 45 46 47 48 49 50 ..
zinref.ru
 Кожные заболевания у детей – достаточно частое явление. Трудно найти человека, который бы в детстве не имел высыпаний на коже той или иной природы.
Кожные заболевания у детей – достаточно частое явление. Трудно найти человека, который бы в детстве не имел высыпаний на коже той или иной природы.
Существует более ста видов кожных болезней у детей. При всем разнообразии симптомов, часто их проявления схожи между собой. Поэтому так важно поставить правильный диагноз, что под силу только опытному специалисту. Нельзя полагаться на интуицию и заниматься самолечением ребенка.
Причины заболеваний кожи у детей весьма разнообразны. До сих пор не существует единой классификации таких патологий в современной дерматологии. Рассмотрим наиболее распространенные болезни кожи у детей, разделив их на две группы – кожные поражения инфекционной и неинфекционной природы.
Обычными симптомами инфекционных заболеваний кожи у детей являются повышенная температура тела, озноб, насморк, кашель, боль в горле, тошнота, рвота, боль в животе, потеря аппетита. Высыпание может быть первым признаком инфекции или же появиться на 2-3 день.
Специалисты различают такие инфекционные болезни кожи у детей:
 Кроме инфекционных, существует много видов болезней кожи у детей неинфекционной природы. Рассмотрим те, которые встречаются чаще всего:
Кроме инфекционных, существует много видов болезней кожи у детей неинфекционной природы. Рассмотрим те, которые встречаются чаще всего:
Кожные заболевания у детей нейрогенной природы – развиваются на фоне нарушений нервной системы. Достаточно распространенной болезнью данного вида называют детскую почесуху (пруриго). Она обычно развивается у детей, родители которых являются аллергиками, и бывает ответом на введение прикорма, прием некоторых лекарств, глистную инвазию. Кроме того, нейрогенную природу имеют такие кожные болезни как псориаз (равномерная папулообразная сыпь), кожный зуд (потребность в расчесывании кожи), нейродермит (выраженные покраснения и утолщения кожи с образованием папул).
Врожденные изменения кожных покровов
Телеангиоэктазия. Красновато-синюшные сосудистые пятна. Локализуются чаще на спинке носа, верхних веках, на границе волосистой части головы и задней поверхности шеи. Исчезают без лечения в течение 1-1,5 лет.
Гемангиома — самая частая опухоль кожи и мягких тканей. Это сосудистая опухоль различных размеров и форм, от лилово-красного цвета до синюшно-бурого, может возвышаться над поверхностью кожи, может быть глубоко расположена. При надавливании гемангиомы остаются прежнего цвета, иногда при крике могут увеличиваться в размерах. Гемангиома может самостоятельно подвергнуться обратному развитию. При разрастании гемангиомы её оперативно удаляют.
Монголоидные пятна. Пятна синюшного цвета, расположены в области крестца и ягодиц. Являются этническим признаком восточных народностей. Обычно исчезают к 4-7 годам.
Родимые пятна. Цвет их либо коричневый, либо синюшно-красный, возможна любая локализация. Остаются на всю жизнь и являются косметическим дефектом.
Потница. Мелкоточечная красная сыпь, локализуется часто в области естественных складок, на туловище, конечностях. Появление потницы может быть связано с перегреванием или дефектом ухода. Исчезает после устранения этих дефектов.
Потертости. Возникают у гипервозбудимых детей или при неправильном пеленании. Локализуются на внутренней лодыжке, иногда на пятках, реже — на шее. Проявляются ограниченной гиперемией кожи или мокнутьем. Исчезают при устранении дефектов пеленания.
Опрелости. Чаще локализуются в области ягодиц, внутренних поверхностей бедер, естественных складках, за ушами. Появление опрелостей связано с дефектами ухода (неправильное подмывание, редкое пеленание), учащенным стулом. Появление стойких опрелостей при правильном уходе является проявлением экссудативного диатеза.
Различают три степени опрелости:
Опрелости II и III степени могут инфицироваться.Лечение опрелостей. Тщательный уход за ребенком, частое пеленание, использование стерильных (проглаженных) пеленок. Ежедневное купание с раствором калия перманганата 1:10000, отваром ромашки, коры дуба. После купания следует осторожно промокнуть пораженный участок кожи стерильной пеленкой и обработать стерилизованным подсолнечным маслом. При опрелостях II, III степени применяют также открытое пеленание, местно УФО, метилурациловую или таниновую мазь.
Склерема. Заболевание кожи и подкожной клетчатки, чаще встречается у недоношенных и незрелых детей и новорожденных с тяжелым поражением мозга. Появляется через несколько дней после рождения. Отмечается уплотнение кожи и подкожной клетчатки в области голеней, бедер, ягодиц, на лице, туловище, верхних конечностях. Кожа бледноватого, красновато-коричневого или иктеричного оттенка, холодная на ощупь, отмечается гипотермия 35-36 °С. Движения ограничены, лицо маскообразное. На ладонях, подошвах, мошонке и половом члене патологические изменения отсутствуют. При надавливании на кожу углубления не остается, кожную складку собрать невозможно.Предрасполагающими факторами являются охлаждение, обезвоживание. Склерема часто сопровождает сепсис, внутриутробные, инфекции.Лечение. Активное согревание ребенка, назначают витамин Е, тироксин, лечение основного заболевания.
Склередема. Появляется отечность, уплотнение подкожной клетчатки тесто-ватой консистенции. Кожа бледно-цианотичная, холодная на ощупь, не собирается в складку. При надавливании остается углубление. Состояние детей тяжелое, ребенок вялый, выражена гипотермия. Основная причина — охлаждение.Лечение такое же, как при склереме.
При накладывании скобы Роговина нужно отступить на 2 мм выше кожи. Лечения не требуется.
Амниотический пупок — аномалия, когда амниотическая оболочка пуповины переходит на переднюю стенку живота. После отпадения пуповины в окружности пупочной ранки остается участок без нормального кожного покрова, постепенно эпителизирующийся.
Лечение. Накладываются повязки с дезинфицирующими мазями или содержащими антибиотик для защиты от инфицирования. Постепенно образуется нормальная кожа без рубцов.
Грыжа пупочного канатика или эмбриональная грыжа. Чаще сочетается с другими пороками развития. Дети рождаются недоношенными, у половины детей с этой аномалией отмечается недоразвитая брюшная полость.Лечение хирургическое. До перевода в хирургический стационар оболочки пуповины обрабатывают 5%-ным спиртовым раствором йода, 5%-ным раствором калия перманганата 2-3 раза в сутки, накладывают асептическую повязку.
Пупочная грыжа. Отмечается выпячивание округлой или овальной формы при крике, беспокойстве ребенка. Пупочная грыжа может причинять беспокойство, если имеется маленькое отверстие пупочного кольца с плотными краями.Лечение. У большинства детей происходит самоизлечение к 1-3 годам. Закрытию расширенного пупочного кольца способствует раннее выкладывание на живот и массаж живота, укрепляющие мышцы передней брюшной стенки. Эти лечебные процедуры необходимо проводить уже на 1-м месяце жизни 5-10 раз в сутки по 1-3 минуты.
Свищи пупка. Проявляются длительным мокнутьем пупка, неподдающимся лечению. Свищи могут быть в результате незаращенного протока между пупком, кишечной петлей и мочевым пузырем. В норме эти протоки закрываются во внутриутробном периоде. При полных свищах после отпадения пуповинного остатка наблюдается мокнутье пупочной ранки. При широком просвете могут выделяться из пупочной ранки кишечное содержимое или моча.Лечение полных свищей только оперативное.Чаще встречаются неполные свищи при нарушении закрытия дистальных отделов протоков. Клинически проявляются длительном мокнутьем пупочной ранки, возможны гранулематозные разрастания на дне ранки, раздражение кожи вокруг пупка, при присоединении инфекции — гнойное отделяемое из пупочной ранки. Для подтверждения диагноза проводят зондирование свищевого хода, рентгенконтрастное исследование.Лечение консервативное: ежедневные ванны в кипяченой воде с добавлением калия. У большинства детей свищи закрываются, но если это не происходит к 6 месяцам, то показано оперативное лечение.
Фунгус пупка. Проявляется разрастанием на дне пупочной ранки грануляционной ткани, похожей на ягоду малины, которая может заполнить пупочную ранку, иногда возвышается над краями пупочного кольца. Чаще фунгус встречается у детей с большой массой тела. Состояние ребенка не страдает, воспалительные изменения отсутствуют.Лечение. Прижигание грануляций ляписным карандашом после обычной обработки пупочной ранки.
 Кожа младенцев, которые родились здоровыми в положенный срок, как правило, нежная и упругая. Если попытаться собрать ее в складочку, она сразу же выровняется. Такой бархатистостью детская кожа обладает из-за специальной смазки, обладающей бактерицидным свойством, а также предотвращающей ее размокание. Тем не менее, кожа новорожденных еще очень слаба и ранима, поэтому требует особой заботы. Предлагаем поговорить о том, какой бывает кожа новорожденного младенца, а также как правильно за ней ухаживать.
Кожа младенцев, которые родились здоровыми в положенный срок, как правило, нежная и упругая. Если попытаться собрать ее в складочку, она сразу же выровняется. Такой бархатистостью детская кожа обладает из-за специальной смазки, обладающей бактерицидным свойством, а также предотвращающей ее размокание. Тем не менее, кожа новорожденных еще очень слаба и ранима, поэтому требует особой заботы. Предлагаем поговорить о том, какой бывает кожа новорожденного младенца, а также как правильно за ней ухаживать.
Цвет кожи новорожденного малыша сразу после его рождения может быть серым или в некоторых случаях даже синюшным, -это обусловлено слабой активностью кровеносных сосудов детского организма. В течение первого часа жизни кожа крохи приобретает слегка розоватый оттенок, что говорит об адаптации ее кровеносной системы к новым условиям жизни.
Иногда цвет кожи новорожденного может иметь желтоватый оттенок. Это бывает в случае развития физиологической желтушки, которая, как правило, проходит спустя 7-14 дней с момента развития. В свою очередь при анемиях, спазме сосудов, рвоте, а также при пороках сердца цвет кожи новорожденного характеризуется выраженным бледным оттенком.
Очень часто молодые родители наблюдают, что кожа их малыша является слишком сухой. Как утверждают педиатры, волноваться по этому поводу не стоит, поскольку это совершенно нормальное явление. Сухость кожи у новорожденных, как правило, обусловлена недостаточной активностью их потовых желез. Но в период адаптации ребенка к новой окружающей среде, его потовые железы начинают работать достаточно интенсивно и сухость кожных покровов постепенно исчезает.
Следует отметить, что сухая кожа у новорожденного зачастую не требует применения никаких средств увлажнения в виде масел и кремов. Постепенно младенец адаптируется к новым условиям, и его кожа приобретет те свойства, которые характерны для кожи взрослого человека.
Также довольно часто родители сталкиваются с тем, что у новорожденного шелушится кожа. Это не страшно и может быть вызвано чрезмерной сухостью воздуха в доме. После устранения данного фактора, шелушение пройдет само по себе. Если кожа у новорожденного шелушится достаточно сильно, то ее следует обработать специальным детским маслом или увлажняющим кремом.
По мнению специалистов, мраморную кожу у малышей можно наблюдать достаточно часто. Данное состояние ребенка может быть следствием ряда причин. Часто оно носит нерегулярный характер и развивается в результате резкого перепада температур (например, во время переодевания ручки и ножки крохи становятся мраморными). Это объясняется тем, что в связи с недостаточным развитием системы терморегуляции, новорожденный еще не способен полностью контролировать температуру своего тела. Кроме того, мраморность кожи у грудничков довольно часто возникает из-за перегруженности сосудов большим количеством крови. В любом случае, большинство специалистов считает, что причиной мраморной кожи у новорожденных выступает несовершенство системы терморегуляции, что по своей сути не является патологией. Как правило, мраморность кожных покровов у младенца проходит к 3 месяцам, когда все системы его организма начинают работать более полноценно.
Наиболее часто в группе неинфекционных заболеваний кожи у новорожденных встречаются такие состояния как потница, опрелости и диатез. Несмотря на то, что они имеют разные причины возникновения и различное протекание, методы лечения достаточно похожи и предполагают правильное питание, воздушные ванны, а также соблюдение правил гигиены и температурного режима. При правильном уходе за грудничком они лечатся довольно быстро и эффективно.
К неинфекционным заболеваниям также относятся дерматиты, которые вызываются воздействием определенного раздражителя или аллергена. Основным их симптомом является то, что у новорожденного шелушится кожа. Различают себорейный, атопический, пеленочный и контактный дерматиты. Каждых из них характеризуется своими особенностями протекания и требует различных терапевтических мер.
К инфекционным заболеваниям кожи, которые часто встречаются у новорожденных малышей, относят ряд патологий, вызываемых стафилококком:
Источники: http://ymadam.net/deti/zdorov-e-rebenka/kozhnye-zabolevaniya-u-detej.php, http://www.sweli.ru/deti/do-goda/bolezni-detey-do-goda/neinfektsionnye-zabolevaniya-kozhi-podkozhnoy-kletchatki-pupovinnogo-ostatka-i-pupochnoy-ranki-u-novorozhdennyh-detey.html, http://www.wjtoday.ru/osobennosti-i-bolezni-kozhi-novorozhdennogo/
Комментариев пока нет!
orebenkah.ru