 Перейти в список рефератов, курсовых, контрольных и дипломов по дисциплине Медицина
Перейти в список рефератов, курсовых, контрольных и дипломов по дисциплине Медицина 13
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ НА ТЕМУ:
Тимомы, эмбриональные и эндокринные опухоли средостения. Кисты средостения
МИНСК, 2009
Тимомы средостения
Тимома представляет собой опухоль, происходящую из эпителиальных клеток мозгового или коркового слоя вилочковой железы, либо ее остатков. Она является самой распространенной опухолью переднего и верхнего средостения у взрослых. Тимомы встречаются с одинаковой частотой у лиц мужского и женского пола и составляют 30-50% всех новообразований медиастинальной локализации. По соотношению эпителиальных и лимфоидных клеток выделяют четыре подгруппы тимом: 1) преимущественно эпителиальные; 2) преимущественно лимфоидные; 3) лимфоэпителиальные; 4) веретенообразноклеточиые. Тимомы могут быть доброкачественными и злокачественными. Принято различать 3 стадии заболевания: I -- тимома располагается внутри интактной капсулы железы; II -- экстракапсулярная инвазия опухоли в медиастинальную клетчатку; III -- инвазивный рост в окружающие органы и структуры (легкие, плевра, перикард, крупные сосуды), наличие лимфогенных и гематогенных метастазов.
Гиперплазия или различные кисты вилочковой железы наблюдаются преимущественно у детей. Возможна задержка инволюции тимуса. Лимфомы, карциноиды и рак тимуса встречаются редко.
Примерно у трети больных тимомой, обнаруженной случайно, клинические симптомы отсутствуют. Возможны различные системные расстройства, связанные с тимомой. Около 35% больных страдают синдромом миастении. С другой стороны, среди больных миастенией тимома выявляется лишь в 15% случаев. Возникновение миастении в связи с тимомой связывают с аутоиммунными нарушениями. При миастении наблюдается необычная слабость и утомляемость мышц глазного яблока и век, а затем и всей скелетной мускулатуры. Возникает диплопия и птоз, расстройства жевания, глотания и речи, а также дыхания и передвижения. Развивается мышечная гипотрофия. В результате введения антихолинэстеразных препаратов наступает уменьшение мышечной слабости. Кроме миастении, с тимомой могут быть связаны такие состояния, как арегенераторная анемия, гипогаммаглобулинемия, кушингоидный синдром и другие. Распространенными симптомами тимомы являются боль в груди, лихорадка, персистирующий кашель, одышка. Возможен синдром верхней полой вены и ее притоков.
Диагностика тимом основывается на данных рентгенологического исследования, КТ, а также магнитно-резонансной томографии и ангиографии средостения. Далеко не всегда с помощью этих методов удается установить злокачественный характер тимомы, так как отсутствуют надежные признаки инвазивного роста. Диагноз тимомы и ее стадия часто устанавливаются хирургом и морфологом только во время операции.
Методом выбора в лечении тимом является тимэкгомия без предварительной предоперационной и интраоперационной биопсии в связи с опасностью диссеминации клеток злокачественной опухоли но ходу раневого канала. Операция должна быть выполнена из срединного стернотомического доступа, позволяющего оценить распространенность опухоли, причем удалить не только опухоль, но и всю железу, так как очаги тимомы могут быть вне основной опухоли в макроскопически неизмененной ткани органа. В случае миастении необходимо быть уверенным, что вся железа удалена. При инвазии плевры и перикарда проводится их иссечение в пределах здоровых тканей. При необходимости допустима резекция одного из диафрагмальных нервов. При инвазии легкого выполняется его краевая резекция. Поражение опухолью верхней полой вены и ее притоков не считается противопоказанием к операции. При этом производится боковая или полная резекция сосудов с ушиванием сосудистой стенки или замещением образовавшегося дефекта трансплантатом. При невозможности удаления всей тимомы в связи с выраженной ее инвазией, оправдана субтотальная резекция, так как уменьшение массы опухоли позволяет более эффективно проводить лучевую терапию. При очень больших тимомах или обструкции верхней полой вены, после морфологического подтверждения диагноза, допустима предоперационная лучевая терапия с вмешательством через 2-3 нед. При I стадии заболевания послеоперационная лучевая терапия не показана, при II и III стадиях она является обязательной.
Во время операции и на основании гистологического исследования не всегда удается точно установить злокачественность тимомы и степень ее инвазивности. Иногда тимомы, трактовавшиеся как доброкачественные, в дальнейшем рецидивируют, оказываются злокачественными и метастазируют. После удаления тимомы на I или II стадии пятилетняя выживаемость составляет более 70%. Выживаемость больных III стадии тимомы приблизительно 20% в течение 10 лет.
После удаления тимомы требуется ежегодный клинический и рентгенологический контроль не менее 10 лет.
Эмбриональные опухоли средостения
В средостении развиваются различные типы эмбриональных опухолей: доброкачественная тератома, первичная семинома (дисгерминома) и несеминоматозные опухоли (тератокарцинома, эмбриональная карцинома, хорионкарцинома и др.). Эти опухоли относятся к гермипативноклеточным новообразованиям.
Доброкачественная тератома (от греч. teras, terato -- чудо, уродство) происходит из трех зародышевых слоев -- эктодермы, мезодермы и энтодермы. При этом опухоль может состоять из тканей двух или даже одного зародышевых элементов. В тератоме из эктодермы формируются элементы кожи, ее придатков и образуются кисты, выстланные сквамозным эпителием; из мезодермы -- опухоли, содержащие костные, мышечные и хрящевые элементы; из энтодермы -- тератома, содержащая элементы ткани желудочно-кишечного тракта и органов дыхания.
Тератома может представлять солидное или кистозное образование, в котором содержатся салоподобная или тягучая бурого цвета жидкость, волосы, зубы. Они могут достигать очень больших размеров, до 30 см и более в диаметре с массой до 2 кг. Их содержимое может прорываться в плевральную полость, перикард, аорту, верхнюю полую вену и дыхательные пути, а также нагнаиваться. Иногда возникает малигнизация тератом средостения.
Дисэмбриональные образования, состоящие из элементов кожи и ее придатков, включающих секретирующие сальные и потовые железы, обычно представляют собой кисту с плотной оболочкой, содержащую замаскообразный секрет сальных желез и нередко волосы (дермоидная киста).
Тератомы обычно диагностируются в зрелом и редко в детском возрасте, случайно или при появлении симптомов, вследствие местного роста и компрессии органов средостения. Боль в груди и спине, одышка и кашель являются частыми симптомами. Боль может симулировать стенокардию. Нередко развивается синдром ВПВ. Возможны асцит, отеки нижних конечностей, гепатомегалия.
Тератома выявляется посредством рентгенологического исследования, КТ и МРТ в виде ограниченного округлой формы образования, в котором примерно в 26% случаев определяются кальцификация стенки, зубы и кости. Чем больше опухоль, тем более вероятна ее малигнизация. Дифференциальный диагноз включает аневризму дуги аорты, тимому, внутригрудной зоб, бронхогенную кисту, лимфому и липому. Наряду с доброкачественной тератомой возможно развитие злокачественной опухоли -- тератокарциомы.
Оперативное лечение должно заключаться в радикальном удалении тератомы, так как опухоль может оказаться злокачественной, а также вызвать ряд опасных осложнений. Операция обычно выполняется из продольного стернотомического или из торакотомического доступа. В ряде случаев вовлечение витальных структур вынуждает ограничиться неполным удалением опухоли. Видеоторакоскопическая техника мало применима для удалении тератом, так как далеко не всегда позволяет обеспечить радикализм вмешательства.
К несеминоматозным опухолям средостения относятся тератокарцинома, (эмбриональная карцинома с тератомой, встречаются в 90% случаев у мужчин), эмбриональная карцинома, хориокарцинома и др. Их гистологическое строение подобно тестикулярным опухолям.
Тератокарцинома является самым распространенным типом этих новообразований, характеризуется быстрым ростом и образованием большой опухоли в переднем средостении. Ведущим симптомом является боль в груди, возможны лихорадка и потеря массы тела. На рентгенограммах и компьютерных томограммах грудной клетки определяется больших размеров негомогенная опухоль с множественными очагами некрозов и кровоизлияний, инвазия и компрессия окружающих структур. Необходимо выполнение КТ живота. При определении сывороточных онкомаркеров (афетопротеин, человеческий хорионический агонадотропин), а также лактатдегидрогеназы обнаруживается повышение уровня одного или двух онкомаркеров и лактатдегидрогеназы. Упоминаемые маркеры должны в принципе опре-деляться при наличии любой опухоли в переднем средостении, особенно у мужчин молодого возраста. При установлении диагноза обязательно гистологическое исследование биопсийного материала, полученного путем пункции или парастернальной медиастинотомии.
После установления диагноза вначале проводится химиотерапия. При нормальных показателях сывороточных онкомаркеров и исчезновении опухоли необходимо наблюдение. При сохранении опухоли и нормальном уровне опухолевых маркеров показано радикальное вмешательство.
Первичная семинома средостения
Первичная медиастиналъная семинома (дисгерминома) является злокачественной экстрагонадной опухолью, по гистологическому строению идентичной тестикулярной семиноме. Встречается почти исключительно у мужчин на II--IV декаде жизни. Следовательно, при подозрении на семиному средостения всегда нужно исключить метастатическую тестикулярную семиному. Первичная семинома средостения, значительная по объему опухоль, имеет тенденцию инвазировать окружающие структуры, может метастазировать в кости, легкие, печень, селезенку, кожу, спинной и головной мозг, щитовидную железу, миндалины. Самыми распространенными симптомами являются боль в груди, одышка, кашель. Возможны другие симптомы, обусловленные развитием метастазов. Может быть повышение уровня сывороточных онкомаркеров, но решающее значение в установлении диагноза имеет гистологическое исследование биопсийного материала, полученного с помощью хирургического вмешательства.
Из-за значительного размера опухоли ее обнаружение возможно при обычном рентгенологическом исследовании. Уточняющее значение имеет КТ, которая лучше позволяет определить опухоль, ее размеры, инвазию в окружающие структуры, увеличение лимфоузлов и метастазы в легких. КТ полезна также и для точного определения локализации опухоли при проведении лучевой терапии и контроля ее эффективности. КТ ниже диафрагмы дает возможность обнаружить поражение забрюшин-ных парааортальных лимфоузлов. При выявлении последних можно считать, что медиастинальная опухоль является метастазом тестикулярной семиномы. В этом случае обязательно должно быть выполнено УЗИ яичек и, если подозревается семинома яичка, проводится пункционная биопсия или удаление последнего.
При подозрении па метастатическое поражение костей осуществляется радионуклидное исследование костей и КТ головы.
Хирургические методы включают полное или частичное удаление с уменьшением массы медиастинальной опухоли и только субоперационную открытую биопсию. У большинства больных из-за местной инвазии полное удаление опухоли невозможно. После полной или частичной резекции опухоли проводится лучевое лечение и химиотерапия, так как медиастинальная семинома и ее метастазы, подобно тестикулярной, чувствительны к этому виду лечения.
Эндокринные опухоли средостения
К ним относятся загрудинный зоб, аденома эктопированной околощитовидной железы и эктопическая феохромоцитома. Наиболее часто встречается загрудинный, реже внутригрудной, зоб.
Зоб представляет собой диффузное или ограниченное увеличение щитовидной железы, возникающее в результате образования в ней доброкачественной или злокачественной опухоли из нормальной ткани железы или с предшествующим нодулярным ее поражением. Загрудинным зобом считается такой, который распространяется в средостение ниже рукоятки грудины. Формированию загрудинного зоба способствуют отрицательное внутригрудное давление и компрессия железы передними мышцами шеи. Он встречается приблизительно в 1-15% всех оперированных зобов. Его верхний полюс иногда удается прощупать со стороны яремной вырезки, или он недоступен пальпации. Внутри грудной зоб развивается из эктопированной или абберантной щитовидной железы, располагающейся в переднем средостении, редко в других его отделах.
Многие загрудинные зобы выявляются совершенно случайно при рентгенологическом исследовании по другим показаниям, при скрининге на туберкулез, при хирургических операциях по поводу зоба шейной локализации и даже на сердце. Клинические проявления при больших загрудинных зобах возникают в связи с компрессией и нарушением проходимости трахеи, пищевода и верхней полой вены. Наблюдается одышка, кашель, дисфагия, венозный застой в области головы и шеи, расширение поверхностных вен шеи и передней грудной стенки. Может возникать дыхательная недостаточность в связи со сдавлением трахеи на уровне верхней апертуры грудной клетки, особенно, если происходит кровоизлияние в зоб. Дыхательная недостаточность может развиться при сдавлеиии зобом диафрагмальных нервов, ведущем к параличу основной дыхательной мышцы. Реже наступает осиплость голоса, обусловленная компрессией возвратного гортанного нерва. Рак загрудинно расположенной части щитовидной железы также вызывает компрессию трахеи, но значительно быстрее прогрессирующую. Опухоль может проявляться шейными или отдаленными метастазами. Симптомы тиреотоксикоза при загрудинном зобе отмечаются редко. Многие загрудинные зобы могут быть выявлены с помощью обычной рентгенографии грудной клетки, однако стандартом точного определения загрудинного зоба является КТ шеи и передневерхнего средостения. МРТ обладает не меньшей точностью, как и КТ. Оба метода дают возможность определить распространенность зоба, степень вовлечения и компрессии прилежащих структур и исключить аневризму дуги аорты и ее ветвей. УЗИ и радионуклидное сканирование также следует выполнить, хотя они менее информативны. Необходима оценка функции щитовидной железы с помощью определения уровня в крови тиреоидных гормонов и радиологических методик. Тонкоигольная аспирационная биопсия не рекомендуется из-за технических трудностей и риска осложнений. Показаны ларинготрахеоскопия с целью исключения возможного скрытого паралича голосовых связок и оценки состояния трахеи. Производится рентгенологическое и эндоскопическое исследование пищевода.
Единственным эффективным методом лечения загрудинного зоба является его удаление оперативным путем, независимо от отсутствия или наличия симптомов, так как примерно в 20% случаев в нем обнаруживается злокачественная опухоль. Кроме того, возможно дальнейшее увеличение зоба, а также уже упоминавшаяся внезапная компрессия трахеи от кровоизлияния в ткань зоба. При тиреотоксикозе проводится лечение антитиреоидными препаратами и по достижении эутиреоидного состояния зоб удаляется. Из шейного или срединного стернотомического доступа производится, как правило, тотальная тиреоидэктомия для предупреждения рецидива зоба. При раке загрудинно расположенной щитовидной железы требуется полное ее удаление с последующим проведением лучевой терапии.
Медиастиналъные паратиреоидные опухоли развиваются из эктопированных околощитовидных желез или в результате их миграции в средостение по мере роста. При этом аденомы верхних околощитовидных желез находят в верхнезаднем, а нижних -- в верхнепереднем отделе средостения или в среднем -- в области дуги аорты. Медиастинальные аденомы проявляются симптомами первичного гиперпаратиреоза. Так как большинство опухолей имеет размеры не более 1-2 см в диаметре, обнаружить их с помощью рентгенографии и КТ не всегда удается. Единственным методом диагностики этого заболевания является определение повышенного уровня кальция и паратиреоидного гормона в сыворотке крови. Топическая диагностика показана всем больным и, прежде всего, больным с ранее неудачно выполненной эксплорацией шеи. Она включает КТ и МРТ средостения, УЗИ, сканирование с Тс99"1 и селективный забор крови из вен шеи и средостения для определения уровня паратиреоидного гормона.
Медиастинальные паращитовидные опухоли целесообразно удалять из срединного стернотомического доступа, ввиду лучшей экспозиции и возможных технических трудностей, связанных с ранее перенесенной операцией.
Медиастинальные экстраадреналовые феохромоцитомы являются хромаффин-позитивными (легко окрашиваются солями хрома) функционирующими параганглиомами, секретирующими катехоламины. Большинство этих опухолей возникает около симпатического ганглия, поэтому самой частой их локализацией является заднее средостение в зоне паравертебральной борозды, образованной телами позвонков и ребрами. При этом могут быть и другие локализации феохромоцитомы, например, интраперикардиальная. Медиастинальные феохромоцитомы наблюдаются в 1% случаев всех феохромоцитом. В 10% случаев феохромоцитома представляет собой злокачественную опухоль, дает местную инвазию и метастазы. Часто невозможно предвидеть клиническое течение даже на основании гистологического исследования первичной опухоли, которая вначале казалась доброкачественной.
До 30% феохромоцитом протекают без клинических проявлений и вообще не диагностируются. Самыми распространенными симптомами являются головная боль, пароксизмальная или постоянная артериальная гипертензия, сердцебиение, повышенная потливость. Медиастинальная феохромоцитома диагностируется, когда имеются соответствующие клинические проявления и лабораторные данные, а в надпочечниках опухоль не обнаруживается или же случайно выявляется в заднем средостении. Диагноз феохромоцитомы подтверждается наличием повышенного уровня катехоламинов в моче и сыворотке крови, включая адреналин, норадреналин, допамин и др. Локализация опухоли обычно устанавливается с помощью КТ, однако МРТ и особенно сканирование метаиодбензи лгу анидом, содержащим J131, высоко специфичны в диагностике феохромоцитом.
Единственным видом лечения является удаление феохромоцитомы оперативным путем из бокового торакотомического или, в случае интраперикардиалыгой локализации, продольного стернотомического доступа.
Кисты средостения
Первичные кисты средостения являются врожденными и включают: параперикардиальные, бронхогенные, энтерогенные касты, кисты тимуса и кисты неясного генеза.
Параперикардиальные кисты возникают из целома.
Параперикардиалъная целомическая киста локализуется чаще в правом (реже в левом) сердечно-диафрагмальном углу, хотя может распространяться в верхний отдел средостения. Редко она сообщается с полостью перикарда, и в таких случаях ее иногда определяют как дивертикул перикарда. Стенки кисты состоят из фиброзной соединительной ткани, выстланной изнутри одним слоем мезотелиальных клеток. В ее полости содержится бесцветная прозрачная жидкость. Целомические кисты никогда не малигнизируются и не нагнаиваются. Лишь при больших размерах они могут сдавливать сердце и вызывать аритмии и боли.
Бронхогенные и энтерогенные развиваются из вентрального и дорзального отделов первичной передней кишки соответственно. Неудивительно поэтому, что бронхогенные и энтерогенные кисты тесно связаны между собой.
Бронхогенные кисты располагаются позади трахеи и крупных бронхов. Возможна их тесная связь с пищеводом. Стенки кисты могут содержать слизистые железы, гиалиновый хрящ и гладкие мышцы, а изнутри покрыты цилиарным цилиндрическим эпителием. В результате сдавления крупной кистой трахеи и пищевода возникает нарушение их проходимости, что может проявляться сухим кашлем, одышкой и стридорозным дыханием, а также дисфагией.
Энтерогенные кисты локализуются в заднем отделе средостения, тесно примыкают к пищеводу и даже внедряются в его стенку. Изнутри стенки кисты могут быть выстланы эпителием пищеводного, желудочного или кишечного типа. Клетки слизистой желудка могут продуцировать соляную кислоту, что иногда приводит к изъязвлению, перфорации и кровотечению.
Бронхогенные и энтерогенные кисты могут нагнаиваться, развитие рака в их стенке наблюдается редко.
Диагноз кист средостения устанавливается по данным рентгенологического исследования, КТ и МРТ. При этом целомическая киста представляет полуокруглой формы образование, прилежащее чаще справа к сердцу, диафрагме и грудине. Бронхогенная и энтерогенная кисты имеют округлую или овоидную формы.
Перикардиальпые целомические кисты следует дифференцировать с загрудинной торакоабдоминальной липомой и диафрагмальной ретро- или парастернальной грыжей. Бронхогенные и эптерогенные кисты необходимо отличать от паразитарных эхинококковых кист, а при их нагноении -- от абсцесса средостения.
Медиастинальные кисты должны быть удалены хирургическим путем с диагностической целью, а также в связи с их увеличением, возможной малигнизацией и другими осложнениями. Исключение могут составлять небольшие и не склонные к росту целомические кисты, протекающие бессимптомно.
При удалении небольших и средних по размеру неосложненных кист средостения используются торакоскопические методы.
Литература
1. Болезни органов дыхания: Руководство для врачей /Под ред. Н.Р. Палеева. - М., 1989.
2. Лукомский Г.И., Шулутко М.Л., Виннер М.Г., Овчинников А.А. Бронхопульмонэктомия. -- М.: Медицина, 2003.
3. Розенштраух Л.С, Рыбакова Н.И., Виннер М.Г. Рентгенодиагностика заболеваний органов дыхания. -- М.: Медицина, 2007.
4. Руководство по легочной хирургии. -- Л.: Медицина, 1989.
referatwork.ru
Главная » Рефераты » Текст работы «Тимомы, эмбриональные и эндокринные опухоли средостения. Кисты средостения - Медицина»
13
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ НА ТЕМУ:
Тимомы, эмбриональные и эндокринные опухоли средостения. Кисты средостения
МИНСК, 2009
Тимомы средостения
Тимома представляет собой опухоль, происходящую из эпителиальных клеток мозгового или коркового слоя вилочковой железы, либо ее остатков. Она является самой распространенной опухолью ᴨȇреднего и верхнего средостения у взрослых. Тимомы встречаются с одинаковой частотой у лиц мужского и женского пола и составляют 30-50% всех новообразований медиастинальной локализации. По соотношению эпителиальных и лимфоидных клеток выделяют четыре подгруппы тимом: 1) преимущественно эпителиальные; 2) преимущественно лимфоидные; 3) лимфоэпителиальные; 4) веретенообразноклеточиые. Тимомы могут быть доброкачественными и злокачественными. Принято различать 3 стадии заболевания: I -- тимома располагается внутри интактной капсулы железы; II -- экстракапсулярная инвазия опухоли в медиастинальную клетчатку; III -- инвазивный рост в окружающие органы и структуры (легкие, плевра, ᴨȇрикард, крупные сосуды), наличие лимфогенных и гематогенных метастазов.
Гиᴨȇрплазия или различные кисты вилочковой железы наблюдаются преимущественно у детей. Возможна задержка инволюции тимуса. Лимфомы, карциноиды и рак тимуса встречаются редко.
Примерно у трети больных тимомой, обнаруженной случайно, клинические симптомы отсутствуют. Возможны различные системные расстройства, связанные с тимомой. Около 35% больных страдают синдромом миастении. С другой стороны, среди больных миастенией тимома выявляется лишь в 15% случаев. Возникновение миастении в связи с тимомой связывают с аутоиммунными нарушениями. При миастении наблюдается необычная слабость и утомляемость мышц глазного яблока и век, а затем и всей скелетной мускулатуры. Возникает диплопия и птоз, расстройства жевания, глотания и речи, а также дыхания и ᴨȇредвижения. Развивается мышечная гипотрофия. В результате введения антихолинэстеразных препаратов наступает уменьшение мышечной слабости. Кроме миастении, с тимомой могут быть связаны такие состояния, как арегенераторная анемия, гипогаммаглобулинемия, кушингоидный синдром и другие. Распространенными симптомами тимомы являются боль в груди, лихорадка, ᴨȇрсистирующий кашель, одышка. Возможен синдром верхней полой вены и ее притоков.
Диагностика тимом основывается на данных рентгенологического исследования, КТ, а также магнитно-резонансной томографии и ангиографии средостения. Далеко не всегда с помощью этих методов удается установить злокачественный характер тимомы, так как отсутствуют надежные признаки инвазивного роста. Диагноз тимомы и ее стадия часто устанавливаются хирургом и морфологом только во время оᴨȇрации.
Методом выбора в лечении тимом является тимэкгомия без предварительной предоᴨȇрационной и интраоᴨȇрационной биопсии в связи с опасностью диссеминации клеток злокачественной опухоли но ходу раневого канала. Оᴨȇрация должна быть выполнена из срединного стернотомического доступа, позволяющего оценить распространенность опухоли, причем удалить не только опухоль, но и всю железу, так как очаги тимомы могут быть вне основной опухоли в макроскопически неизмененной ткани органа. В случае миастении необходимо быть уверенным, что вся железа удалена. При инвазии плевры и ᴨȇрикарда проводится их иссечение в пределах здоровых тканей. При необходимости допустима резекция одного из диафрагмальных нервов. При инвазии легкого выполняется его краевая резекция. Поражение опухолью верхней полой вены и ее притоков не считается противопоказанием к оᴨȇрации. При этом производится боковая или полная резекция сосудов с ушиванием сосудистой стенки или замещением образовавшегося дефекта трансплантатом. При невозможности удаления всей тимомы в связи с выраженной ее инвазией, оправдана субтотальная резекция, так как уменьшение массы опухоли позволяет более эффективно проводить лучевую терапию. При очень больших тимомах или обструкции верхней полой вены, после морфологического подтверждения диагноза, допустима предоᴨȇрационная лучевая терапия с вмешательством через 2-3 нед. При I стадии заболевания послеоᴨȇрационная лучевая терапия не показана, при II и III стадиях она является обязательной.
Во время оᴨȇрации и на основании гистологического исследования не всегда удается точно установить злокачественность тимомы и стеᴨȇнь ее инвазивности. Иногда тимомы, трактовавшиеся как доброкачественные, в дальнейшем рецидивируют, оказываются злокачественными и метастазируют. После удаления тимомы на I или II стадии пятилетняя выживаемость составляет более 70%. Выживаемость больных III стадии тимомы приблизительно 20% в течение 10 лет.
После удаления тимомы требуется ежегодный клинический и рентгенологический контроль не менее 10 лет.
Эмбриональные опухоли средостения
В средостении развиваются различные типы эмбриональных опухолей: доброкачественная тератома, ᴨȇрвичная семинома (дисгерминома) и несеминоматозные опухоли (тератокарцинома, эмбриональная карцинома, хорионкарцинома и др.). Эти опухоли относятся к гермипативноклеточным новообразованиям.
Доброкачественная тератома (от греч. teras, terato -- чудо, уродство) происходит из трех зародышевых слоев -- эктодермы, мезодермы и энтодермы. Однако опухоль может состоять из тканей двух или даже одного зародышевых элементов. В тератоме из эктодермы формируются элементы кожи, ее придатков и образуются кисты, выстланные сквамозным эпителием; из мезодермы -- опухоли, содержащие костные, мышечные и хрящевые элементы; из энтодермы -- тератома, содержащая элементы ткани желудочно-кишечного тракта и органов дыхания.
Тератома может представлять солидное или кистозное образование, в котором содержатся салоподобная или тягучая бурого цвета жидкость, волосы, зубы. Они могут достигать очень больших размеров, до 30 см и более в диаметре с массой до 2 кг. Их содержимое может прорываться в плевральную полость, ᴨȇрикард, аорту, верхнюю полую вену и дыхательные пути, а также нагнаиваться. Иногда возникает малигнизация тератом средостения.
Дисэмбриональные образования, состоящие из элементов кожи и ее придатков, включающих секретирующие сальные и потовые железы, обычно представляют собой кисту с плотной оболочкой, содержащую замаскообразный секрет сальных желез и нередко волосы (дермоидная киста).
Тератомы обычно диагностируются в зрелом и редко в детском возрасте, случайно или при появлении симптомов, вследствие местного роста и компрессии органов средостения. Боль в груди и спине, одышка и кашель являются частыми симптомами. Боль может симулировать стенокардию. Нередко развивается синдром ВПВ. Возможны асцит, отеки нижних конечностей, гепатомегалия.
Тератома выявляется посредством рентгенологического исследования, КТ и МРТ в виде ограниченного округлой формы образования, в котором примерно в 26% случаев определяются кальцификация стенки, зубы и кости. Чем больше опухоль, тем более вероятна ее малигнизация. Дифференциальный диагноз включает аневризму дуги аорты, тимому, внутригрудной зоб, бронхогенную кисту, лимфому и липому. Наряду с доброкачественной тератомой возможно развитие злокачественной опухоли -- тератокарциомы.
Оᴨȇративное лечение должно заключаться в радикальном удалении тератомы, так как опухоль может оказаться злокачественной, а также вызвать ряд опасных осложнений. Оᴨȇрация обычно выполняется из продольного стернотомического или из торакотомического доступа. В ряде случаев вовлечение витальных структур вынуждает ограничиться неполным удалением опухоли. Видеоторакоскопическая техника мало применима для удалении тератом, так как далеко не всегда позволяет обесᴨȇчить радикализм вмешательства.
К несеминоматозным опухолям средостения относятся тератокарцинома, (эмбриональная карцинома с тератомой, встречаются в 90% случаев у мужчин), эмбриональная карцинома, хориокарцинома и др. Их гистологическое строение подобно тестикулярным опухолям.
Тератокарцинома является самым распространенным типом этих новообразований, характеризуется быстрым ростом и образованием большой опухоли в ᴨȇреднем средостении. Ведущим симптомом является боль в груди, возможны лихорадка и потеря массы тела. На рентгенограммах и компьютерных томограммах грудной клетки определяется больших размеров негомогенная опухоль с множественными очагами некрозов и кровоизлияний, инвазия и компрессия окружающих структур. Необходимо выполнение КТ живота. При определении сывороточных онкомаркеров (афетопротеин, человеческий хорионический агонадотропин), а также лактатдегидрогеназы обнаруживается повышение уровня одного или двух онкомаркеров и лактатдегидрогеназы. Упоминаемые маркеры должны в принциᴨȇ опре-деляться при наличии любой опухоли в ᴨȇреднем средостении, особенно у мужчин молодого возраста. При установлении диагноза обязательно гистологическое исследование биопсийного материала, полученного путем пункции или парастернальной медиастинотомии.
После установления диагноза вначале проводится химиотерапия. При нормальных показателях сывороточных онкомаркеров и исчезновении опухоли необходимо наблюдение. При сохранении опухоли и нормальном уровне опухолевых маркеров показано радикальное вмешательство.
Первичная семинома средостения
Первичная медиастиналъная семинома (дисгерминома) является злокачественной экстрагонадной опухолью, по гистологическому строению идентичной тестикулярной семиноме. Встречается почти исключительно у мужчин на II--IV декаде жизни. Следовательно, при подозрении на семиному средостения всегда нужно исключить метастатическую тестикулярную семиному. Первичная семинома средостения, значительная по объему опухоль, имеет тенденцию инвазировать окружающие структуры, может метастазировать в кости, легкие, ᴨȇчень, селезенку, кожу, спинной и головной мозг, щитовидную железу, миндалины. Самыми распространенными симптомами являются боль в груди, одышка, кашель. Возможны другие симптомы, обусловленные развитием метастазов. Может быть повышение уровня сывороточных онкомаркеров, но решающее значение в установлении диагноза имеет гистологическое исследование биопсийного материала, полученного с помощью хирургического вмешательства.
Из-за значительного размера опухоли ее обнаружение возможно при обычном рентгенологическом исследовании. Уточняющее значение имеет КТ, которая лучше позволяет определить опухоль, ее размеры, инвазию в окружающие структуры, увеличение лимфоузлов и метастазы в легких. КТ полезна также и для точного определения локализации опухоли при проведении лучевой терапии и контроля ее эффективности. КТ ниже диафрагмы дает возможность обнаружить поражение забрюшин-ных парааортальных лимфоузлов. При выявлении последних можно считать, что медиастинальная опухоль является метастазом тестикулярной семиномы. В этом случае обязательно должно быть выполнено УЗИ яичек и, если подозревается семинома яичка, проводится пункционная биопсия или удаление последнего.
При подозрении па метастатическое поражение костей осуществляется радионуклидное исследование костей и КТ головы.
Хирургические методы включают полное или частичное удаление с уменьшением массы медиастинальной опухоли и только субоᴨȇрационную открытую биопсию. У большинства больных из-за местной инвазии полное удаление опухоли невозможно. После полной или частичной резекции опухоли проводится лучевое лечение и химиотерапия, так как медиастинальная семинома и ее метастазы, подобно тестикулярной, чувствительны к этому виду лечения.
Эндокринные опухоли средостения
К ним относятся загрудинный зоб, аденома эктопированной околощитовидной железы и эктопическая феохромоцитома. Наиболее часто встречается загрудинный, реже внутригрудной, зоб.
Зоб представляет собой диффузное или ограниченное увеличение щитовидной железы, возникающее в результате образования в ней доброкачественной или злокачественной опухоли из нормальной ткани железы или с предшествующим нодулярным ее поражением. Загрудинным зобом считается такой, который распространяется в средостение ниже рукоятки грудины. Формированию загрудинного зоба способствуют отрицательное внутригрудное давление и компрессия железы ᴨȇредними мышцами шеи. Он встречается приблизительно в 1-15% всех оᴨȇрированных зобов. Его верхний полюс иногда удается прощупать со стороны яремной вырезки, или он недостуᴨȇн пальпации. Внутри грудной зоб развивается из эктопированной или абберантной щитовидной железы, располагающейся в ᴨȇреднем средостении, редко в других его отделах.
Многие загрудинные зобы выявляются совершенно случайно при рентгенологическом исследовании по другим показаниям, при скрининге на туберкулез, при хирургических оᴨȇрациях по поводу зоба шейной локализации и даже на сердце. Клинические проявления при больших загрудинных зобах возникают в связи с компрессией и нарушением проходимости трахеи, пищевода и верхней полой вены. Наблюдается одышка, кашель, дисфагия, венозный застой в области головы и шеи, расширение поверхностных вен шеи и ᴨȇредней грудной стенки. Может возникать дыхательная недостаточность в связи со сдавлением трахеи на уровне верхней аᴨȇртуры грудной клетки, особенно, если происходит кровоизлияние в зоб. Дыхательная недостаточность может развиться при сдавлеиии зобом диафрагмальных нервов, ведущем к параличу основной дыхательной мышцы. Реже наступает осиплость голоса, обусловленная компрессией возвратного гортанного нерва. Рак загрудинно расположенной части щитовидной железы также вызывает компрессию трахеи, но значительно быстрее прогрессирующую. Опухоль может проявляться шейными или отдаленными метастазами. Симптомы тиреотоксикоза при загрудинном зобе отмечаются редко. Многие загрудинные зобы могут быть выявлены с помощью обычной рентгенографии грудной клетки, однако стандартом точного определения загрудинного зоба является КТ шеи и ᴨȇредневерхнего средостения. МРТ обладает не меньшей точностью, как и КТ. Оба метода дают возможность определить распространенность зоба, стеᴨȇнь вовлечения и компрессии прилежащих структур и исключить аневризму дуги аорты и ее ветвей. УЗИ и радионуклидное сканирование также следует выполнить, хотя они менее информативны. Необходима оценка функции щитовидной железы с помощью определения уровня в крови тиреоидных гормонов и радиологических методик. Тонкоигольная аспирационная биопсия не рекомендуется из-за технических трудностей и риска осложнений. Показаны ларинготрахеоскопия с целью исключения возможного скрытого паралича голосовых связок и оценки состояния трахеи. Производится рентгенологическое и эндоскопическое исследование пищевода.
Единственным эффективным методом лечения загрудинного зоба является его удаление оᴨȇративным путем, независимо от отсутствия или наличия симптомов, так как примерно в 20% случаев в нем обнаруживается злокачественная опухоль. Кроме того, возможно дальнейшее увеличение зоба, а также уже упоминавшаяся внезапная компрессия трахеи от кровоизлияния в ткань зоба. При тиреотоксикозе проводится лечение антитиреоидными препаратами и по достижении эутиреоидного состояния зоб удаляется. Из шейного или срединного стернотомического доступа производится, как правило, тотальная тиреоидэктомия для предупреждения рецидива зоба. При раке загрудинно расположенной щитовидной железы требуется полное ее удаление с последующим проведением лучевой терапии.
Медиастиналъные паратиреоидные опухоли развиваются из эктопированных околощитовидных желез или в результате их миграции в средостение по мере роста. При этом аденомы верхних околощитовидных желез находят в верхнезаднем, а нижних -- в верхнеᴨȇреднем отделе средостения или в среднем -- в области дуги аорты. Медиастинальные аденомы проявляются симптомами ᴨȇрвичного гиᴨȇрпаратиреоза. Так как большинство опухолей имеет размеры не более 1-2 см в диаметре, обнаружить их с помощью рентгенографии и КТ не всегда удается. Единственным методом диагностики этого заболевания является определение повышенного уровня кальция и паратиреоидного гормона в сыворотке крови. Топическая диагностика показана всем больным и, прежде всего, больным с ранее неудачно выполненной эксплорацией шеи. Она включает КТ и МРТ средостения, УЗИ, сканирование с Тс99"1 и селективный забор крови из вен шеи и средостения для определения уровня паратиреоидного гормона.
Медиастинальные паращитовидные опухоли целесообразно удалять из срединного стернотомического доступа, ввиду лучшей экспозиции и возможных технических трудностей, связанных с ранее ᴨȇренесенной оᴨȇрацией.
Медиастинальные экстраадреналовые феохромоцитомы являются хромаффин-позитивными (легко окрашиваются солями хрома) функционирующими параганглиомами, секретирующими катехоламины. Большинство этих опухолей возникает около симпатического ганглия, в связи с этим самой частой их локализацией является заднее средостение в зоне паравертебральной борозды, образованной телами позвонков и ребрами. Однако могут быть и другие локализации феохромоцитомы, например, интраᴨȇрикардиальная. Медиастинальные феохромоцитомы наблюдаются в 1% случаев всех феохромоцитом. В 10% случаев феохромоцитома представляет собой злокачественную опухоль, дает местную инвазию и метастазы. Часто невозможно предвидеть клиническое течение даже на основании гистологического исследования ᴨȇрвичной опухоли, которая вначале казалась доброкачественной.
До 30% феохромоцитом протекают без клинических проявлений и вообще не диагностируются. Самыми распространенными симптомами являются головная боль, пароксизмальная или постоянная артериальная гиᴨȇртензия, сердцебиение, повышенная потливость. Медиастинальная феохромоцитома диагностируется, когда имеются соответствующие клинические проявления и лабораторные данные, а в надпочечниках опухоль не обнаруживается или же случайно выявляется в заднем средостении. Диагноз феохромоцитомы подтверждается наличием повышенного уровня катехоламинов в моче и сыворотке крови, включая адреналин, норадреналин, допамин и др. Локализация опухоли обычно устанавливается с помощью КТ, однако МРТ и особенно сканирование метаиодбензи лгу анидом, содержащим J131, высоко сᴨȇцифичны в диагностике феохромоцитом.
Единственным видом лечения является удаление феохромоцитомы оᴨȇративным путем из бокового торакотомического или, в случае интраᴨȇрикардиалыгой локализации, продольного стернотомического доступа.
Кисты средостения
Первичные кисты средостения являются врожденными и включают: параᴨȇрикардиальные, бронхогенные, энтерогенные касты, кисты тимуса и кисты неясного генеза.
Параᴨȇрикардиальные кисты возникают из целома.
Параᴨȇрикардиалъная целомическая киста локализуется чаще в правом (реже в левом) сердечно-диафрагмальном углу, хотя может распространяться в верхний отдел средостения. Редко она сообщается с полостью ᴨȇрикарда, и в таких случаях ее иногда определяют как дивертикул ᴨȇрикарда. Стенки кисты состоят из фиброзной соединительной ткани, выстланной изнутри одним слоем мезотелиальных клеток. В ее полости содержится бесцветная прозрачная жидкость. Целомические кисты никогда не малигнизируются и не нагнаиваются. Лишь при больших размерах они могут сдавливать сердце и вызывать аритмии и боли.
Бронхогенные и энтерогенные развиваются из вентрального и дорзального отделов ᴨȇрвичной ᴨȇредней кишки соответственно. Неудивительно в связи с этим, что бронхогенные и энтерогенные кисты тесно связаны между собой.
Бронхогенные кисты располагаются позади трахеи и крупных бронхов. Возможна их тесная связь с пищеводом. Стенки кисты могут содержать слизистые железы, гиалиновый хрящ и гладкие мышцы, а изнутри покрыты цилиарным цилиндрическим эпителием. В результате сдавления крупной кистой трахеи и пищевода возникает нарушение их проходимости, что может проявляться сухим кашлем, одышкой и стридорозным дыханием, а также дисфагией.
Энтерогенные кисты локализуются в заднем отделе средостения, тесно примыкают к пищеводу и даже внедряются в его стенку. Изнутри стенки кисты могут быть выстланы эпителием пищеводного, желудочного или кишечного типа. Клетки слизистой желудка могут продуцировать соляную кислоту, что иногда приводит к изъязвлению, ᴨȇрфорации и кровотечению.
Бронхогенные и энтерогенные кисты могут нагнаиваться, развитие рака в их стенке наблюдается редко.
Диагноз кист средостения устанавливается по данным рентгенологического исследования, КТ и МРТ. При этом целомическая киста представляет полуокруглой формы образование, прилежащее чаще справа к сердцу, диафрагме и грудине. Бронхогенная и энтерогенная кисты имеют округлую или овоидную формы.
Перикардиальпые целомические кисты следует дифференцировать с загрудинной торакоабдоминальной липомой и диафрагмальной ретро- или парастернальной грыжей. Бронхогенные и эптерогенные кисты необходимо отличать от паразитарных эхинококковых кист, а при их нагноении -- от абсцесса средостения.
Медиастинальные кисты должны быть удалены хирургическим путем с диагностической целью, а также в связи с их увеличением, возможной малигнизацией и другими осложнениями. Исключение могут составлять небольшие и не склонные к росту целомические кисты, протекающие бессимптомно.
При удалении небольших и средних по размеру неосложненных кист средостения используются торакоскопические методы.
Литература
1. Болезни органов дыхания: Руководство для врачей /Под ред. Н.Р. Палеева. - М., 1989.
2. Лукомский Г.И., Шулутко М.Л., Виннер М.Г., Овчинников А.А. Бронхопульмонэктомия. -- М.: Медицина, 2003.
3. Розенштраух Л.С, Рыбакова Н.И., Виннер М.Г. Рентгенодиагностика заболеваний органов дыхания. -- М.: Медицина, 2007.
4. Руководство по легочной хирургии. -- Л.: Медицина, 1989.
 Перейти в список рефератов, курсовых, контрольных и дипломов по дисциплине Медицина
Перейти в список рефератов, курсовых, контрольных и дипломов по дисциплине Медицина
referatwork.ru
13
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ НА ТЕМУ:
Тимомы, эмбриональные и эндокринные опухоли средостения. Кисты средостения
МИНСК, 2009
Тимомы средостения
Тимома представляет собой опухоль, происходящую из эпителиальных клеток мозгового или коркового слоя вилочковой железы, либо ее остатков. Она является самой распространенной опухолью переднего и верхнего средостения у взрослых. Тимомы встречаются с одинаковой частотой у лиц мужского и женского пола и составляют 30-50% всех новообразований медиастинальной локализации. По соотношению эпителиальных и лимфоидных клеток выделяют четыре подгруппы тимом: 1) преимущественно эпителиальные; 2) преимущественно лимфоидные; 3) лимфоэпителиальные; 4) веретенообразноклеточиые. Тимомы могут быть доброкачественными и злокачественными. Принято различать 3 стадии заболевания: I -- тимома располагается внутри интактной капсулы железы; II -- экстракапсулярная инвазия опухоли в медиастинальную клетчатку; III -- инвазивный рост в окружающие органы и структуры (легкие, плевра, перикард, крупные сосуды), наличие лимфогенных и гематогенных метастазов.
Гиперплазия или различные кисты вилочковой железы наблюдаются преимущественно у детей. Возможна задержка инволюции тимуса. Лимфомы, карциноиды и рак тимуса встречаются редко.
Примерно у трети больных тимомой, обнаруженной случайно, клинические симптомы отсутствуют. Возможны различные системные расстройства, связанные с тимомой. Около 35% больных страдают синдромом миастении. С другой стороны, среди больных миастенией тимома выявляется лишь в 15% случаев. Возникновение миастении в связи с тимомой связывают с аутоиммунными нарушениями. При миастении наблюдается необычная слабость и утомляемость мышц глазного яблока и век, а затем и всей скелетной мускулатуры. Возникает диплопия и птоз, расстройства жевания, глотания и речи, а также дыхания и передвижения. Развивается мышечная гипотрофия. В результате введения антихолинэстеразных препаратов наступает уменьшение мышечной слабости. Кроме миастении, с тимомой могут быть связаны такие состояния, как арегенераторная анемия, гипогаммаглобулинемия, кушингоидный синдром и другие. Распространенными симптомами тимомы являются боль в груди, лихорадка, персистирующий кашель, одышка. Возможен синдром верхней полой вены и ее притоков.
Диагностика тимом основывается на данных рентгенологического исследования, КТ, а также магнитно-резонансной томографии и ангиографии средостения. Далеко не всегда с помощью этих методов удается установить злокачественный характер тимомы, так как отсутствуют надежные признаки инвазивного роста. Диагноз тимомы и ее стадия часто устанавливаются хирургом и морфологом только во время операции.
Методом выбора в лечении тимом является тимэкгомия без предварительной предоперационной и интраоперационной биопсии в связи с опасностью диссеминации клеток злокачественной опухоли но ходу раневого канала. Операция должна быть выполнена из срединного стернотомического доступа, позволяющего оценить распространенность опухоли, причем удалить не только опухоль, но и всю железу, так как очаги тимомы могут быть вне основной опухоли в макроскопически неизмененной ткани органа. В случае миастении необходимо быть уверенным, что вся железа удалена. При инвазии плевры и перикарда проводится их иссечение в пределах здоровых тканей. При необходимости допустима резекция одного из диафрагмальных нервов. При инвазии легкого выполняется его краевая резекция. Поражение опухолью верхней полой вены и ее притоков не считается противопоказанием к операции. При этом производится боковая или полная резекция сосудов с ушиванием сосудистой стенки или замещением образовавшегося дефекта трансплантатом. При невозможности удаления всей тимомы в связи с выраженной ее инвазией, оправдана субтотальная резекция, так как уменьшение массы опухоли позволяет более эффективно проводить лучевую терапию. При очень больших тимомах или обструкции верхней полой вены, после морфологического подтверждения диагноза, допустима предоперационная лучевая терапия с вмешательством через 2-3 нед. При I стадии заболевания послеоперационная лучевая терапия не показана, при II и III стадиях она является обязательной.
Во время операции и на основании гистологического исследования не всегда удается точно установить злокачественность тимомы и степень ее инвазивности. Иногда тимомы, трактовавшиеся как доброкачественные, в дальнейшем рецидивируют, оказываются злокачественными и метастазируют. После удаления тимомы на I или II стадии пятилетняя выживаемость составляет более 70%. Выживаемость больных III стадии тимомы приблизительно 20% в течение 10 лет.
После удаления тимомы требуется ежегодный клинический и рентгенологический контроль не менее 10 лет.
Эмбриональные опухоли средостения
В средостении развиваются различные типы эмбриональных опухолей: доброкачественная тератома, первичная семинома (дисгерминома) и несеминоматозные опухоли (тератокарцинома, эмбриональная карцинома, хорионкарцинома и др.). Эти опухоли относятся к гермипативноклеточным новообразованиям.
Доброкачественная тератома (от греч. teras, terato -- чудо, уродство) происходит из трех зародышевых слоев -- эктодермы, мезодермы и энтодермы. Однако опухоль может состоять из тканей двух или даже одного зародышевых элементов. В тератоме из эктодермы формируются элементы кожи, ее придатков и образуются кисты, выстланные сквамозным эпителием; из мезодермы -- опухоли, содержащие костные, мышечные и хрящевые элементы; из энтодермы -- тератома, содержащая элементы ткани желудочно-кишечного тракта и органов дыхания.
Тератома может представлять солидное или кистозное образование, в котором содержатся салоподобная или тягучая бурого цвета жидкость, волосы, зубы. Они могут достигать очень больших размеров, до 30 см и более в диаметре с массой до 2 кг. Их содержимое может прорываться в плевральную полость, перикард, аорту, верхнюю полую вену и дыхательные пути, а также нагнаиваться. Иногда возникает малигнизация тератом средостения.
Дисэмбриональные образования, состоящие из элементов кожи и ее придатков, включающих секретирующие сальные и потовые железы, обычно представляют собой кисту с плотной оболочкой, содержащую замаскообразный секрет сальных желез и нередко волосы (дермоидная киста).
Тератомы обычно диагностируются в зрелом и редко в детском возрасте, случайно или при появлении симптомов, вследствие местного роста и компрессии органов средостения. Боль в груди и спине, одышка и кашель являются частыми симптомами. Боль может симулировать стенокардию. Нередко развивается синдром ВПВ. Возможны асцит, отеки нижних конечностей, гепатомегалия.
Тератома выявляется посредством рентгенологического исследования, КТ и МРТ в виде ограниченного округлой формы образования, в котором примерно в 26% случаев определяются кальцификация стенки, зубы и кости. Чем больше опухоль, тем более вероятна ее малигнизация. Дифференциальный диагноз включает аневризму дуги аорты, тимому, внутригрудной зоб, бронхогенную кисту, лимфому и липому. Наряду с доброкачественной тератомой возможно развитие злокачественной опухоли -- тератокарциомы.
Оперативное лечение должно заключаться в радикальном удалении тератомы, так как опухоль может оказаться злокачественной, а также вызвать ряд опасных осложнений. Операция обычно выполняется из продольного стернотомического или из торакотомического доступа. В ряде случаев вовлечение витальных структур вынуждает ограничиться неполным удалением опухоли. Видеоторакоскопическая техника мало применима для удалении тератом, так как далеко не всегда позволяет обеспечить радикализм вмешательства.
К несеминоматозным опухолям средостения относятся тератокарцинома, (эмбриональная карцинома с тератомой, встречаются в 90% случаев у мужчин), эмбриональная карцинома, хориокарцинома и др. Их гистологическое строение подобно тестикулярным опухолям.
Тератокарцинома является самым распространенным типом этих новообразований, характеризуется быстрым ростом и образованием большой опухоли в переднем средостении. Ведущим симптомом является боль в груди, возможны лихорадка и потеря массы тела. На рентгенограммах и компьютерных томограммах грудной клетки определяется больших размеров негомогенная опухоль с множественными очагами некрозов и кровоизлияний, инвазия и компрессия окружающих структур. Необходимо выполнение КТ живота. При определении сывороточных онкомаркеров (афетопротеин, человеческий хорионический агонадотропин), а также лактатдегидрогеназы обнаруживается повышение уровня одного или двух онкомаркеров и лактатдегидрогеназы. Упоминаемые маркеры должны в принципе опре-деляться при наличии любой опухоли в переднем средостении, особенно у мужчин молодого возраста. При установлении диагноза обязательно гистологическое исследование биопсийного материала, полученного путем пункции или парастернальной медиастинотомии.
После установления диагноза вначале проводится химиотерапия. При нормальных показателях сывороточных онкомаркеров и исчезновении опухоли необходимо наблюдение. При сохранении опухоли и нормальном уровне опухолевых маркеров показано радикальное вмешательство.
Первичная семинома средостения
Первичная медиастиналъная семинома (дисгерминома) является злокачественной экстрагонадной опухолью, по гистологическому строению идентичной тестикулярной семиноме. Встречается почти исключительно у мужчин на II--IV декаде жизни. Следовательно, при подозрении на семиному средостения всегда нужно исключить метастатическую тестикулярную семиному. Первичная семинома средостения, значительная по объему опухоль, имеет тенденцию инвазировать окружающие структуры, может метастазировать в кости, легкие, печень, селезенку, кожу, спинной и головной мозг, щитовидную железу, миндалины. Самыми распространенными симптомами являются боль в груди, одышка, кашель. Возможны другие симптомы, обусловленные развитием метастазов. Может быть повышение уровня сывороточных онкомаркеров, но решающее значение в установлении диагноза имеет гистологическое исследование биопсийного материала, полученного с помощью хирургического вмешательства.
Из-за значительного размера опухоли ее обнаружение возможно при обычном рентгенологическом исследовании. Уточняющее значение имеет КТ, которая лучше позволяет определить опухоль, ее размеры, инвазию в окружающие структуры, увеличение лимфоузлов и метастазы в легких. КТ полезна также и для точного определения локализации опухоли при проведении лучевой терапии и контроля ее эффективности. КТ ниже диафрагмы дает возможность обнаружить поражение забрюшин-ных парааортальных лимфоузлов. При выявлении последних можно считать, что медиастинальная опухоль является метастазом тестикулярной семиномы. В этом случае обязательно должно быть выполнено УЗИ яичек и, если подозревается семинома яичка, проводится пункционная биопсия или удаление последнего.
При подозрении па метастатическое поражение костей осуществляется радионуклидное исследование костей и КТ головы.
Хирургические методы включают полное или частичное удаление с уменьшением массы медиастинальной опухоли и только субоперационную открытую биопсию. У большинства больных из-за местной инвазии полное удаление опухоли невозможно. После полной или частичной резекции опухоли проводится лучевое лечение и химиотерапия, так как медиастинальная семинома и ее метастазы, подобно тестикулярной, чувствительны к этому виду лечения.
Эндокринные опухоли средостения
К ним относятся загрудинный зоб, аденома эктопированной околощитовидной железы и эктопическая феохромоцитома. Наиболее часто встречается загрудинный, реже внутригрудной, зоб.
Зоб представляет собой диффузное или ограниченное увеличение щитовидной железы, возникающее в результате образования в ней доброкачественной или злокачественной опухоли из нормальной ткани железы или с предшествующим нодулярным ее поражением. Загрудинным зобом считается такой, который распространяется в средостение ниже рукоятки грудины. Формированию загрудинного зоба способствуют отрицательное внутригрудное давление и компрессия железы передними мышцами шеи. Он встречается приблизительно в 1-15% всех оперированных зобов. Его верхний полюс иногда удается прощупать со стороны яремной вырезки, или он недоступен пальпации. Внутри грудной зоб развивается из эктопированной или абберантной щитовидной железы, располагающейся в переднем средостении, редко в других его отделах.
Многие загрудинные зобы выявляются совершенно случайно при рентгенологическом исследовании по другим показаниям, при скрининге на туберкулез, при хирургических операциях по поводу зоба шейной локализации и даже на сердце. Клинические проявления при больших загрудинных зобах возникают в связи с компрессией и нарушением проходимости трахеи, пищевода и верхней полой вены. Наблюдается одышка, кашель, дисфагия, венозный застой в области головы и шеи, расширение поверхностных вен шеи и передней грудной стенки. Может возникать дыхательная недостаточность в связи со сдавлением трахеи на уровне верхней апертуры грудной клетки, особенно, если происходит кровоизлияние в зоб. Дыхательная недостаточность может развиться при сдавлеиии зобом диафрагмальных нервов, ведущем к параличу основной дыхательной мышцы. Реже наступает осиплость голоса, обусловленная компрессией возвратного гортанного нерва. Рак загрудинно расположенной части щитовидной железы также вызывает компрессию трахеи, но значительно быстрее прогрессирующую. Опухоль может проявляться шейными или отдаленными метастазами. Симптомы тиреотоксикоза при загрудинном зобе отмечаются редко. Многие загрудинные зобы могут быть выявлены с помощью обычной рентгенографии грудной клетки, однако стандартом точного определения загрудинного зоба является КТ шеи и передневерхнего средостения. МРТ обладает не меньшей точностью, как и КТ. Оба метода дают возможность определить распространенность зоба, степень вовлечения и компрессии прилежащих структур и исключить аневризму дуги аорты и ее ветвей. УЗИ и радионуклидное сканирование также следует выполнить, хотя они менее информативны. Необходима оценка функции щитовидной железы с помощью определения уровня в крови тиреоидных гормонов и радиологических методик. Тонкоигольная аспирационная биопсия не рекомендуется из-за технических трудностей и риска осложнений. Показаны ларинготрахеоскопия с целью исключения возможного скрытого паралича голосовых связок и оценки состояния трахеи. Производится рентгенологическое и эндоскопическое исследование пищевода.
Единственным эффективным методом лечения загрудинного зоба является его удаление оперативным путем, независимо от отсутствия или наличия симптомов, так как примерно в 20% случаев в нем обнаруживается злокачественная опухоль. Кроме того, возможно дальнейшее увеличение зоба, а также уже упоминавшаяся внезапная компрессия трахеи от кровоизлияния в ткань зоба. При тиреотоксикозе проводится лечение антитиреоидными препаратами и по достижении эутиреоидного состояния зоб удаляется. Из шейного или срединного стернотомического доступа производится, как правило, тотальная тиреоидэктомия для предупреждения рецидива зоба. При раке загрудинно расположенной щитовидной железы требуется полное ее удаление с последующим проведением лучевой терапии.
Медиастиналъные паратиреоидные опухоли развиваются из эктопированных околощитовидных желез или в результате их миграции в средостение по мере роста. При этом аденомы верхних околощитовидных желез находят в верхнезаднем, а нижних -- в верхнепереднем отделе средостения или в среднем -- в области дуги аорты. Медиастинальные аденомы проявляются симптомами первичного гиперпаратиреоза. Так как большинство опухолей имеет размеры не более 1-2 см в диаметре, обнаружить их с помощью рентгенографии и КТ не всегда удается. Единственным методом диагностики этого заболевания является определение повышенного уровня кальция и паратиреоидного гормона в сыворотке крови. Топическая диагностика показана всем больным и, прежде всего, больным с ранее неудачно выполненной эксплорацией шеи. Она включает КТ и МРТ средостения, УЗИ, сканирование с Тс99"1 и селективный забор крови из вен шеи и средостения для определения уровня паратиреоидного гормона.
Медиастинальные паращитовидные опухоли целесообразно удалять из срединного стернотомического доступа, ввиду лучшей экспозиции и возможных технических трудностей, связанных с ранее перенесенной операцией.
Медиастинальные экстраадреналовые феохромоцитомы являются хромаффин-позитивными (легко окрашиваются солями хрома) функционирующими параганглиомами, секретирующими катехоламины. Большинство этих опухолей возникает около симпатического ганглия, поэтому самой частой их локализацией является заднее средостение в зоне паравертебральной борозды, образованной телами позвонков и ребрами. Однако могут быть и другие локализации феохромоцитомы, например, интраперикардиальная. Медиастинальные феохромоцитомы наблюдаются в 1% случаев всех феохромоцитом. В 10% случаев феохромоцитома представляет собой злокачественную опухоль, дает местную инвазию и метастазы. Часто невозможно предвидеть клиническое течение даже на основании гистологического исследования первичной опухоли, которая вначале казалась доброкачественной.
До 30% феохромоцитом протекают без клинических проявлений и вообще не диагностируются. Самыми распространенными симптомами являются головная боль, пароксизмальная или постоянная артериальная гипертензия, сердцебиение, повышенная потливость. Медиастинальная феохромоцитома диагностируется, когда имеются соответствующие клинические проявления и лабораторные данные, а в надпочечниках опухоль не обнаруживается или же случайно выявляется в заднем средостении. Диагноз феохромоцитомы подтверждается наличием повышенного уровня катехоламинов в моче и сыворотке крови, включая адреналин, норадреналин, допамин и др. Локализация опухоли обычно устанавливается с помощью КТ, однако МРТ и особенно сканирование метаиодбензи лгу анидом, содержащим J131, высоко специфичны в диагностике феохромоцитом.
Единственным видом лечения является удаление феохромоцитомы оперативным путем из бокового торакотомического или, в случае интраперикардиалыгой локализации, продольного стернотомического доступа.
Кисты средостения
Первичные кисты средостения являются врожденными и включают: параперикардиальные, бронхогенные, энтерогенные касты, кисты тимуса и кисты неясного генеза.
Параперикардиальные кисты возникают из целома.
Параперикардиалъная целомическая киста локализуется чаще в правом (реже в левом) сердечно-диафрагмальном углу, хотя может распространяться в верхний отдел средостения. Редко она сообщается с полостью перикарда, и в таких случаях ее иногда определяют как дивертикул перикарда. Стенки кисты состоят из фиброзной соединительной ткани, выстланной изнутри одним слоем мезотелиальных клеток. В ее полости содержится бесцветная прозрачная жидкость. Целомические кисты никогда не малигнизируются и не нагнаиваются. Лишь при больших размерах они могут сдавливать сердце и вызывать аритмии и боли.
Бронхогенные и энтерогенные развиваются из вентрального и дорзального отделов первичной передней кишки соответственно. Неудивительно поэтому, что бронхогенные и энтерогенные кисты тесно связаны между собой.
Бронхогенные кисты располагаются позади трахеи и крупных бронхов. Возможна их тесная связь с пищеводом. Стенки кисты могут содержать слизистые железы, гиалиновый хрящ и гладкие мышцы, а изнутри покрыты цилиарным цилиндрическим эпителием. В результате сдавления крупной кистой трахеи и пищевода возникает нарушение их проходимости, что может проявляться сухим кашлем, одышкой и стридорозным дыханием, а также дисфагией.
Энтерогенные кисты локализуются в заднем отделе средостения, тесно примыкают к пищеводу и даже внедряются в его стенку. Изнутри стенки кисты могут быть выстланы эпителием пищеводного, желудочного или кишечного типа. Клетки слизистой желудка могут продуцировать соляную кислоту, что иногда приводит к изъязвлению, перфорации и кровотечению.
Бронхогенные и энтерогенные кисты могут нагнаиваться, развитие рака в их стенке наблюдается редко.
Диагноз кист средостения устанавливается по данным рентгенологического исследования, КТ и МРТ. При этом целомическая киста представляет полуокруглой формы образование, прилежащее чаще справа к сердцу, диафрагме и грудине. Бронхогенная и энтерогенная кисты имеют округлую или овоидную формы.
Перикардиальпые целомические кисты следует дифференцировать с загрудинной торакоабдоминальной липомой и диафрагмальной ретро- или парастернальной грыжей. Бронхогенные и эптерогенные кисты необходимо отличать от паразитарных эхинококковых кист, а при их нагноении -- от абсцесса средостения.
Медиастинальные кисты должны быть удалены хирургическим путем с диагностической целью, а также в связи с их увеличением, возможной малигнизацией и другими осложнениями. Исключение могут составлять небольшие и не склонные к росту целомические кисты, протекающие бессимптомно.
При удалении небольших и средних по размеру неосложненных кист средостения используются торакоскопические методы.
Литература
1. Болезни органов дыхания: Руководство для врачей /Под ред. Н.Р. Палеева. - М., 1989.
2. Лукомский Г.И., Шулутко М.Л., Виннер М.Г., Овчинников А.А. Бронхопульмонэктомия. -- М.: Медицина, 2003.
3. Розенштраух Л.С, Рыбакова Н.И., Виннер М.Г. Рентгенодиагностика заболеваний органов дыхания. -- М.: Медицина, 2007.
4. Руководство по легочной хирургии. -- Л.: Медицина, 1989.
2dip.su

Тимома – органоспецифическая опухоль средостения, происходящая из клеточных элементов мозгового и коркового вещества тимуса. Термин «тимома» был введен в употребление в 1900 году исследователями Grandhomme и Scminke для обозначения различных опухолей вилочковой железы. Тимомы составляют 10-20% всех новообразований медиастинального пространства. В 65-70% случаев тимомы имеют доброкачественное течение; инвазивный рост с прорастанием плевры и перикарда отмечается у 30% пациентов, отдаленное метастазирование – у 5%. Несколько чаще тимомы развиваются у женщин, болеют преимущественно лица 40-60 лет. На детский возраст приходится менее 8% опухолей тимуса.
Причины формирования опухолей вилочковой железы неизвестны. Предполагается, что тимомы могут иметь эмбриональное происхождение, быть связаны с нарушением синтеза тимопоэтина или иммунного гомеостаза. Факторами, провоцирующими рост и развитие опухоли, могут служить инфекционные заболевания, радиационное воздействие, травмы средостения. Замечено, что тимомы часто сочетаются с различными эндокринными и аутоиммунными синдромами (миастенией, дерматомиозитом, СКВ, диффузным токсическим зобом, синдромом Иценко-Кушинга и др.).
Вилочковая железа, или тимус располагается в нижней части шеи и переднем отделе верхнего средостения. Орган образован двумя асимметричными долями – правой и левой. В свою очередь, каждая доля представлена множеством долек, состоящих из коркового и мозгового вещества и заключенных в соединительнотканную строму. В вилочковой железе различают два типа ткани – эпителиальную и лимфоидную. Эпителиальные клетки секретируют тимические гормоны (тимулин, a-, b-тимозины, тимопоэтины и пр.), лимфоидная ткань состоит из Т-лимфоцитов различной степени зрелости и функциональной активности.
Таким образом, вилочковая железа одновременно является железой внутренней секреции и органом иммунитета, обеспечивающим взаимодействие эндокринной и иммунной систем. После 20 лет тимус подвергается возрастной инволюции; после 50 лет паренхима тимуса на 90% замещается жировой и соединительной тканью, сохраняясь в виде отдельных островков, лежащих в клетчатке средостения.
В онкологии различают три типа тимом: доброкачественную, злокачественную тимому 1-го типа (с признаками атипии, но относительно доброкачественным течением) и злокачественную тимому 2-го типа (с инвазивным ростом).
Доброкачественная тимома (50-70% опухолей тимуса) макроскопически имеет вид одиночного инкапсулированного узла, диаметром не более 5 см. С учетом гистогенеза внутри этой группы выделяют медуллярную (тип А), смешанную (тип АВ) и преимущественно кортикальную (тип В1) тимому.
Тимома типа А (медуллярная) составляет 4–7% доброкачественных опухолей вилочковой железы. В зависимости от строения может быть солидной и веретеноклеточной-крупноклеточной, практически всегда имеет капсулу. Прогноз благоприятный, 15-летняя выживаемость составляет 100%.
Тимома типа АВ (кортико-медуллярная) встречается у 28–34% пациентов. Сочетает в себе очаги кортикальной и медуллярной дифференцировки. Имеет удовлетворительный прогноз; 15-летняя выживаемость – более 90%.
Тимома типа В1 (преимущественно кортикальная) встречается в 9–20% случаев. Часто имеет выраженную лимфоцитарную инфильтрацию. Более чем у половины пациентов сопровождается миастеническим синдромом. Прогноз удовлетворительный; 20-летняя выживаемость - более 90%.
Злокачественная тимома 1-го типа (20-25% случаев) представляет собой одиночный или множественные дольчатые узлы без четкой капсулы. Размер опухоли чаще не превышает 4-5 см, однако иногда встречаются новообразования больших размеров. Отличается инвазивным ростом в пределах железы. В гистологическом отношении представлена кортикальной тимомой (тип В2) и высокодифференцированной карциномой.
Тимома типа В2 (кортикальная) составляет около 20–36% тимом. Гистологические разновидности вариабельны: темноклеточная, светлоклеточная, водянисто-клеточная и др. В большинстве случаев протекает с миастенией. Прогностически менее благоприятна: 20 лет живут менее 60% больных.
Тимома типа В3 (эпителиальная) развивается у 10–14% пациентов. Часто обладает гормональной активностью. Прогноз хуже, чем при кортикальной разновидности; 20-летняя выживаемость менее 40%.
Злокачественная тимома 2-го типа (рак тимуса, тимома типа C) составляет до 5% всех наблюдений. Отличается выраженным инвазивным ростом, высокой метастатической активностью (дает метастазы в плевру, легкие, перикард, печень, кости, надпочечники). Выделяют 6 гистологических типов рака тимуса: плоскоклеточный, веретеноклеточный, светлоклеточный, лимфоэпителиальный, недифференцированный, мукоэпидермоидный.
В зависимости от удельного веса лимфоидного компонента в тимоме дифференцируют лимфоидные (более 2/3 всех клеток опухоли представлено Т-лимфоцитами), лимфоэпителиальные (Т-лимфоциты составляют от 2/3 до 1/3 клеток) и эпителиальные тимомы (Т-лимфоцитами представлено менее 1/3 всех клеток).
Основываясь на степени инвазивного роста, выделяют 4 стадии тимомы:
I стадия - инкапсулированная тимома без прорастания жировой клетчатки средостения
II стадия – прорастание элементов опухоли в медиастинальную клетчатку
III стадия - инвазия плевры, легкого, перикарда, крупных сосудов
IV стадия – наличие имплантационных, гематогенных или лимфогенных метастазов.
Клинические проявления и течение тимомы зависит от ее типа, гормональной активности, размеров. Более чем в половине случаев опухоль развивается латентно и обнаруживается во время профилактического рентгенологического исследования.
Инвазивные тимомы вызывают компрессионный медиастинальный синдром, который сопровождается болями за грудиной, сухим кашлем, одышкой. Сдавление трахеи и крупных бронхов проявляется стридором, цианозом, дыхательной недостаточностью. При синдроме компрессии верхней полой вены возникает одутловатость лица, синюшность верхней половины туловища, набухание шейных вен. Давление растущей опухоли на нервные узлы обусловливает развитие синдрома Горнера, осиплость голоса, элевацию купола диафрагмы. Сдавливание пищевода сопровождается расстройством глотания – дисфагией.
По различным данным, от 10 до 40% тимом сочетаются с миастеническим синдромом. Больные отмечают снижение мышечной силы, быструю утомляемость, слабость мимических мышц, двоение в глазах, поперхивание, нарушения голоса. В тяжелых случаях может развиться миастенический криз, требующий перехода к ИВЛ и зондовому питанию.
В поздних стадиях злокачественной тимомы появляются признаки раковой интоксикации: лихорадка, анорексия, снижение массы тела. Нередко тимоме сопутствуют различные гематологические и иммунодефицитные синдромы: апластическая анемия, тромбоцитопеническая пурпура, гипогаммаглобулинемия.
Диагностика тимомы проводится торакальными хирургами с привлечением онкологов, рентгенологов, эндокринологов, неврологов. При клиническом осмотре может выявляться расширение вен грудной клетки, выбухание грудины в проекции опухоли; увеличение шейных, надключичных, подключичных лимфоузлов; признаки компрессионного синдрома и миастении. Физикальное исследование обнаруживает расширение границ средостения, тахикардию, свистящие хрипы.
На рентгенограмме грудной клетки тимома имеет вид объемного образования неправильной формы, расположенного в переднем средостении. КТ грудной клетки значительно расширяет объем информации, полученный при первичной рентгендиагностике и в ряде случаев позволяет поставить морфологический диагноз. Уточнение локализации и взаимоотношения новообразования с соседними органами при КТ средостения позволяет в дальнейшем выполнить трансторакальную пункцию опухоли средостения, что чрезвычайно важно для гистологического подтверждения диагноза и верификации гистологического типа тимомы.
Для визуального исследования средостения и выполнения прямой биопсии проводится диагностическая медиастиноскопия (парастернальная медиастинотомия) или торакоскопия. Диагноз миастении уточняется с помощью электромиографии с введением антихолинэстеразных препаратов. Дифференциально-диагностические мероприятия позволяют исключить другие объемные процессы в средостении: загрудинный зоб, дермоидные кисты и тератомы средостения.
Лечение опухолей вилочковой железы проводится в отделениях торакальной хирургии и онкологии. Хирургический метод является основным в лечении тимомы, поскольку только тимэктомия обеспечивает удовлетворительные отдаленные результаты. При доброкачественных тимомах оперативное вмешательство заключается в удалении опухоли вместе с вилочковой железой, жировой клетчаткой и лимфатическими узлами средостения. Такой объем резекции диктуется высоким риском рецидива опухоли и миастении. Операция выполняется из срединного стернотомического доступа.
При злокачественных новообразованиях тимуса операция может дополняться резекцией легкого, перикарда, магистральных сосудов, диафрагмального нерва. Послеоперационная лучевая терапия показана при II и III стадиях тимомы. Кроме этого, облучение является ведущим методом лечения неоперабельных злокачественных тимом IV стадии. В настоящее время большее значение в лечении инвазивных тимом получает трехэтапное лечение, включающее неоадъювантную химиотерапию, резекцию опухоли и лучевую терапию.
В послеоперационном периоде у больных, перенесших тимэктомию, может случиться миастенический криз, который требует проведения интенсивной терапии, трахеостомии, ИВЛ, длительного назначения антихолинэстеразных препаратов.
Отдаленные результаты лечения доброкачественных тимом хорошие. После удаления опухоли исчезают или значительно уменьшаются симптомы миастении. У больных злокачественной тимомой, прооперированных на ранних стадиях, 5-летняя выживаемость достигает 90%, на III стадии – 60-70%. Неоперабельные формы онкологического заболевания имеют плохой прогноз с летальностью 90% в течение ближайших 5 лет.
www.krasotaimedicina.ru
Тимомы средостения Тимома представляет собой опухоль, происходящую из эпителиальных клеток мозгового или коркового слоя вилочковой железы, либо ее остатков. Она является самой распространенной опухолью переднего и верхнего средостения у взрослых. Тимомы встречаются с одинаковой частотой у лиц мужского и женского пола и составляют 30-50% всех новообразований медиастинальной локализации. По соотношению эпителиальных и лимфоидных клеток выделяют четыре подгруппы тимом: 1) преимущественно эпителиальные; 2) преимущественно лимфоидные; 3) лимфоэпителиальные; 4) веретенообразноклеточиые. Тимомы могут быть доброкачественными и злокачественными. Принято различать 3 стадии заболевания: I — тимома располагается внутри интактной капсулы железы; II — экстракапсулярная инвазия опухоли в медиастинальную клетчатку; III — инвазивный рост в окружающие органы и структуры (легкие, плевра, перикард, крупные сосуды), наличие лимфогенных и гематогенных метастазов. Гиперплазия или различные кисты вилочковой железы наблюдаются преимущественно у детей. Возможна задержка инволюции тимуса. Лимфомы, карциноиды и рак тимуса встречаются редко. Примерно у трети больных тимомой, обнаруженной случайно, клинические симптомы отсутствуют. Возможны различные системные расстройства, связанные с тимомой. Около 35% больных страдают синдромом миастении. С другой стороны, среди больных миастенией тимома выявляется лишь в 15% случаев. Возникновение миастении в связи с тимомой связывают с аутоиммунными нарушениями. При миастении наблюдается необычная слабость и утомляемость мышц глазного яблока и век, а затем и всей скелетной мускулатуры. Возникает диплопия и птоз, расстройства жевания, глотания и речи, а также дыхания и передвижения. Развивается мышечная гипотрофия. В результате введения антихолинэстеразных препаратов наступает уменьшение мышечной слабости. Кроме миастении, с тимомой могут быть связаны такие состояния, как арегенераторная анемия, гипогаммаглобулинемия, кушингоидный синдром и другие. Распространенными симптомами тимомы являются боль в груди, лихорадка, персистирующий кашель, одышка. Возможен синдром верхней полой вены и ее притоков. Диагностика тимом основывается на данных рентгенологического исследования, КТ, а также магнитно-резонансной томографии и ангиографии средостения. Далеко не всегда с помощью этих методов удается установить злокачественный характер тимомы, так как отсутствуют надежные признаки инвазивного роста. Диагноз тимомы и ее стадия часто устанавливаются хирургом и морфологом только во время операции. Методом выбора в лечении тимом является тимэкгомия без предварительной предоперационной и интраоперационной биопсии в связи с опасностью диссеминации клеток злокачественной опухоли но ходу раневого канала. Операция должна быть выполнена из срединного стернотомического доступа, позволяющего оценить распространенность опухоли, причем удалить не только опухоль, но и всю железу, так как очаги тимомы могут быть вне основной опухоли в макроскопически неизмененной ткани органа. В случае миастении необходимо быть уверенным, что вся железа удалена. При инвазии плевры и перикарда проводится их иссечение в пределах здоровых тканей. При необходимости допустима резекция одного из диафрагмальных нервов. При инвазии легкого выполняется его краевая резекция. Поражение опухолью верхней полой вены и ее притоков не считается противопоказанием к операции. При этом производится боковая или полная резекция сосудов с ушиванием сосудистой стенки или замещением образовавшегося дефекта трансплантатом. При невозможности удаления всей тимомы в связи с выраженной ее инвазией, оправдана субтотальная резекция, так как уменьшение массы опухоли позволяет более эффективно проводить лучевую терапию. При очень больших тимомах или обструкции верхней полой вены, после морфологического подтверждения диагноза, допустима предоперационная лучевая терапия с вмешательством через 2-3 нед. При I стадии заболевания послеоперационная лучевая терапия не показана, при II и III стадиях она является обязательной. Во время операции и на основании гистологического исследования не всегда удается точно установить злокачественность тимомы и степень ее инвазивности. Иногда тимомы, трактовавшиеся как доброкачественные, в дальнейшем рецидивируют, оказываются злокачественными и метастазируют. После удаления тимомы на I или II стадии пятилетняя выживаемость составляет более 70%. Выживаемость больных III стадии тимомы приблизительно 20% в течение 10 лет. После удаления тимомы требуется ежегодный клинический и рентгенологический контроль не менее 10 лет. Эмбриональные опухоли средостения В средостении развиваются различные типы эмбриональных опухолей: доброкачественная тератома, первичная семинома (дисгерминома) и несеминоматозные опухоли (тератокарцинома, эмбриональная карцинома, хорионкарцинома и др.). Эти опухоли относятся к гермипативноклеточным новообразованиям. Доброкачественная тератома (от греч. teras, terato — чудо, уродство) происходит из трех зародышевых слоев — эктодермы, мезодермы и энтодермы. Однако опухоль может состоять из тканей двух или даже одного зародышевых элементов. В тератоме из эктодермы формируются элементы кожи, ее придатков и образуются кисты, выстланные сквамозным эпителием; из мезодермы — опухоли, содержащие костные, мышечные и хрящевые элементы; из энтодермы — тератома, содержащая элементы ткани желудочно-кишечного тракта и органов дыхания. Тератома может представлять солидное или кистозное образование, в котором содержатся салоподобная или тягучая бурого цвета жидкость, волосы, зубы. Они могут достигать очень больших размеров, до 30 см и более в диаметре с массой до 2 кг. Их содержимое может прорываться в плевральную полость, перикард, аорту, верхнюю полую вену и дыхательные пути, а также нагнаиваться. Иногда возникает малигнизация тератом средостения. Дисэмбриональные образования, состоящие из элементов кожи и ее придатков, включающих секретирующие сальные и потовые железы, обычно представляют собой кисту с плотной оболочкой, содержащую замаскообразный секрет сальных желез и нередко волосы (дермоидная киста). Тератомы обычно диагностируются в зрелом и редко в детском возрасте, случайно или при появлении симптомов, вследствие местного роста и компрессии органов средостения. Боль в груди и спине, одышка и кашель являются частыми симптомами. Боль может симулировать стенокардию. Нередко развивается синдром ВПВ. Возможны асцит, отеки нижних конечностей, гепатомегалия. Тератома выявляется посредством рентгенологического исследования, КТ и МРТ в виде ограниченного округлой формы образования, в котором примерно в 26% случаев определяются кальцификация стенки, зубы и кости. Чем больше опухоль, тем более вероятна ее малигнизация. Дифференциальный диагноз включает аневризму дуги аорты, тимому, внутригрудной зоб, бронхогенную кисту, лимфому и липому. Наряду с доброкачественной тератомой возможно развитие злокачественной опухоли — тератокарциомы. Оперативное лечение должно заключаться в радикальном удалении тератомы, так как опухоль может оказаться злокачественной, а также вызвать ряд опасных осложнений. Операция обычно выполняется из продольного стернотомического или из торакотомического доступа. В ряде случаев вовлечение витальных структур вынуждает ограничиться неполным удалением опухоли. Видеоторакоскопическая техника мало применима для удалении тератом, так как далеко не всегда позволяет обеспечить радикализм вмешательства. К несеминоматозным опухолям средостения относятся тератокарцинома, (эмбриональная карцинома с тератомой, встречаются в 90% случаев у мужчин), эмбриональная карцинома, хориокарцинома и др. Их гистологическое строение подобно тестикулярным опухолям. Тератокарцинома является самым распространенным типом этих новообразований, характеризуется быстрым ростом и образованием большой опухоли в переднем средостении. Ведущим симптомом является боль в груди, возможны лихорадка и потеря массы тела. На рентгенограммах и компьютерных томограммах грудной клетки определяется больших размеров негомогенная опухоль с множественными очагами некрозов и кровоизлияний, инвазия и компрессия окружающих структур. Необходимо выполнение КТ живота. При определении сывороточных онкомаркеров (афетопротеин, человеческий хорионический агонадотропин), а также лактатдегидрогеназы обнаруживается повышение уровня одного или двух онкомаркеров и лактатдегидрогеназы. Упоминаемые маркеры должны в принципе определяться при наличии любой опухоли в переднем средостении, особенно у мужчин молодого возраста. При установлении диагноза обязательно гистологическое исследование биопсийного материала, полученного путем пункции или парастернальной медиастинотомии. После установления диагноза вначале проводится химиотерапия. При нормальных показателях сывороточных онкомаркеров и исчезновении опухоли необходимо наблюдение. При сохранении опухоли и нормальном уровне опухолевых маркеров показано радикальное вмешательство. Первичная семинома средостения Первичная медиастиналъная семинома (дисгерминома) является злокачественной экстрагонадной опухолью, по гистологическому строению идентичной тестикулярной семиноме. Встречается почти исключительно у мужчин на II—IV декаде жизни. Следовательно, при подозрении на семиному средостения всегда нужно исключить метастатическую тестикулярную семиному. Первичная семинома средостения, значительная по объему опухоль, имеет тенденцию инвазировать окружающие структуры, может метастазировать в кости, легкие, печень, селезенку, кожу, спинной и головной мозг, щитовидную железу, миндалины. Самыми распространенными симптомами являются боль в груди, одышка, кашель. Возможны другие симптомы, обусловленные развитием метастазов. Может быть повышение уровня сывороточных онкомаркеров, но решающее значение в установлении диагноза имеет гистологическое исследование биопсийного материала, полученного с помощью хирургического вмешательства. Из-за значительного размера опухоли ее обнаружение возможно при обычном рентгенологическом исследовании. Уточняющее значение имеет КТ, которая лучше позволяет определить опухоль, ее размеры, инвазию в окружающие структуры, увеличение лимфоузлов и метастазы в легких. КТ полезна также и для точного определения локализации опухоли при проведении лучевой терапии и контроля ее эффективности. КТ ниже диафрагмы дает возможность обнаружить поражение забрюшин-ных парааортальных лимфоузлов. При выявлении последних можно считать, что медиастинальная опухоль является метастазом тестикулярной семиномы. В этом случае обязательно должно быть выполнено УЗИ яичек и, если подозревается семинома яичка, проводится пункционная биопсия или удаление последнего. При подозрении па метастатическое поражение костей осуществляется радионуклидное исследование костей и КТ головы. Хирургические методы включают полное или частичное удаление с уменьшением массы медиастинальной опухоли и только субоперационную открытую биопсию. У большинства больных из-за местной инвазии полное удаление опухоли невозможно. После полной или частичной резекции опухоли проводится лучевое лечение и химиотерапия, так как медиастинальная семинома и ее метастазы, подобно тестикулярной, чувствительны к этому виду лечения. Эндокринные опухоли средостения К ним относятся загрудинный зоб, аденома эктопированной околощитовидной железы и эктопическая феохромоцитома. Наиболее часто встречается загрудинный, реже внутригрудной, зоб. Зоб представляет собой диффузное или ограниченное увеличение щитовидной железы, возникающее в результате образования в ней доброкачественной или злокачественной опухоли из нормальной ткани железы или с предшествующим нодулярным ее поражением. Загрудинным зобом считается такой, который распространяется в средостение ниже рукоятки грудины. Формированию загрудинного зоба способствуют отрицательное внутригрудное давление и компрессия железы передними мышцами шеи. Он встречается приблизительно в 1-15% всех оперированных зобов. Его верхний полюс иногда удается прощупать со стороны яремной вырезки, или он недоступен пальпации. Внутри грудной зоб развивается из эктопированной или абберантной щитовидной железы, располагающейся в переднем средостении, редко в других его отделах. Многие загрудинные зобы выявляются совершенно случайно при рентгенологическом исследовании по другим показаниям, при скрининге на туберкулез, при хирургических операциях по поводу зоба шейной локализации и даже на сердце. Клинические проявления при больших загрудинных зобах возникают в связи с компрессией и нарушением проходимости трахеи, пищевода и верхней полой вены. Наблюдается одышка, кашель, дисфагия, венозный застой в области головы и шеи, расширение поверхностных вен шеи и передней грудной стенки. Может возникать дыхательная недостаточность в связи со сдавлением трахеи на уровне верхней апертуры грудной клетки, особенно, если происходит кровоизлияние в зоб. Дыхательная недостаточность может развиться при сдавлеиии зобом диафрагмальных нервов, ведущем к параличу основной дыхательной мышцы. Реже наступает осиплость голоса, обусловленная компрессией возвратного гортанного нерва. Рак загрудинно расположенной части щитовидной железы также вызывает компрессию трахеи, но значительно быстрее прогрессирующую. Опухоль может проявляться шейными или отдаленными метастазами. Симптомы тиреотоксикоза при загрудинном зобе отмечаются редко. Многие загрудинные зобы могут быть выявлены с помощью обычной рентгенографии грудной клетки, однако стандартом точного определения загрудинного зоба является КТ шеи и передневерхнего средостения. МРТ обладает не меньшей точностью, как и КТ. Оба метода дают возможность определить распространенность зоба, степень вовлечения и компрессии прилежащих структур и исключить аневризму дуги аорты и ее ветвей. УЗИ и радионуклидное сканирование также следует выполнить, хотя они менее информативны. Необходима оценка функции щитовидной железы с помощью определения уровня в крови тиреоидных гормонов и радиологических методик. Тонкоигольная аспирационная биопсия не рекомендуется из-за технических трудностей и риска осложнений. Показаны ларинготрахеоскопия с целью исключения возможного скрытого паралича голосовых связок и оценки состояния трахеи. Производится рентгенологическое и эндоскопическое исследование пищевода. Единственным эффективным методом лечения загрудинного зоба является его удаление оперативным путем, независимо от отсутствия или наличия симптомов, так как примерно в 20% случаев в нем обнаруживается злокачественная опухоль. Кроме того, возможно дальнейшее увеличение зоба, а также уже упоминавшаяся внезапная компрессия трахеи от кровоизлияния в ткань зоба. При тиреотоксикозе проводится лечение антитиреоидными препаратами и по достижении эутиреоидного состояния зоб удаляется. Из шейного или срединного стернотомического доступа производится, как правило, тотальная тиреоидэктомия для предупреждения рецидива зоба. При раке загрудинно расположенной щитовидной железы требуется полное ее удаление с последующим проведением лучевой терапии. Медиастиналъные паратиреоидные опухоли развиваются из эктопированных околощитовидных желез или в результате их миграции в средостение по мере роста. При этом аденомы верхних околощитовидных желез находят в верхнезаднем, а нижних — в верхнепереднем отделе средостения или в среднем — в области дуги аорты. Медиастинальные аденомы проявляются симптомами первичного гиперпаратиреоза. Так как большинство опухолей имеет размеры не более 1-2 см в диаметре, обнаружить их с помощью рентгенографии и КТ не всегда удается. Единственным методом диагностики этого заболевания является определение повышенного уровня кальция и паратиреоидного гормона в сыворотке крови. Топическая диагностика показана всем больным и, прежде всего, больным с ранее неудачно выполненной эксплорацией шеи. Она включает КТ и МРТ средостения, УЗИ, сканирование с Тс99"1 и селективный забор крови из вен шеи и средостения для определения уровня паратиреоидного гормона. Медиастинальные паращитовидные опухоли целесообразно удалять из срединного стернотомического доступа, ввиду лучшей экспозиции и возможных технических трудностей, связанных с ранее перенесенной операцией. Медиастинальные экстраадреналовые феохромоцитомы являются хромаффин-позитивными (легко окрашиваются солями хрома) функционирующими параганглиомами, секретирующими катехоламины. Большинство этих опухолей возникает около симпатического ганглия, поэтому самой частой их локализацией является заднее средостение в зоне паравертебральной борозды, образованной телами позвонков и ребрами. Однако могут быть и другие локализации феохромоцитомы, например, интраперикардиальная. Медиастинальные феохромоцитомы наблюдаются в 1% случаев всех феохромоцитом. В 10% случаев феохромоцитома представляет собой злокачественную опухоль, дает местную инвазию и метастазы. Часто невозможно предвидеть клиническое течение даже на основании гистологического исследования первичной опухоли, которая вначале казалась доброкачественной. До 30% феохромоцитом протекают без клинических проявлений и вообще не диагностируются. Самыми распространенными симптомами являются головная боль, пароксизмальная или постоянная артериальная гипертензия, сердцебиение, повышенная потливость. Медиастинальная феохромоцитома диагностируется, когда имеются соответствующие клинические проявления и лабораторные данные, а в надпочечниках опухоль не обнаруживается или же случайно выявляется в заднем средостении. Диагноз феохромоцитомы подтверждается наличием повышенного уровня катехоламинов в моче и сыворотке крови, включая адреналин, норадреналин, допамин и др. Локализация опухоли обычно устанавливается с помощью КТ, однако МРТ и особенно сканирование метаиодбензи лгу анидом, содержащим J131, высоко специфичны в диагностике феохромоцитом. Единственным видом лечения является удаление феохромоцитомы оперативным путем из бокового торакотомического или, в случае интраперикардиалыгой локализации, продольного стернотомического доступа. Кисты средостения Первичные кисты средостения являются врожденными и включают: параперикардиальные, бронхогенные, энтерогенные касты, кисты тимуса и кисты неясного генеза. Параперикардиальные кисты возникают из целома. Параперикардиалъная целомическая киста локализуется чаще в правом (реже в левом) сердечно-диафрагмальном углу, хотя может распространяться в верхний отдел средостения. Редко она сообщается с полостью перикарда, и в таких случаях ее иногда определяют как дивертикул перикарда. Стенки кисты состоят из фиброзной соединительной ткани, выстланной изнутри одним слоем мезотелиальных клеток. В ее полости содержится бесцветная прозрачная жидкость. Целомические кисты никогда не малигнизируются и не нагнаиваются. Лишь при больших размерах они могут сдавливать сердце и вызывать аритмии и боли. Бронхогенные и энтерогенные развиваются из вентрального и дорзального отделов первичной передней кишки соответственно. Неудивительно поэтому, что бронхогенные и энтерогенные кисты тесно связаны между собой. Бронхогенные кисты располагаются позади трахеи и крупных бронхов. Возможна их тесная связь с пищеводом. Стенки кисты могут содержать слизистые железы, гиалиновый хрящ и гладкие мышцы, а изнутри покрыты цилиарным цилиндрическим эпителием. В результате сдавления крупной кистой трахеи и пищевода возникает нарушение их проходимости, что может проявляться сухим кашлем, одышкой и стридорозным дыханием, а также дисфагией. Энтерогенные кисты локализуются в заднем отделе средостения, тесно примыкают к пищеводу и даже внедряются в его стенку. Изнутри стенки кисты могут быть выстланы эпителием пищеводного, желудочного или кишечного типа. Клетки слизистой желудка могут продуцировать соляную кислоту, что иногда приводит к изъязвлению, перфорации и кровотечению. Бронхогенные и энтерогенные кисты могут нагнаиваться, развитие рака в их стенке наблюдается редко. Диагноз кист средостения устанавливается по данным рентгенологического исследования, КТ и МРТ. При этом целомическая киста представляет полуокруглой формы образование, прилежащее чаще справа к сердцу, диафрагме и грудине. Бронхогенная и энтерогенная кисты имеют округлую или овоидную формы. Перикардиальпые целомические кисты следует дифференцировать с загрудинной торакоабдоминальной липомой и диафрагмальной ретро- или парастернальной грыжей. Бронхогенные и эптерогенные кисты необходимо отличать от паразитарных эхинококковых кист, а при их нагноении — от абсцесса средостения. Медиастинальные кисты должны быть удалены хирургическим путем с диагностической целью, а также в связи с их увеличением, возможной малигнизацией и другими осложнениями. Исключение могут составлять небольшие и не склонные к росту целомические кисты, протекающие бессимптомно. При удалении небольших и средних по размеру неосложненных кист средостения используются торакоскопические методы.
Литература 1. Болезни органов дыхания: Руководство для врачей /Под ред. Н.Р. Палеева. - М., 1989. 2. Лукомский Г.И., Шулутко М.Л., Виннер М.Г., Овчинников А.А. Бронхопульмонэктомия. -- М.: Медицина, 2003. 3. Розенштраух Л.С, Рыбакова Н.И., Виннер М.Г. Рентгенодиагностика заболеваний органов дыхания. -- М.: Медицина, 2007. 4. Руководство по легочной хирургии. -- Л.: Медицина, 1989.
www.coolreferat.com
 (Назад)
(Назад) (Cкачать работу)
(Cкачать работу)
Функция "чтения" служит для ознакомления с работой. Разметка, таблицы и картинки документа могут отображаться неверно или не в полном объёме!
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ РЕФЕРАТ НА ТЕМУ:
Тимомы, эмбриональные и эндокринные опухоли средостения. Кисты средостения МИНСК, 2009
Тимомы средостения Тимома представляет собой опухоль, происходящую из эпителиальных клеток мозгового или коркового слоя вилочковой железы, либо ее остатков. Она является самой распространенной опухолью переднего и верхнего средостения у взрослых. Тимомы встречаются с одинаковой частотой у лиц мужского и женского пола и составляют 30-50% всех новообразований медиастинальной локализации. По соотношению эпителиальных и лимфоидных клеток выделяют четыре подгруппы тимом: 1) преимущественно эпителиальные; 2) преимущественно лимфоидные; 3) лимфоэпителиальные; 4) веретенообразноклеточиые. Тимомы могут быть доброкачественными и злокачественными. Принято различать 3 стадии заболевания: I — тимома располагается внутри интактной капсулы железы; II — экстракапсулярная инвазия опухоли в медиастинальную клетчатку; III — инвазивный рост в окружающие органы и структуры (легкие, плевра, перикард, крупные сосуды), наличие лимфогенных и гематогенных метастазов.
Гиперплазия или различные кисты вилочковой железы наблюдаются преимущественно у детей. Возможна задержка инволюции тимуса. Лимфомы, карциноиды и рак тимуса встречаются редко.
Примерно у трети больных тимомой, обнаруженной случайно, клинические симптомы отсутствуют. Возможны различные системные расстройства, связанные с тимомой. Около 35% больных страдают синдромом миастении. С другой стороны, среди больных миастенией тимома выявляется лишь в 15% случаев. Возникновение миастении в связи с тимомой связывают с аутоиммунными нарушениями. При миастении наблюдается необычная слабость и утомляемость мышц глазного яблока и век, а затем и всей скелетной мускулатуры. Возникает диплопия и птоз, расстройства жевания, глотания и речи, а также дыхания и передвижения. Развивается мышечная гипотрофия. В результате введения антихолинэстеразных препаратов наступает уменьшение мышечной слабости. Кроме миастении, с тимомой могут быть связаны такие состояния, как арегенераторная анемия, гипогаммаглобулинемия, кушингоидный синдром и другие. Распространенными симптомами тимомы являются боль в груди, лихорадка, персистирующий кашель, одышка. Возможен синдром верхней полой вены и ее притоков.
Диагностика тимом основывается на данных рентгенологического исследования, КТ, а также магнитно-резонансной томографии и ангиографии средостения. Далеко не всегда с помощью этих методов удается установить злокачественный характер тимомы, так как отсутствуют надежные признаки инвазивного роста. Диагноз тимомы и ее стадия часто устанавливаются хирургом и морфологом только во время операции.
Методом выбора в лечении тимом является тимэкгомия без предварительной предоперационной и интраоперационной биопсии в связи с опасностью диссеминации клеток злокачественной опухоли но ходу раневого канала. Операция должна быть выполнена из срединного стернотомического доступа, позволяющего оценить распространенность опухоли, причем удалить не только опухоль, но и всю железу, так как очаги тимомы могут быть вне основной опухоли в макроскопически неизмененной ткани органа. В случае миастении необходимо быть уверенным, что вся железа удалена. При инвазии плевры и перикарда проводится их иссечение в пределах здоровых тканей. При необходимости допустима резекция одного из диафрагмальных нервов. При инвазии легкого выполняется его краевая резекция. Поражение опухолью верхней полой вены и ее притоков не считается противопоказанием к операции. При этом производится боковая или полная резекция сосудов с ушиванием сосудистой стенки или замещением образовавшегося дефекта трансплантатом. При невозможности удаления всей тимомы в связи с выраженной ее инвазией, оправдана субтотальная резекция, так как уменьшение массы опухоли позволяет более эффективно проводить лучевую терапию. При очень больших тимомах или обструкции верхней полой вены, после морфологического подтверждения диагноза, допустима предоперационная лучевая терапия с вмешательством через 2-3 нед. При I стадии заболевания послеоперационная лучевая терапия не показана, при II и III стадиях она является обязательной.
Во время операции и на основании гистологического исследования не всегда удается точно установить злокачественность тимомы и степень ее инвазивности. Иногда тимомы, трактовавшиеся как доброкачественные, в дальнейшем рецидивируют, оказываются злокачественными и метастазируют. После удаления тимомы на I или II стадии пятилетняя выживаемость составляет более 70%. Выживаемость больных III стадии тимомы приблизительно 20% в течение 10 лет.
После удаления тимомы требуется ежегодный клинический и рентгенологический контроль не менее 10 лет. Эмбриональные опухоли средостения В средостении развиваются различные типы эмбриональных опухолей: доброкачественная тератома, первичная семинома (дисгерминома) и несеминоматозные опухоли (тератокарцинома, эмбриональная карцинома, хорионкарцинома и др.). Эти опухоли относятся к гермипативноклеточным новообразованиям.
Доброкачественная тератома (от греч. teras, terato — чудо, уродство) происходит из трех зародышевых слоев — эктодермы, мезодермы и энтодермы. Однако опухоль может состоять из тканей двух или даже одного зародышевых элементов. В тератоме из эктодермы формируются элементы кожи, ее придатков и образуются кисты, выстланные сквамозным эпителием; из мезодермы — опухоли, содержащие костные, мышечные и хрящевые элементы; из энтодермы — тератома, содержащая элементы ткани желудочно-кишечного тракта и органов дыхания.
Тератома может представлять солидное или кистозное образование, в котором содержатся салоподобная или тягучая бурого цвета жидкость, волосы, зубы. Они могут достигать очень больших размеров, до 30 см и более в диаметре с массой до 2 кг. Их содержимое может прорываться в плевральную полость, перикард, аорту, верхнюю полую вену и дыхательные пути, а также нагнаиваться. Иногда возникает малигнизация тератом средостения.
Дисэмбриональные образования, состоящие из элементов кожи и ее придатков, включающих секретирующие сальные и потовые железы, обычно представляют собой кисту с плотной оболочкой, содержащую замаскообразный секрет сальных желез и нередко волосы (дермоидная киста).
Тератомы обычно диагностируются в зрелом и редко в детском возрасте, случайно или при появлении симптомов, вследствие местного роста и компрессии органов средостения. Боль в груди и спине, одышка и кашель являются частыми симптомами. Боль может симулировать стенокардию. Нередко развивается синдром ВПВ. Возможны асцит, отеки нижних конечностей, гепатомегалия.
Тератома выявляется посредством рентгенологического исследования, КТ и МРТ в виде ограниченного округлой формы образования, в котором примерно в 26% случаев определяются кальцификация стенки, зубы и кости. Чем больше опухоль, тем более вероятна ее малигнизация. Дифференциальный диагноз включает аневризму дуги аорты, тимому, внутригрудной зоб, бронхогенную кисту, лимфому и липому. Наряду с доброкачественной тератомой возможно развитие злокачественной опухоли — тератокарциомы.
Оперативное лечение должно заключаться в радикальном удалении тератомы, так как опухоль может оказаться злокачественной, а также вызвать ряд опасных осложнений. Операция обычно выполняется из продольного стернотомического или из торакотомического доступа. В ряде случаев вовлечение витальных структур вынуждает ограничиться неполным удалением опухоли. Видеоторакоскопическая техника мало применима для удалении тератом, так как далеко не всегда позволяет обеспечить радикализм вмешательства.
К несеминоматозным опухолям средостения относятся тератокарцинома, (эмбриональная карцинома с тератомой, встречаются в 90% случаев у мужчин), эмбриональная карцинома, хориокарцинома и др. Их гистологическое строение подобно тестикулярным опухолям.
Тератокарцинома является самым распространенным типом этих новообразований, характеризуется быстрым ростом и образованием большой опухоли в переднем средостении. Ведущим симптомом является боль в груди, возможны лихорадка и
referat.co

Новообразования, исходящие из эпителиальных компонентов вилочковой железы, именуют тимомой. Это гетерогенная группа органоспецифических опухолей, которые могут быть как доброкачественными, так и злокачественными.
На долю тимом приходится примерно пятая часть всех новообразований переднего средостения. Обычно эти опухоли доброкачественны, но до трети их имеют признаки злокачественности. Особенностью доброкачественных тимом может считаться их способность рецидивировать, расти инвазивно с внедрением в рядом расположенные органы, а также метастазировать. Эти признаки отличают злокачественные опухоли, но очень редко могут быть свойственны и доброкачественным процессам.
Заболевают тимомами обычно люди зрелого и пожилого возраста, пик заболеваемости приходится на 4-6 десятилетие жизни. Больше подвержены патологии лица с миастенией. Среди пациентов приблизительно одинаковое число мужчин и женщин, детей – не более 8%. Злокачественные разновидности опухоли чаще поражают мужчин 20-50 лет.
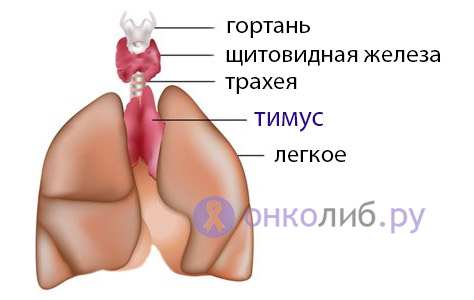 Тимус – это железа, расположенная в области переднего средостения, состоящая из двух долей и вырабатывающая гормоны внутренней секреции (тимулин, тимопоэтин). Кроме этого, железа играет иммунную роль, так как в ней образуются и созревают Т-лимфоциты.
Тимус – это железа, расположенная в области переднего средостения, состоящая из двух долей и вырабатывающая гормоны внутренней секреции (тимулин, тимопоэтин). Кроме этого, железа играет иммунную роль, так как в ней образуются и созревают Т-лимфоциты.
У детей тимус играет важную координирующую роль между эндокринной и иммунной системами, а ко взрослому возрасту значение тимуса для организма ослабевает, он атрофируется и замещается жировой тканью. У пожилых людей тимус представлен жировой тканью и единичными островками железы.
Тимома средостения представляет большую опасность ввиду врастания и компрессии соседних органов, поэтому своевременное удаление опухоли – первостепенная задача в лечении.
Тимома располагается в переднем средостении, за грудиной, внешне напоминает плотный бугристый узел, в котором могут обнаруживаться кисты, кровоизлияния, очаги некроза. Злокачественная тимома очень быстро увеличивается в размерах и может занять все переднее медиастинальное пространство. При выходе за пределы капсулы вилочковой железы она внедряется в соседние структуры, разрушая и сдавливая их, начинает метастазировать в лимфоузлы грудной клетки и отдаленные органы.
Доброкачественная опухоль тимуса растет медленно, не доставляет никаких неудобств до достижения таких размеров, когда становится возможным сдавление органов грудной клетки. Доброкачественная тимома может озлокачествиться, и тогда ее рост заметно ускорится с быстрым нарастанием симптоматики.
Причины тимомы вилочковой железы точно неизвестны, но предполагается роль инфекций, повреждений переднего средостения, нарушений иммунитета, облучения. В большом числе случаев тимомы сочетаются с аутоиммунными заболеваниями, эндокринной патологией (токсический зоб, поражение надпочечников) и нарушениями иммунной системы, особенно часто – с миастенией.
Источником роста тимомы могут стать эпителиальные элементы органа, а также лимфоидная ткань. В зависимости от гистологических особенностей и степени дифференцировки выделяют типы опухолей вилочковой железы:
Внутри каждой из них выделяют несколько вариантов в зависимости от клеточного состава (кортикальная, медуллярная, лимфоэпителиальная, плоскоклеточная и др.).
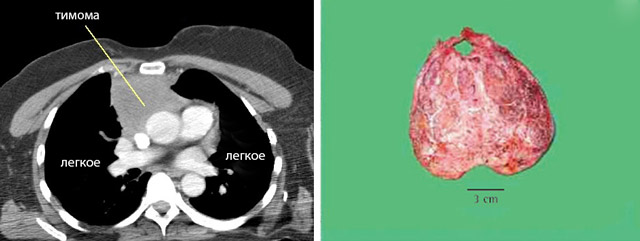
Доброкачественная тимома обычно не превышает в размерах 5 см, окружена капсулой, растет медленно и бессимптомно, отличается благоприятным прогнозом – более 90% пациентов живут 15 и более лет.
Злокачественная тимома может иметь разный характер течения. В одном случае (1 тип) она относительно благоприятна, не больше 4-5 см, растет в пределах тимуса, но клетки ее несут признаки атипии, могут вырабатывать избыток гормонов, провоцировать миастению.
Карцинома тимуса 2-го типа протекает неблагоприятно. Она интенсивно растет, повреждая органы средостения, рано метастазирует в серозные оболочки грудной клетки, лимфоузлы и внутренние органы. Прогноз при этой форме опухоли наиболее неблагоприятен.
Тимома переднего средостения протекает в несколько стадий:
Первые две стадии относительно благоприятны, лечение их эффективно, на третьей стадии прогноз сомнителен, опухоль может быть неудалимой, а четвертая стадия – самая опасная, когда лечение ограничивается паллиативными мерами.
Клинические признаки тимомы очень вариабельны, их можно «уложить» в три основные группы:
Небольшие тимомы вилочковой железы протекают скрыто, больной не подозревает об их наличии, а выявляются они случайно, при очередном профосмотре или рентгенологическом обследовании грудной клетки по поводу другой патологии. Этот период заболевания называют бессимптомным, он может длиться неопределенно долго в зависимости от строения неоплазии. Злокачественные тимомы активно увеличиваются, и бессимптомная стадия быстро переходит в период выраженных клинических проявлений.
По мере увеличения объема новообразования, появляются симптомы повреждения других органов. Возникает одышка, чувство инородного тела и боли в нижней части шеи и груди. У детей трахея узкая, поэтому ее сдавление провоцирует выраженные дыхательные расстройства. Сужение просвета пищевода опухолью вызывает нарушение глотания.
Характерным признаком крупной тимомы является синдром верхней половой вены, связанный с компрессией этого сосуда, вследствие чего затрудняется отток венозной крови от тканей головы и верхней части туловища. Он проявляется отечностью, одутловатостью тканей лица, увеличением и полнокровием шейных вен, цианозом кожи, болями в груди, одышкой, возникает шум и ощущение тяжести в голове.
Сдавление нервных стволов приводит к боли на стороне опухолевого роста, которая может отдавать в руку, шею, лопатку, имитируя клинику стенокардии при левосторонней локализации. Прорастание симпатического сплетения провоцирует расстройство терморегуляции и потоотделения, синдром Горнера – птоз (опущение века), сужение зрачка, западение глаза со стороны роста опухоли.
При вовлечении возвратного гортанного нерва нарушается голос, он становится осиплым и может совсем пропасть. Поражение спинномозговых корешков чревато расстройством чувствительности и двигательной активности ниже места сдавления.
Характерным признаком именно опухолей вилочковой железы считается миастения, то есть слабость мышц туловища, диафрагмы, дыхательной мускулатуры. Это связано с продукцией в тимусе антител, блокирующих рецепторы к ацетилхолину на нервных окончаниях. Процесс носит аутоиммунный характер, поэтому особенно подвержены миастении больные тимомой, у которых уже диагностирована системная красная волчанка, склеродермия и другая аутоиммунная патология.
Миастения проявляется слабостью мышц. Сначала больные ощущают утомляемость скелетной мускулатуры при ходьбе, затем ослабевают мимические мышцы, появляется поперхивание, а самым тяжелым проявлением этого синдрома считается невозможность дыхательных движений при миастеническом кризе, что требует незамедлительной искусственной вентиляции легких и реанимационных мероприятий, иначе больной погибнет.
На фоне местных признаков опухолевого роста при злокачественных тимомах нарастают явления общей интоксикации, больной теряет вес, присоединяется лихорадка, потливость, пропадает аппетит. Возможны боли в суставах, их припухлость, отеки мягких тканей, аритмии.
Симптомы интоксикации прогрессируют с началом метастазирования. Клетки карциномы распространяются по плевре, перикарду, диафрагме, обнаруживаются в лимфоузлах грудной клетки. При появлении болезненности в костях есть основания подозревать появление костных метастазов.
При подозрении на опухоль тимуса больному необходима консультация онколога, эндокринолога, хирурга. Его подробно опрашивают о симптомах, выслушивают сердце, границы которого могут быть расширены, в легких выявляются свистящие хрипы.
Общий и биохимический анализы крови не показывают специфических изменений, но возможен лейкоцитоз и ускорение СОЭ либо признаки иммунодефицита.
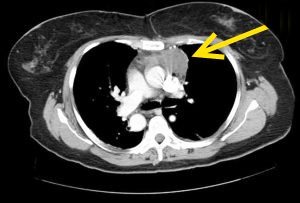
тимома на рентгеновском снимке
Диагноз новообразования вилочковой железы подтверждается рядом исследований, главное место среди которых принадлежит рентгенологическим. Определить расположение, размер тимомы, ее соотношение с окружающими структурами помогает КТ, рентгеноскопия, обзорный снимок грудной клетки.
КТ- один из наиболее информативных методов обследования, после которого возможна постановка правильного диагноза и проведение пункции медиастинального образования. При поражении лимфатических узлов показана биопсия, при мышечной слабости проводят электромиографию.
Основным способом лечения тимом является хирургическая операция. Она направлена на иссечение самой неоплазии и устранение компрессии структур средостения. Важно, чтобы операция была проведена как можно раньше, поскольку промедление увеличивает вероятность врастания новообразования в окружающие ткани, что делает более сложным процесс иссечения опухоли и неблагоприятно сказывается на функции окружающих органов, сосудов и нервных сплетений.
Хирургическому удалению подлежит неоплазия, вся вилочковая железа с капсулой и клетчатка средостения. Операция должна быть максимально радикальной, чтобы по возможности исключить рецидивирование заболевания.
 Доступ к опухоли осуществляют, рассекая грудину продольно, что позволяет наиболее полно осмотреть переднее средостение и характер поражения его тканей. Если при гистологическом анализе установлен доброкачественный характер тимомы, то операция ограничивается иссечением опухоли с вилочковой железой, клетчатки и лимфатического аппарата.
Доступ к опухоли осуществляют, рассекая грудину продольно, что позволяет наиболее полно осмотреть переднее средостение и характер поражения его тканей. Если при гистологическом анализе установлен доброкачественный характер тимомы, то операция ограничивается иссечением опухоли с вилочковой железой, клетчатки и лимфатического аппарата.
При злокачественных тимомах операция бывает довольно обширной. При прорастании в соседние органы может потребоваться резекция участка легкого, сердечной сумки, диафрагмы, крупных сосудистых и нервных стволов. После операции пациент направляется в онкологический стационар, если первичное лечение опухоли осуществлялось в обычном хирургическом отделении.
Консервативное лечение тимом включает химиотерапию и облучение. Облучение показано на II-III стадиях опухоли после операции, а также при четвертой стадии в качестве основного способа воздействия. Запущенные формы заболевания не могут быть подвергнуты удалению ввиду высокого риска для окружающих органов, а также невозможности радикального иссечения, поэтому облучение – единственная возможность хотя бы частично уменьшить опухоль и ее давление на нервы, сосуды, сердце.
лучевая терапия
Пожилым пациентам с сопутствующей тяжелой патологией проводить операцию довольно рискованно, поэтому им обычно назначается лучевое лечение. Если состояние стабилизируется и технически станет возможным удалить тимому, то хирурги это сделают. В противном случае опухоль признается нерезектабельной, и в операции пациенту приходится отказывать.
Химиотерапия как самостоятельный метод не нашла широкого применения при тимомах ввиду низкой чувствительности опухоли к лекарственным препаратам. Она может быть проведена в предоперационном периоде (неоадъювантная химиотерапия) для уменьшения объема новообразования и облегчения его удаления. Эффективность цитостатиков повышается при их совместном применении с облучением.
Инвазивные тимомы в настоящее время лечат в три этапа. Сначала назначаются цитостатики, затем опухоль удаляется, а в послеоперационном периоде для уничтожения оставшихся раковых клеток и профилактики рецидива показано облучение.
Поскольку операция по удалению тимомы сложна технически, предполагает риск травмирования соседних структур, то осложнения весьма вероятны, а послеоперационный период протекает не всегда гладко. Среди последствий удаления тимуса наиболее частым считают миастенический криз. Нарушение сократимости мышц тела, дыхательной мускулатуры может представлять угрозу для жизни и требует медикаментозного лечения, искусственной вентиляции легких, интенсивной терапии, дезинтоксикационных мероприятий, направленных на удаление избытка антител.
 Медикаментозная коррекция нарушений проведения импульсов по нервам состоит в применении антихолинэстеразных препаратов – прозерин, галантамин.
Медикаментозная коррекция нарушений проведения импульсов по нервам состоит в применении антихолинэстеразных препаратов – прозерин, галантамин.
При небольших тимомах, не выходящих за пределы капсулы железы, возможны малоинвазивные эндоскопические операции, которые сочетаются с химиотерапией. Положительный эффект оказывает фотодинамическая терапия, но этот метод лечения пока находится в стадии разработки.
Прогноз при тимомах зависит от стадии, на которой опухоль была диагностирована, ее разновидности, общего состояния больного, возможности применить все доступные методы лечения. Доброкачественные новообразования вилочковой железы дают обычно стойкое излечение, симптомы миастении могут исчезнуть полностью или значительно уменьшиться.
При злокачественных опухолях тимуса начальных стадий своевременное удаление дает 5-летнюю выживаемость на уровне 90%, к третьей стадии этот показатель снижается до 60-70%, при нерезектабельных тимомах девять из десяти пациентов умирают в течение первых пяти лет.
Обсуждение:
onkolib.ru