Медицинская учебная литература. Реферат по рентгенологии переломы
КСС. Травма. Переломы. Галерея ортопедических медицинских приборов - Фиксация переломов.
Справочник по травматологии и ортопедии
А. А. Корж, Е. П. Меженина, А. Г. Печерский, В. Г. Рынденко. Справочник по травматологии и ортопедии. Под ред. А.А. Коржа и Е. П. Межениной. - Киев: Здоров'я, 1980. - с. 216.
Классификация переломов.
Переломы костей весьма многообразны по механизму возникновения, характеру излома, локализации, смещению отломков, сопутствующему повреждению мягких тканей и др.
Прежде всего переломы костей делят на 2 основные группы:
Патологический перелом — это перелом измененной патологическим процессом кости (воспалительным, дистрофическим, диспластическим, опухолевым и др.). Он также возникает от одномоментного воздействия травмирующей силы, но сила эта может быть намного меньше той, которая необходима для возникновения перелома нормальной, здоровой кости.
Переломы делятся на:
Открытый перелом качественно всегда отличается от закрытого, так как он бактериально загрязнен, такой перелом всегда может закончиться нагноением. Лечение открытых переломов представляет собой отдельный раздел травматологии.
Как закрытые переломы, так и открытые могут быть как со смещением отломков, так и без смещения их.
Переломы без смещения отломков (правильнее говорить — без клинически значимого смещения, так как какие-то микросмещения при переломах всегда имеют место) встречаются примерно у 1/3 больных.
Виды смещения отломков:
- по ширине;
- по длине;
- под углом;
- ротационные;
-
комбинированные, когда одновременно отмечается 2 и больше видов смещения, например, по ширине и под утлом, по длине и ротационное и др.
В зависимости от причинного фактора, приведшего к смещению отломков, последние можно подразделить на 2 группы:
По характеру излома различают переломы:
- поперечные ;
- косые ;
- оскольчатые ;
- винтообразные ;
- двойные ;
- раздробленные ;
- компрессионные ;
- вколоченные ;
-
отрывные.
Такое разделение переломов, в основу которого положена характеристика самого излома, его многообразие и качественные отличия, имеет важное практическое значение, так как каждый из названных видов имеет свои особенности механогенеза, то есть может возникнуть только при определенных воздействиях травмирующей силы на кость. Лечить каждый такой перелом нужно обязательно с учетом характера излома.
По локализации переломы принято делить (если речь идет о длинных трубчатых костях) на диафизарные, метафизарные и эпифизарные. К этому распределению примыкает деление всех переломов на внутрисуставные, околосуставные и внесуставные.
Клиническая практика требует выделения еще одной группы повреждений— переломо-вывихов, которые, как уже следует из названия, сочетают в себе перелом, локализующийся внутрисуставно или околосуставно, с вывихом в этом же суставе. Такое повреждение особенно сложно в диагностическом и лечебном плане и опасно для функции в прогностическом аспекте. Особенно частой локализацией переломо-вывихов являются локтевой, голеностопный суставы, несколько реже плечевой, луче - запястный, тазобедренный, Очень часто происходит сочетание вывиха позвонков с теми или другими переломами тел, дужек или отростков, особенно в шейном отделе позвоночника.
У детей при еще дифференцирующихся эпифизарных хрящах (зонах роста) плоскость излома кости может пройти через эпифизарный хрящ. Такие переломы называются эпифизеолизами.
Разъединение кости происходит, собственно, не через толщу самого росткового хряща, а по зоне прилегания этого хряща к метафизарном у отделу кости. Большей частью при смещениях эпифизарного отдела кости вместе с эпифизом происходит отрыв клиновидного участка метафиза. Такие повреждения именуют остеоэпифизеолизами .
К переломам следует отнести и такие повреждения кости, при которых нарушение ее целости происходит в виде надлома, трещины, вдавления, растрескивания.
Надлом — плоскость излома проходит не больше чем на половину диаметра трубчатой кости. Трещина — плоскость излома проходит больше чем на половину диаметра кости, но не доходит до конца ее, сохраняется перешеек неповрежденной костной ткани.
Вдавление наблюдается большей частью на костях черепа.
При растрескивании кость в различных направлениях пронизывается множественными трещинами, что обычно бывает при прямом массивном ударе.
Травма, вызвавшая перелом кости, одновременно приводит к нарушению целости надкостницы и мягких тканей: мышц, сосудов, нервов. Между отломками и в окружающие кость ткани изливается кровь.
Закрытый перелом кости представляет собой очаг повреждения с различными компонентами патологоанатомических изменений, среди которых собственно перелом кости представляет собой лишь один, хотя и ведущий, признак.
Особенно значительны повреждения и изменения при прямом механизме травмы: возможны обширные повреждения мягких тканей, вплоть до размозжения.
В костных отломках могут происходить структурные макро - и микроскопические изменения на значительном протяжении, что в целом сказывается в первую очередь на микроциркуляции в зоне перелома и проявляется развитием некротических и дистрофических процессов как в самой кости, так и в окружающих мягких тканях.
Заживление перелома
При переломе кости в зоне травмы возникает очаг ирритации, который приводит в действие механизмы препаративной регенерации- заживление костной раны (мозолеобразование).
Процесс заживления перелома протекает стадийно.
Вначале, в первые 3-4 дня, в зоне повреждения образуется первичная бластома - это первая, по сути, подготовительная стадия, во время которой формируется материальный запас для регенерата, мобилизуются окружающие поврежденный участок клеточные и тканевые ресурсы и включаются нервные и гуморальные звенья управления регенеративным процессом.
С момента усиленной дифференцировки клеток и их пролиферации, которая наступает в разных зонах регенерата в различное время, начинается вторая стадия репарации кости - фаза образования и дифференцировки тканевых структур (с 3-4-го дня по 12-15-й день после травмы). Недифференцированные клетки первичной бластомы обладают плюрипотентными свойствами, они являются полибластами и могут дифференцироваться и зависимости от ряда факторов как в остеобласты, так и фибробласты и хондробласты, которые приводят к преобладанию в регенерате рубцовой или хрящевой ткани.
С клинической точки зрения, не вдаваясь в тонкие биохимические процессы в зоне регенерации, можно выделить 3 основных фактора, определяющих направления репаративного процесса: 1) анатомическое сопоставление; 2) неподвижность отломков на весь период, необходимый для консолидации; 3) восстановление кровоснабжения в зоне перелома.
Оптимальное сочетание этих 3 условий приводит к первичному заживлению костной раны, к первичной непосредственной дифференцировке регенерата в костную ткань. Если же такого оптимального сочетания указанных факторов достичь по той или иной причине не удается, между отломками, кроме остеоидной ткани, накапливается фибробластическая и хондробластическая ткань (вторичное заживление).
Третья стадия процесса регенерации кости может быть названа стадией образования ангиогенных костных структур и минерализации, белковой основы регенерата. Эта стадия уже отчетливо выявляется рентгенологическими методами (с 12-15-го дня до 1-2 месяцев после травмы).
Четвертая стадия - стадия вторичной перестройки и восстановления исходной структуры кости. Длится она месяцами.
Патологические переломы
Патологическим принято называть перелом кости, пораженной каким-либо болезненным процессом и вследствие этого потерявшей свою прочность.
Для возникновения патологического перелома обычно не требуется воздействия значительной силы. Наиболее частыми причинами снижения прочности кости являются опухоли, дистрофические и диспластические процессы в ней (остеопороз, фиброзная или хрящевая дисплазия, дистрофическая костная киста, аневризмальная костная киста, врожденная ломкость костей, остеолиз и др. ). Клинические проявления патологического перелома отличаются несколько меньшей остротой и выраженностью по сравнению с травматическими переломами, значительные смещения отломков бывают редко.
Иногда патологический перелом является первым проявлением заболевания кости, о котором пи больной, ни его родственники до этого события ничего не знали. Рентгенография обязательна: с ее помощью уточняется характер изменений в костях, в том числе вид и характер перелома, степень смещения отломков,
Лечение большей частью консервативное. Остеосинтез не осуществляют из-за деструкции поврежденной кости. В последние годы появились предложения хирургическим путем резецировать локальный участок кости, пораженной патологическим процессом, сопоставить отломки и произвести остеосинтез одним из известных способов. Отдельные авторы допускают возможность образовавшийся дефект замещать аллотрансплантатом, не ожидая сращения отломков. По-видимому, такая тактика наиболее оправдана при метастазах злокачественной опухоли в кость, когда удается радикально убрать основной очаг. Процессы сращения кости при патологическом переломе протекают, как правило, без особых извращений в тот же срок, что и при травматическом переломе кости, исключая, естественно, злокачественный рост в кости.
Внутрисуставные переломы (общие сведения).
К внутрисуставным переломам относят переломы суставных концов костей на участке, ограниченном капсулой сустава. Проникновение излома в полость сустава, как правило, вовлекает в патологический процесс весь сустав в целом. При этом возникает гемартроз, повреждается суставной хрящ, капсула сустава, нередко при смещении отломков нарушается конгруэнтность суставных поверхностей, резко страдает функция сочленения. Контрактура и тугоподвижность в суставе - наиболее частые поздние осложнения внутрисуставных переломов.
Клиника, диагностика. Среди клинических признаков внутрисуставных переломов, помимо общих для всяких переломов признаков (боль, отечность тканей, подвижность отломков, нарушение функции), следует особо отметить деформацию сустава с нарушением взаимоотношения опознавательных точек (костных выступов), что свидетельствует о смещении отломков. Каждый из этих признаков может проявляться по-разному и в неодинаковой степени в зависимости от тяжести повреждения, степени смещения отломков, локализации перелома и многих других условий. Поэтому при установлении диагноза должен быть учтен весь комплекс клинических признаков в совокупности. Дифференцируют внутрисуставные переломы чаще всего с травматическими вывихами.
Рентгенодиагностика. Исключительно важное значение для диагностики внутрисуставных переломов имеет рентгеновский метод исследования. Как минимум производят рентгенографию поврежденного сустава в 2 проекциях. Для уточнения положения отломков и прохождения плоскости излома применяют также и тангенциальные проекции, специальные укладки, стерео- и томорентгенографию. Необходимость применять при внутрисуставных повреждениях дополнительные рентгеновские методы исследования объясняется диагностическими трудностями, особенно в детском возрасте и в таких сложных суставах, как, например, локтевой. Параллельное расположение плоскости излома замыкательной пластинке суставного конца кости, прохождение ее через эпифизарные или апофизарные зоны без значительного смещения отломков трудно выявить без дополнительных рентгеновских снимков.
Лечение. Внутрисуставной перелом - прежде всего повреждение сустава. Это положение накладывает отпечаток на все элементы врачебного действия: диагностику, лечение, профилактику осложнений и тяжелых последствий.
Выбирая метод лечения, нужно стремиться, чтобы в данных конкретно сложившихся условиях он позволил ограничиться наименьшим сроком фиксации поврежденного сустава.
Точная анатомическая адаптация отломков при переломах обеспечивает восстановление подвижности в суставе и предупреждает развитие деформирующего артроза. Лишь при многооскольчатых внутрисуставных переломах неизбежны незначительные «ступеньки» между отломками.
Ранние движения в суставе - залог восстановления подвижности в поврежденном сочленении. Поэтому врач не должен без надобности удлинять срок фиксации сустава гипсовой повязкой, если пришлось ее применить.
Из традиционных методов лечения внутрисуставных переломов чаще всего при смещениях отломков применяют оперативный. Операция позволяет анатомически сопоставить отломки и надежно скрепить их между собой винтами, специальными гвоздями, шпильками, спицами с опорными площадками и др.
Скелетное вытяжение, вытяжение с помощью дистракционных аппаратов также находит применение при лечении внутрисуставных повреждений со смещением отломков, которое можно устранить тягой по длине (Т- и У-образные чрезмыщелковые переломы плечевой кости, переломы шейки бедренной кости у детей, некоторые оскольчатые переломы верхнего и нижнего концов берцовых костей и др. ).
Гипсовую повязку как самостоятельный метод лечения внутрисуставных переломов можно применять только при переломах без смещения отломков.
Внутрисуставные переломы чрезвычайно многообразны. Каждое сочленение имеет свои особенности в отношении механизма повреждения, характера смещения отломков, последующих осложнений. В связи с этим для успешного их лечения необходимы конкретные знания данной патологии в каждом суставе.
radiomed.ru
Рентгенодиагностика травматических повреждении отдельных костей и суставов - Страница 2 из 6 - Рентгенодиагностика заболеваний костей и суставов.
А. ЧЕРЕП
1. МОЗГОВОЙ ЧЕРЕП
Ввиду исключительных трудностей, с которыми связано клиническое распознавание переломов черепа, было бы чрезвычайно важно иметь в рентгеновых лучах простой и точный метод исследования. К сожалению, именно распознавание переломов и трещин черепа является одной из относительно слабых сторон общей рентгенологической сети, и утонченная рентгенодиагностика переломов черепа все больше фактически отходит, во всяком случае в крупных центрах, в специализированные рентгеновские кабинеты в нейрохирургических, офтальмологических, оториноларингологических и стоматологических учреждениях.
Наиболее ценные сведения дает рентгенологическое исследование при повреждении плоских (вернее, покровных) костей свода черепа. В особенности в детском возрасте нередко при поразительно ничтожных клинических данных приходится наблюдать богатую анатоморентгенологическую картину повреждения свода. Большей частью эти переломы распознаются поздно (см. рис. 45), когда они осложняются неврологическими нарушениями, до травматической эпилепсии включительно. Перелом называется неполным, когда налицо нарушение целости одной из пластинок, наружной или внутренней, полным же обозначается перелом обеих пластинок кости.
Переломы свода черепа лучше всего подразделить на линейные, вдавленные и оскольчатые. Сравнительно легко определяются переломы с образованием дефектов или вдавлением отломков, а также дырчатые, радиарные и переломы с многочисленными осколками. Линейные же переломы или трещины распознать значительно труднее, для этого необходимо сделать ряд снимков во всевозможных проекциях, и только на одном или двух линия перелома может выступить с достаточной ясностью. Неоднократно нам приходилось убеждаться в том, что на безупречных в техническом отношении обзорных рентгенограммах в двух взаимно перпендикулярных положениях нет ясных признаков нарушения целости покровных костей свода, а тут же произведенное оперативное вмешательство показывает значительный импрессионный перелом, например, лобной кости. Детальную рентгенологическую симптоматику трещин черепа представили Д. Г. Рохлин и В. С. Майкова-Строганова. Нередко линия перелома переходит в какой-нибудь черепной шов, вызывая его разъединение и зияние. Опытный исследователь вряд ли испытает затруднения при отличии линии перелома от борозды средней менингеальной артерии, шва венозного диплоического канала и пр. Чаще всего переломы свода локализуются в лобной и теменной частях, реже — в височной, совсем редко — в затылочном полюсе свода черепа. При удачной тангенциальной проекции удается получить хорошее изображение и изолированных осколков стекловидной пластинки кости, определить их местоположение, глубину вдавления и этим принести существенную помощь хирургу. Рентгенологическая картина перелома свода дает ценные сведения о механизме возникновения повреждения — чем сильнее удар и чем острее было орудие, которым удар был нанесен, тем более ограниченным является повреждение, при ударе тупым орудием перелом всегда является распространенным. Большие затруднения представляет рентгенодиагностика вдавленных переломов, происходящих при травме головки во время рождения ребенка.
При переломах и трещинах основания черепа обычная обзорная рентгенодиагностика очень беспомощна. Часто по трещине, восходящей на свод с основания, можно судить о том, что главнейшие изменения касаются именно основания черепа. Лишь при помощи специальной методики рентгенографии, хорошо теперь разработанной, но еще мало распространенной в рентгеновских кабинетах общего профиля, стало возможно распознавать высокий процент этих повреждений. При обычной же работе исследование производится только при ходе центрального луча через плоскость основания черепа или в несколько косых плоскостях, но именно в этих проекциях имеется такое значительное наложение всевозможных сложных теневых изображений друг на друга, что узенькая щелевидная плоскость перелома, к тому же лежащая перпендикулярно к центральному лучу, и не может обрисовываться на снимке. Две трети переломов основания черепа проходят через среднюю черепную ямку, где эти трудности еще усугубляются. Поэтому отрицательные данные общего рентгенологического исследования здесь не имеют никакой ценности, и только прецизионной специальной рентгенодиагностике и клинической диагностике принадлежит главная роль.
Поэтому практический опыт научил тому, что в свежих случаях перелома основания черепа целесообразно вообще воздержаться от рентгенологического исследования. Для пострадавшего гораздо более важны покой и общие лечебные мероприятия, чем дополнительное беспокойство, связанное со специальным рентгенологическим исследованием в разных проекциях, тем более что данные этого исследования все равно не могут существенно изменить лечебные действия врача; для клинициста важны прежде всего явления со стороны центральной нервной системы. Ценные уточненные методы рентгенологического исследования допустимы лишь в последующем, когда больной выведен из тяжелого, угрожающего жизни опасного положения.
В исключительно редких случаях нам приходилось наблюдать отрыв сосцевидного отростка с вполне понятным очень большим расхождением отломков, возникающий всегда от грубого прямого насилия.
Рентгенологическое исследование имеет решающее значение для распознавания одного важного осложнения перелома черепа, а именно внутримозговой травматической воздушной кисты. Эта киста вызывается проникновением воздуха в толщу мозговой ткани, через ее разрыв, при нарушении целости пневматизированных костей. Чаще всего это происходит при переломе дырчатой пластинки верхней стенки решетчатого лабиринта, а также стенок лобных пазух, редко воздух проникает из сосцевидных ячеек. Шаровидная, или овальная, полость в мозгу, обычно в лобном его полюсе достигает размеров яблочка или еще большей величины, имеет внутренние гладкие стенки и содержит, кроме воздуха, еще жидкость с верхним горизонтальным уровнем. Подобная рентгенологическая находка может быть обнаружена лишь при соответствующей технике исследования, когда центральный луч скользит по поверхности жидкости. Клинические симптомы могут быть в противовес этим резким анатомическим изменениям очень незначительны. Рентгенограммы здесь дают возможность категорически утверждать, что имеется перелом, хотя линия перелома и остается на обзорной рентгенограмме необнаруженной.
Переломы черепа имеют ничтожную склонность к заживлению, периостальная костная мозоль вовсе не развивается, или слабые следы ее появляются лишь через несколько лет после травмы; линия перелома, особенно в затылочной части, продолжает подчас долго зиять, пока полное костное сращение все же не заканчивается. В раннем детском возрасте после переломов иногда даже возникает частичное рассасывание более или менее обширных участков костной ткани в районе перелома в виде округлых или продолговатых дефектов, симулирующих кисты (А. Я. Стоник, О. А. Зедгенидзе). При настойчивых болях после травмы черепа рентгенологическое исследование поэтому показано и через длительные сроки.
Около одной трети случаев всех переломов черепа кончается смертью. Выживающих больных с травмой черепа обязательно надо исследовать рентгенологически, несмотря на частые неудачи рентгенодиагностики в этой области.
2. ЛИЦЕВОЙ ЧЕРЕП
Рентгенологическое распознавание переломов и трещин костей л и-цевого черепа — скуловой, носовой кости, верхней челюсти — требует применения специальной методики и техники исследования, иначе оно мало удовлетворяет запросам клиники. И эти снимки показывают настолько сложный комплекс наслаивающихся друг на друга теней, что провести с уверенностью узкую линию перелома или тем более трещину зачастую очень затруднительно; к тому же резкого смещения отломков при этих переломах, как правило, не бывает.
Тело скуловой кости ломается из-за своей большой прочности весьма редко, и большинство переломов относится к ее отросткам, причем первое место по частоте переломов принадлежит лобно-основному отростку. Весьма ответственные в судебномедицинском отношении переломы костяка носа бывают то одно-, то чаще двусторонними, притом оскольчатыми чаше, чем линейными. Деформация носа с западением его спинки, да еще с асимметрией, относится к разряду самых нежелательных осложнений этого вида травмы. Верхняя челюсть подвергается переломам тела и отростков, наиболее надежно определяются рентгенологически нарушения целости альвеолярного отростка с рядом осколков.
Только переломы нижней челюсти являются очень благодарным объектом для рентгенодиагностики. Они бывают прямые -— от непосредственного удара, на месте приложения силы, и косвенные — на некотором отдалении от точки приложения насилия. По направлению линии перелома они делятся на поперечные, косые и продольные. Линия перелома обычно проходит вертикально или несколько косо, смещение отломков — значительное; при этом чем ближе перелом к углу нижней челюсти, т. е. чем он латеральнее проходит, тем резче выражено характерное смещение ветви вверх и вперед. Типичные места переломов — это наиболее часто встречающийся перелом нижней челюсти, идущий из луночки последнего коренного зуба к углу челюсти, а также более редкий поперечный перелом тела кости между клыком и первым премоляром. Рентгенологически легко обнаруживаются и те патологические процессы разрушения кости, которые служат важным предрасполагающим фактором для нарушения целости кости, т. е. главным образом околокорневые гранулемы и кисты, периодонтиты и импактированные зубы; нередко непроре-завшийся зуб мудрости лежит по ходу линии типичного перелома угла нижней челюсти. Рентгенологическое наблюдение также важно при определении начинающегося остеомиелита, нередко осложняющего эти переломы. Некоторые трудности представляет лишь рентгенодиагностика переломов суставного отростка и более редких — венечного отростка.
Вывихи нижней челюсти настолько точно распознаются на основании характерных клинических симптомов, что особой надобности в рентгенологическом исследовании их и нет.
Б. ПОЗВОНОЧНИК
Среди методов распознавания костного и хрящевого остова позвоночника рентгенологическому исследованию принадлежит первое место. Лишь широкое применение рентгеновых лучей дало возможность в настоящее время с большой точностью распознавать те травматические повреждения позвоночника, которые раньше шли под общими и неопределенными названиями, как, например, ушиб, травматический радикулит или миозит, горб. Поэтому и новейшая статистика повреждений позвоночного столба существенно отличается от старой, причем цифры передвинуты в пользу переломов, которые в дорентгенологическое время, как это теперь выяснилось, часто просматривались. При этом следует еще учесть, что удельный вес травмы позвоночника среди других видов травматических повреждений человеческого тела неуклонно повышается, ибо травма позвоночника — это травма промышленная (особенно горнорудная, шахтерская, землекопная), транспортная (автомобильная, мотоциклетная, железнодорожная, авиационная, уличная) и спортивно-физкультурная (особенно лыжная).
Главным объектом рентгенодиагностики являются переломы позвоночника (компрессионные, люксационные) и отдельных элементов позвонков (отростков, дужек и пр.), болезнь Кюммеля (Hermann Kiimmell), вывихи и смещения позвонков, а также повреждения хрящевого аппарата позвоночного столба.
1. КОМПРЕССИОННЫЙ ПЕРЕЛОМ
Компрессионный перелом позвоночника характеризуется сдавлением тела позвонка или, в одной четверти всех случаев, сдавлением двух или трех рядом лежащих тел позвонков. Чаще всего поражаются верхнепоясничный и нижнегрудной отделы позвоночного столба, и первое место по частоте занимают I поясничный и за ним XII грудной позвонки. Среди прочих грудных наиболее предрасположены IV—VI, среди шейных — V.
Обыкновенно при компрессионном переломе сплющивается передняя часть тела, так что в боковой проекции позвонок получает сходство с клином, основание которого лежит сзади, а острие направлено вперед. Часто выламывается еще отдельный также клиновидный по своей форме осколок, основание которого остается в тесной связи с передней продольной связкой позвоночника. Важным отличительным свойством компрессионного перелома является целость дужек и межпозвонковых суставов. Ось позвоночника поэтому лишь весьма умеренно изогнута под углом, вершина которого в типичных случаях направлена кзади и соответствует высоте перелома. В связи с этим получается и небольшой диастаз остистых отростков. В случае сильной компрессии, особенно асимметричной, может быть виден измененный ход ребер справа и слева при переломе в области грудного отдела позвоночника и поперечных отростков — при поражении поясничного отдела столба. Межпозвонковые диски обычно повреждены, на вскрытии обнаруживают разрывы, а рентгенологически они могут быть незначительно сплющены.
Рентгенодиагностика компрессионного перелома имеет очень большое практическое значение. Во многих случаях клиническая картина далеко недостаточно ясна, и точный диагноз представляет исключительные трудности. Это касается в особенности тех нередких случаев, когда перелом позвонка наступил под действием умеренной и даже ничтожной травмы и длительно протекает под диагнозом более легкого повреждения, вызывая лишь небольшие субъективные симптомы. Ведь подавляющее большинство компрессионных переломов позвонков возникает при чрезмерном сгибании, при сближении верхнего и нижнего концов позвоночного столба спереди, и не сопровождается клиническими нарушениями со стороны спинного мозга и его оболочек (рис. 46).
На снимке позвоночника в прямом заднем положении линии перелома почти никогда не видно. Тщательные экспериментальные исследования В. Д. Чаклина на собаках показали, что вообще сплошь и рядом нарушения целости губчатого вещества тел позвонков могут быть определены лишь микроскопически. Тело сломанного позвонка представляется сдавленным либо равномерно, так что верхний и нижний края его на снимке остаются параллельными друг другу, либо же высота одной половины тела уменьшается. Иногда тело несколько поддается в стороны, расширяется. Контуры тела могут оставаться гладкими или становятся неровными, углы заостряются. Структурный рисунок теряется, интенсивность тени пораженного позвонка в большинстве случаев значительно возрастает, сплющенный позвонок кажется более темным, так как вследствие спрессования костных балок на единицу объема приходится повышенное по сравнению с нормой количество костного вещества. Истинного остеосклероза здесь, конечно, нет.
При небольших компрессионных переломах имеется сдавление главным образом одной только передней части тела, или даже только отлом переднего верхнего или реже нижнего края тела, а задняя часть тела в своей целости не нарушена. Так как на обыкновенной рентгенограмме позвоночника в заднем положении именно задняя часть тела позвонка, прилегающая ближе к пленке, и обрисовывается наиболее отчетливо, то снимок позвоночника в подобных случаях, естественно, показывает неизмененную картину, и перелом просматривается.
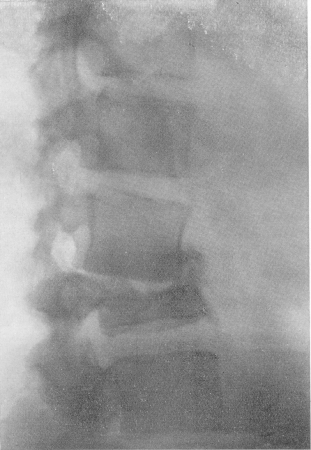
Рис. 46. Компрессионный перелом III поясничного позвонка у 40-летней женщины, распознанный через 3 года после тяжелого падения. Боли в области поясницы, небольшой горб, никаких нарушений со стороны нервной системы нет.
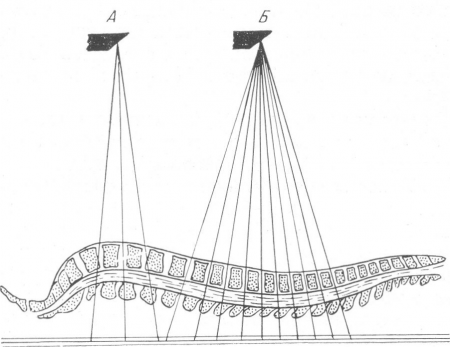
Рис. 47. Схема рентгенографического исследования позвоночника и межпозвонковых пространств.
Вследствие физиологического лордоза поясничного отдела позвоночника в виде светлой щели изображается только то межпозвонковое пространство, через которое проходит центральный луч (L3-4 при положении анода трубки А). При центрировании на D8(В) вследствие физиологического кифоза грудного отдела все щели, соответствующие межпозвонковым дискам от D3-4 до D12—L1 показывают нормальную высоту. При исследовании позвоночника в переднем положении, т. е. при трубке над лежащим на животе больным, получилась бы обратная картина: все межпозвонковые щели в поясничном отделе обрисовывались бы в виде светлых пространств, а в грудном отделе была бы видна только одна или две щели.
Если центральный луч проходит при обычной технике исследования позвоночника (рис. 47) через межпозвонковый промежуток, допустим, между Ши IVпоясничными позвонками (рис. 47, А), то межпозвонковые пространства L2-3 и L4-6 вследствие физиологического лордоза этого отдела позвоночника, как это видно на схематическом рисунке, не обрисовываются, т.е. края тел позвонков (передний верхний L3 и задний нижний L2, передний нижний L4 и верхний задний L5) накладываются друг на друга. С другой стороны, на снимке грудного отдела позвоночника, где центральный луч проходит через тело VII грудного позвонка (рис. 47, Б), вследствие кифоза грудного отдела позвоночника хрящевые диски и верхние и нижние площадки позвонков располагаются в плоскостях, через которые проходят радиусы — лучи. Поэтому на таком снимке все межпозвонковые щели обрисовываются без искажения и не меняется также высота тел позвонков. Таким образом, при компрессионном переломе тела III поясничного или VII грудного позвонка (рис. 47), исследованном при условиях нашего примера, когда имеется только сплющивание передней части тела и неизмененная задняя часть его, рентгенограмма не даст патологических симптомов, и высота тела и высота межпозвонковой щели останутся на снимке в заднем положении нормальными.
Вообще же рентгенологическая картина позвонков и межпозвонковых пространств значительно зависит от технических и проекционных условий исследования. Малейшее изменение положения фокуса анода, малейшее передвижение больного на столе в отростков, а также межпозвонковых пространств резко меняется.
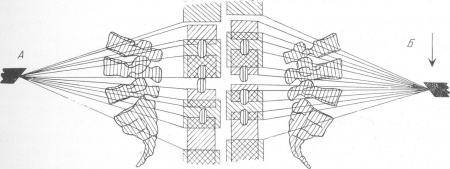
Рис. 48. Схема рентгенограммы пояснично-крестцового отдела позвоночника при центрировании на нижний край тела IV поясничного позвонка (А) и при незначительном смещении анода трубки (Б) в направлении стрелки, когда центральный луч пересекает верхний край L4. Проекция переднего и заднего краев тел позвонков, остистых краниальном или каудальном направлении, незначительное изменение дуги кифоза или лордоза при подкладывании подушки или при сгибании больным ног в коленном или тазобедренном суставах резко меняет рентгенограмму. На рис. 48 в положении Б анод едва заметно, на треть высоты тела позвонка, смещен в каудальном направлении (в направлении стрелки), и взаимоотношения между отдельными элементами схематической рентгенологической картины позвоночника сразу же нарушаются.
Поэтому боковой снимок позвоночника обязателен с такой же категоричностью, как при исследовании перелома конечности. Боковой снимок при переломах тел позвонков дает гораздо больше, чем задний снимок, и обойтись без него —значит рисковать просмотреть компрессионный перелом. На снимке в боковой проекции с патологоанатомической ясностью определяется даже малейшее клиновидное сдавление позвонка, резко выступают единичные осколки передней поверхности тела, которые удерживаются продольной связкой столба, точно определяется состояние межпозвонкового хрящевого диска, суставных и остистых отростков, величина углового смещения и т. д. Когда почему-либо рентгенолог лишен возможности произвести несколько снимков, лучше при подозрении на перелом сделать один снимок в боковой проекции, а не в задней.
Компрессионный перелом тела позвонка в практических условиях очень часто имеет характер не обычного травматического, а осложненного, патологического перелома, притом при весьма обширном круге самых разнообразных заболеваний. Об особенностях патологического компрессионного перелома тел позвонков говорится в соответствующих главах.
2. ЛЮКСАЦИОННЫЙ ПЕРЕЛОМ
Люксационный перелом позвоночника является объектом рентгенологического исследования значительно реже. Это более тяжелое повреждение, которое часто кончается смертью, или же, если пострадавший выживает, то клинически на первый план выступают тяжелые симптомы поражения спинного мозга. Перелом чаще всего проходит через нижние шейные и верхние грудные или через нижние грудные и верхние поясничные позвонки (рис. 49).
Если при компрессионном переломе нарушается преимущественно целость передних отделов позвонка, то при люксационном переломе, возникающем в результате чрезмерного разгибательного насилия, т. е. при условиях гиперэкстензии, нередко ломаются и задние участки тела. Особенно большое практическое значение имеет более редкий, также клиновидный отломок, выбиваемый из нижнезаднего края тела. Он острием торчит кверху, направлен в сторону желтой связки и легко ранит спинной мозг. Этот так называемый клин Урбана (Urban) имеет большое неврологическое, вернее нейрохирургическое значение, он требует, как правило, оперативного удаления.
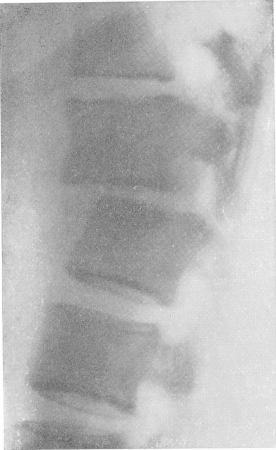
Рис. 49. Переломовывих (люксационный пtрелом) поясничного отдела позвоночника. Штыкообразная деформация линии задних поверхностей тел позвонков.
Тяжелая неврологическая картина.
Здесь, при люксационных переломах, помимо перелома тела или нескольких тел, всегда имеется повреждение отростков, в первую очередь суставных, и смещение на месте перелома достигает значительной степени. В отличие от компрессионного перелома, где смещение происходит только осевое, угловое, при люксационном переломе позвоночного столба имеется и угловое и еще боковое смещение. При сильном смещении тел, вполне естественно, обычно нарушаются и нормальные взаимоотношения в суставных отростках. Значительное смещение тела вперед над нижележащим телом вызывает перелом дужки и сочленовного отростка или же полное нарушение целости сустава и образующих его отростков. В этих случаях недостаточно ихметь прямой задний и боковой снимок, нужны еще дополнительные симметричные косые. Точный рентгенологический топографический анализ необходим для рационального руководства лечением как консервативным, так и хирургическим. Если, например, суставной отросток сломан, то простая осторожная гиперэкстензия может дать исправление стояния отломков.
Вообще при травме позвоночника, когда изменения тел уже обнаружены рентгенологически, обращается недостаточное внимание на состояние дужек и отростков, и ряд важных деталей остается просмотренным и недооцененным. Поэтому нужно себе поставить за правило, после естественного первоначального анализа состояния тел и учета сравнительно грубых нарушений в их форме и структуре, особенно фиксировать внимание на „задних” элементах позвонков. Большое несоответствие между костными изменениями и поражениями жизненно важного содержимого позвоночного канала объясняется степенью участия в травматическом повреждении „мягких тканей”, остающихся рентгенологически неопределимыми. Вовлечение в травму заднего полукольца позвонка имеет особенно большое значение для развития неврологических симптомов. При очень тщательном подходе все главнейшие костные анатомические данные хорошо расшифровываются на рентгенограммах, так что рентгенодиагностика люкса-ционного перелома не должна быть связана с особыми трудностями.
В редких случаях после перелома позвоночника может появиться вокруг него веретенообразная или цилиндрическая тень кровоизлияния под продольной передней и боковыми связками. Эта гематома напоминает рентгенологически натечный абсцесс при туберкулезном спондилите и становится источником грубых диагностических ошибок, когда, например, на основании снимков, произведенных в связи с острой травмой, сенсационно „открывается” скрытый до того туберкулезный процесс.
Травма позвоночника у пожилых людей, принимаемая из-за тяжелой клинической картины в остром периоде за перелом тела позвонка, иногда в рентгеновском кабинете оказывается только переломом костного шипа или скобки, т. е. разрастания при обезображивающем спондилозе. Отличить старый патологический процесс с кифозом от свежего повреждения можно также, оценивая перемещение кпереди студенистых ядер, на подобное перемещение требуется много лет перестройки всего позвоночного столба.
Заживление переломов позвоночника теперь хорошо изучено. Восстановление целости самого тела происходит с малым развитием костной мозоли. При сращении дужек и сочленовных отростков через месяцы и годы иногда возникают грубые костные массивы, анкилозы суставов, пышные разрастания, в которых и опытному специалисту подчас не так-то легко разобраться.
3. ТРАВМАТИЧЕСКИЙ СПОНДИЛИТ (БОЛЕЗНЬ КЮММЕЛЯ)
Это заболевание, описанное впервые Вернейем (Verneil), а затем в особенности в 1895 г. Кюммелем (Н. Kummell), представляет немалый теоретический и практический интерес. Травматический спондилит встречается не так уж редко; как правило, однако, это заболевание плохо распознается, так как широкие врачебные круги далеко еще недостаточно знакомы с его проявлениями.
Сущность болезни Кюммеля до сих пор еще не выяснена, так как гистологические исследования произведены лишь в единичных случаях. Некоторые авторитетные исследователи вообще отрицают существование самостоятельной кюммелевской болезни. Это неправильная точка зрения, так как болезнь Кюммеля — реальность. Это во всяком случае не воспалительный процесс, как указывает неудачное название „спондилит”. Все течение болезни Кюммеля, а также рентгенологическая картина говорят в пользу того предположения, что в основе этого заболевания лежит частичный асептический некроз губчатого вещества тела позвонка, вызванный травмой. Некроз же происходит, по всей вероятности, вследствие нарушения целости внутрипозвонковых артерий и обширного кровоизлияния. В дальнейшем наступает медленно развивающийся репаративный процесс — рассасывание омертвевшего костного вещества и воссозидание новых элементов. Так как пораженный позвонок продолжает выполнять свою функциональную задачу и испытывает нагрузку, он во время восстановления в процессе перестройки постепенно все больше и больше сплющивается. Под влиянием хронической незначительной травмы может наступить в сущности компрессионный перелом патологических костных балок. Таким образом, по мнению автора, травматический спондилит по природе своей близок к остеохондропатиям, причем внешней причиной некроза здесь служит травматический инсульт.
Диагноз может быть поставлен лишь при одном непременном условии, а именно, если в клинической картине достаточно резко выделяются три стадии заболевания.
Первая стадия — это стадия острой травмы, поражающей, чаще всего поясничный отдел позвоночника у лиц тяжелого физического труда или спортсменов (лыжников), в 85% у мужчин, большей частью в среднем и зрелом возрасте. Травма позвоночника носит чрезвычайно резкий и непосредственный характер; обыкновенно это — сильный удар по спине в области поясничных позвонков острым краем какого-нибудь предмета. Мгновенно наступает тяжкая боль, больной подчас теряет сознание. Значительные боли день и ночь, без других каких-либо особых симптомов, особенно местных, обычно держатся дней 10 или несколько недель, затем пострадавший быстро поправляется и боли совершенно исчезают. В этой первой стадии, что диагностически крайне важно, безупречные рентгенограммы показывают нормальную картину и дают возможность исключить компрессионный перелом позвоночника.
Вторая стадия характеризуется тем, что пострадавший полностью здоров. Больной забывает о своей травме. Этот светлый промежуток всегда бывает при чистой форме травматического спондилита. Продолжительность его равна большей частью 6—8 месяцам, но колеблется в широких пределах — от 2—4 недель до 21/2 и 3 лет. Какие изменения претерпевает рентгенологическая картина позвоночного столба во время второй стадии, к сожалению, остается неизвестным, так как больные, не испытывая никакой боли, не обращаются за врачебной помощью.
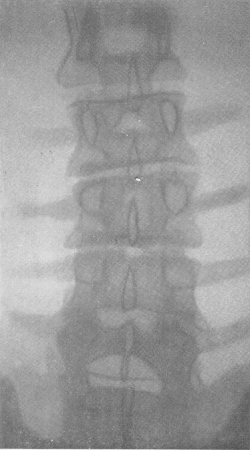
Рис. 50. Травматический спондилит у 25-летнего лыжника. Третья стадия заболевания через длительный срок после травмы и характерного светлого второго периода. Имеется умеренное сплющивание III поясничного позвонка без особых структурных изменений. Клинически вновь сильные боли и ограничение подвижности поясничного отдела позвоночного столба.
Третья стадия — это стадия рецидива. Исподволь или же после новой хотя бы незначительной травмы на том же месте опять возникают боли, по своему характеру часто сходные с болями в первой стадии процесса, но все же менее интенсивные. При объективном клиническом исследовании в ряде случаев теперь уже удается обнаружить деформацию, выступание остистого отростка пораженного позвонка, ограничение функции, боли при надавливании и поколачивании на остистый отросток и при нагрузке, а также нервномышечные явления. Температура остается нормальной. Иногда больной обращается за врачебной помощью только из-за развившегося впоследствии, после забытой сильной травмы, прогрессирующего кифоза.
На рентгенограммах в третьей стадии обнаруживаются значительные уклонения от нормы (рис. 50). Прежде всего бросается в глаза сплющивание пораженного позвонка, причем, как и при компрессионном переломе, позвонок уменьшается в высоте преимущественно в передней своей части, и это происходит либо равномерно цилиндрически, либо — несколько реже — больше справа или слева от средней линии. На боковом снимке передняя поверхность позвонка представляется правильно вогнутой, верхний и нижний края несколько заострены и выступают вперед. Позвонок с течением времени все большей больше сплющивается и может уменьшиться в высоте спереди до трети своей нормальной высоты. Структурных изменений в теле позвонка рентгенологически, однако, не определяется; лишь при больших сплющиваниях интенсивность тени увеличивается; очаговых изменений не удается выявить и на безупречных структурных рентгенограммах. В поверхностных отделах межпозвонкового хряща, расположенных под передней продольной связкой, и в самой связке могут появиться фокусы обызвествления в виде тоненьких скобок, сковывающих тела соседних позвонков. Межпозвонковые щели сохраняют свои нормальные размеры или же в небольшой степени то расширяются, то, наоборот, суживаются. Позвоночный столб изогнут под углом, вершина которого направлена сзади, а в некоторых случаях и в сторону. Поражение не одного, а нескольких позвонков при спондилите Кюммеля является редким исключением.
Диагноз травматического спондилита может быть поставлен лишь на основании обязательного сочетанного клинического и рентгенологического исследования. Клиника дает возможность установить три характерные и обязательные стадии течения заболевания, рентгенограммы обнаруживают объективную картину поражения в третьей стадии. Особенно убедителен диагноз, если снимки произведены не только в третьей, но и в одной или обеих ранних стадиях. Наличие осколков говорит в пользу перелома. При правильном структурном рисунке позвонка отличие компрессионного перелома от травматического спондилита на основании одних только рентгенологических симптомов становится невозможным, и аргументом в пользу болезни Кюммеля является только анамнестическое указание на светлый промежуток, наступивший после травмы. Очень затруднительна диагностика в тех переходных случаях между компрессионным переломом и кюммелевским синдромом, где, с одной стороны, вначале отсутствуют рентгенологические указания в пользу перелома, а, с другой стороны, выпадает характерный для травматического спондилита светлый промежуток.
Наконец, рентгенологическое исследование играет важную роль и в вопросе о выборе способа лечения травматического спондилита, т. е. дает необходимые анатомические представления об изменениях статики и динамики позвоночного столба. Без этих сведений нет возможности учесть показания к тому или иному методу консервативного лечения. При успешном правильном лечении оседание позвонка может и не наступить или же оно выражено лишь в ничтожной степени.
Дифференциальная диагностика переломов позвоночника и травматического спондилита на основании одних только рентгенограмм может оказаться несостоятельной, подробное знакомство с анамнезом и клиническим симптомокомплексом является поэтому совершенно необходимым. Диагностика компрессионного перелома затрудняется тем обстоятельством, что как уже было сказано, этот перелом в качестве патологического встречается как симптом ряда всевозможных заболеваний позвоночника.
Формальная рентгенологическая картина компрессионного перелома во многом напоминает деструктивный туберкулезный спондилит. В некоторых не очень редких случаях туберкулезного поражения позвоночного столба могут наступить значительные анатомические изменения при ничтожных клинических симптомах, процесс также может начинаться с травматического инсульта. С другой стороны, и настоящий компрессионный перелом может быть вызван очень небольшой травмой и этим напоминает спондилит. И шоммелевский синдром, развивающийся исподволь через длительный срок после забытой травмы, может симулировать туберкулезный спондилит, и в действительности почти всегда за таковой и принимается.
В трудных случаях рентгенограммы имеют важное дифференциально-диагностическое подспорье. При травматических повреждениях никогда не бывает натечного абсцесса, при воспалительном спондилите отсутствуют осколки, при туберкулезе часто поражены прилегающие друг к другу отделы нескольких позвонков, при компрессионном переломе, наоборот, главные изменения гнездятся в одном только позвонке. Большую дифференциально-диагностическую ценность против воспалительного процесса имеет увеличение размеров тела в горизонтальном, поперечном направлении. Межпозвонковая щель при туберкулезе либо резко сужена, либо вовсе отсутствует, при переломе же межпозвонковые диски над и под пораженным позвонком лишь едва заметно сплющены. Деструктивный туберкулезный процесс обычно оставляет структуру неизмененной или же весь позвонок равномерно темнеет на рентгенограмме, а края поверхности позвонка чаще всего остаются гладкими. Все эти отличительные признаки достаточно шатки и нередко комбинируются в противоположном направлении, поэтому и рентгенолог не всегда может сказать свое веское последнее слово в пользу того или иного заболевания.
Послетифозный спондилит может представить картину, совершенно похожую на старый излеченный перелом, когда репарация в виде сковывающей соседние позвонки костной мозоли с обызвествлением хрящевого диска и связочного аппарата уже закончена. Отличие обоих поражений основано на том, что при послетифозном заболевании позвонки непосредственно прилегают друг к другу, т. е. межпозвонковые диски полностью разрушены, в то время как при переломе они только едва заметно сужены. Решающее значение имеют анамнестические данные. Опухоли позвоночника, табетическая остеоартропатия, остеохондропатия в юношеском возрасте и т. д., где внимание исследователей приковывается к позвоночнику иногда лишь после травмы, слишком характерны в своем рентгенологическом изображении сами по себе, чтобы быть принятыми за чистый перелом.
Совершенно недопустима такая грубая ошибка, как смешение врожденной скрытой расщелины (spina bifida occulta congenita) с травматической щелью или линией перелома, когда снимок произведен по поводу травмы позвоночника. Таких зияющих щелей или трещин, которые могли бы симулировать типичную картину spina bifida с ее локализацией на определенном месте и с гладкими закругленными дугообразными контурами костных границ, вообще на почве травмы не бывает.
4. ИЗОЛИРОВАННЫЕ ПЕРЕЛОМЫ ОТРОСТКОВ И ДУЖЕК
Огромное значение имеет рентгенологическое исследование для определения перелома поперечных о г рост к о в. Эти переломы встречаются либо изолированно, либо чаще всего сочетаются с еще более серьезным повреждением позвоночника; они бывают то единичными, то множественными. Характерная локализация — это верхние поясничные позвонки, чаще всего ломается поперечный отросток I позвонка, реже II, и чем ближе к V поясничному позвонку, тем все более редко обнаруживается перелом.
Переломы отростков позвонков могут происходить под влиянием одного только мышечного сокращения, без внешней травмы или падения больного. Поэтому при очень сильной и стойкой болезненности в стороне от средней линии, соответственно поперечному отростку, наступившей после резкого движения, усиливающейся при движениях и не поддающейся терпеливому консервативному лечению, необходимо заподозрить перелом поперечного отростка и сделать рентгеновский снимок. Особенно характерен при этом симптом Пайра (Рауг) — боковое сгибание туловища в здоровую сторону ограничено по сравнению со сгибанием в сторону повреждения отростков.
Главная масса поперечного отростка состоит из компактного костного вещества. Поэтому на рентгенограмме линия перелома, к тому же проходящая обычно у основания отростка в вертикальном направлении и широко зияющая вследствие смещения отломанной кости, хорошо обрисовывается. Смещение обязательно, его отсутствие всегда должно заставить думать об аномалии развития. Костная мозоль обыкновенно не развивается вовсе или же, наоборот, из-за трения отломков делается чрезмерно крупной и неуклюжей. Обыкновенно получается лишь соединительнотканное соединение отломков или реже — ложный сустав. Поэтому диагноз может быть поставлен и через длительный срок после травмы (рис. 51), и в подобных случаях оперативное удаление отломанного отростка спасает пациента от непрерывных болей.
При отличительном распознавании необходимо остерегаться смешения линии перелома с краем поясничной мышцы, который, пересекая тень отростка, иногда как бы совершенно отделяет поперечный отросток от тела позвонка, обыкновенно именно тела II поясничного позвонка. Дифференцирование является элементарной задачей, так как косо идущий край мышцы продолжается и вне тени отростка выше и ниже, и к тому же остсутствует смещение. Обычной ошибкой является смешение так называемых поясничных ребер с переломом поперечного отростка.
Перелом остистых отростков наблюдается в изолированном виде реже, чем в сочетании с другими травматическими повреждениями позвоночника. Отрывы остистых отростков от своего основания на том или ином уровне могуг возникнуть под воздействием прямого удара. Но в последние годы мы научились их определять при очень характерном анамнезе; это типичные переломы у нетренированных лиц, занятых на земляных работах: при резком движении выброса земли лопатой может случиться, что тяжелая земля, особенно глина, падает, и этот срыв и влечет за собой перелом. Переломы остистых отростков позвонков распознаются рентгенологически с достоверностью лишь в тех случаях, когда имеется смещение отломка. На снимке шейных и в особенности верхних грудных позвонков в заднем положении, например, перелом легко определяется (рис. 52) по удвоению овальной тени отростка, лежащей несколько в стороне от средней линии, и выше или ниже от места отлома; прямая линия, соединяющая остистые отростки, и правильность интервалов между ними, следовательно, нарушены.
Нужно быть осторожным с диагнозом перелома остистого отростка в тех случаях. когда имеется расщепление их свободного конца („вилка”), т. е. главным образом
в шейной части, а также когда налицо нередко встречающаяся асимметрия их. При отличительном распознавании также надо иметь в виду самостоятельное апофизарное ядро окостенения в остистом отростке еще до слияния с основной костной массой. Еще проще рентгенодиагностика перелома остистых отростков шейных (за исключением С7) и поясничных позвонков при боковой проекции исследования. Консолидация обычно не происходит, как правило, остается псевдартроз.
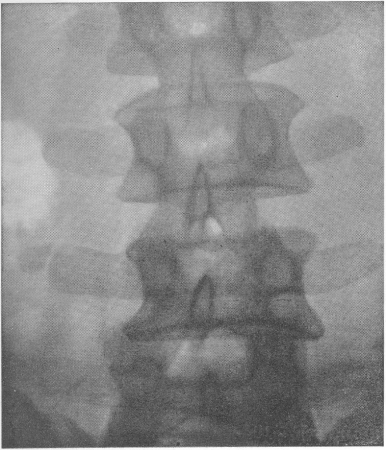
Рис. 51. Ложный сустав, развившийся после перелома поперечного отростка IV поясничного позвонка с правой стороны. В анамнезе— сильный прямой удар в спину в этой области.
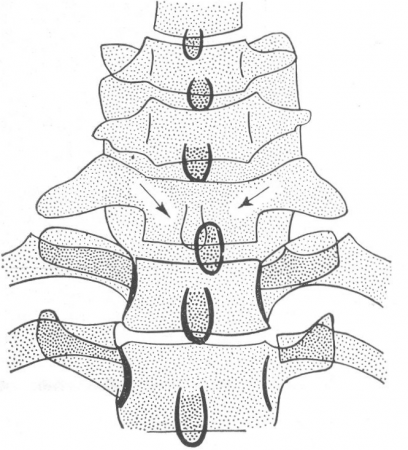
Рис. 52. Перелом остистого отростка VII шейного позвонка с характерным смещением.
Изолированные переломы дужек, представляющие большую опасность из-за повреждения спинного мозга и протекающие при бурных клинических явлениях, встречаются, главным образом в двух верхних шейных позвонках. Интерпретация рентгенограммы не представляет трудности, так как дужки обрисовываются при умелом исследовании со всей ясностью. Дифференциально-диагностическое значение имеет только spina bifida. Особое значение принадлежит нарушению целости дужек V и очень редко IV или какого-нибудь другого поясничного позвонка при спондилолизе и спондилолистезе (кн. 2, стр. 195).
Переломы суставных отростков, которые, как правило, сопровождают люксационные переломы позвоночника, в изолированном виде попадаются рентгенологу очень редко. Их распознаванию серьезно способствует томография. Необходимо помнить, что в поясничных позвонках перелом легко смешать с аномалиями развития — поперечной или слегка косой врожденной щелью, пересекающей массив отростка на большем или меньшем расстоянии от его верхушки (рис. 53). Этот вопрос подробно освещен И. Н. Ивановым и Э. Ф. Ротермелем.
Наибольшее практическое значение имеет не столь уж редкий перелом зубовидного отростка эпистрофея. Обычно этот перелом комбинируется с полным вывихом атланта вперед. В этом случае почти всегда наступает немедленная смерть от сдавления продолговатого мозга. Изолированный же перелом зубовидного отростка совместим с жизнью и иногда даже протекает довольно доброкачественно. Он распознается на снимке по линии перелома, идущей поперек через основание зуба, подчас только благодаря томографическому исследованию.
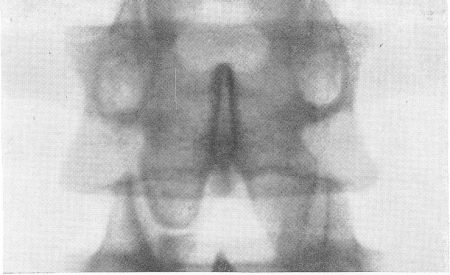
Рис.53. К дифференциальной диагностике перелома суставных отростков позвонков. Нормальный анатомический вариант, симулирующий поперечный перелом нижнего суставного отростка справа, — добавочное ядро окостенения, отделенное от массива отростка светлой поперечной полосой.
В этой связи укажем еще отдельно на изолированный перелом атланта, который является следствием чрезмерно сильного прижимания головы к выпрямленному и фиксированному позвоночнику, обычно при автомобильной катастрофе. Подозрение на этот вид травмы возникает при сильных болях в области основания черепа и верхней части позвоночника и их неподвижности.
Вывихи позвонков, односторонние и двусторонние, полные и частичные, по своему механизму возникновения сгибательные и разгибательные, встречаются редко. Наиболее частая причина в нашей серии наблюдений — это удар головой о какое-нибудь препятствие под водой при прыжках с вышки в начале купального сезона. В большинстве случаев они локализуются в наиболее подвижном шейном отделе позвоночника и значительно реже в поясничном. В других отделах позвоночного столба их практически не приходится видеть. Рентгенологическое исследование — самый ценный диагностический метод.
Как это ни парадоксально, двусторонние симметричные вывихи позвонков, особенно средних шейных позвонков, нередко просматриваются в клинике до рентгенологического исследования, так как могут протекать, вызывая лишь ничтожные объективные симптомы. Вообще поразительно, как велико подчас бывает несоответствие между степенью смещения костных элементов и возникшей вследствие травмы деформацией, с одной стороны, и клинико-неврологическими данными, с другой стороны. Приходится наблюдать нормальную рентгенологическую картину при тяжелых поражениях спинного мозга, до полной параплегии включительно, и, наоборот, грубые анатомо-рентгенологические нарушения целости позвоночника при нормальных или только слабо выраженных явлениях со стороны нервной системы. Поражения спинного мозга происходят из-за давления на его задние отделы дужки смещенного позвонка, нередко в сочетании с давлением с противоположной стороны, т. е. спереди назад, вытолкнутого сзади хрящевого диска.
Чтение рентгенограмм обычно не связано с трудностями, вывих легко распознается по типичным, уже известным симптомам (рис. 54).
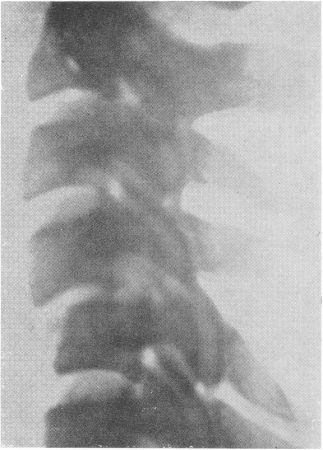
Рис. 54. Двусторонний симметричный вывих IV шейного позвонка вперед, возникший при прыжке в воду и ударе головой о дно, с длительным благоприятным клиническим течением и почти полным отсутствием пока неврологических нарушений.
Почти всегда может быть обнаружено и нарушение целости прилегающих к межпозвонковым суставам мелких костных поверхностей, и обязательно наступает разрыв межпозвонкового хрящевого диска. Крайняя сдержанность требуется от рентгенолога при распознавании подвывихов и небольших травматических смещений, в особенности в поясничном отделе позвоночника. Необходимо помнить, что асимметрия отдельных элементов позвонков и всего позвоночника и при анатомическом, и при рентгенологическом исследовании является правилом — справа и слева от срединной линии и при безупречной проекции исследования рисунок отростков, краев тел позвонков, дужек, суставов, всевозможных щелей и пространств всегда в тонких деталях различен. Чем опытнее рентгенолог, тем реже он поэтому ставит диагноз смещения, и тем он осторожнее в клинической оценке рентгенологической картины мелких асимметрий.
Хорошо разобранная с точки зрения патофизиологических и анатомотопографических пространственных взаимоотношений серия рентгенограмм дает возможность обосновать ответственные манипуляции, призванные восстановить еще в остром периоде нормальные соотношения, т. е. вправить вывих. При угрожающем жизни сдавлении спинного мозга, как известно, показана срочная ламинэктомия.
При ушибах и растяжениях позвоночника рентгенограммы, понятно, показывают нормальную картину. Роль рентгенодиагностики здесь заключается в той уверенности, которую вносят лучи при исключении более серьезного повреждения. Пусть в большом проценте случаев небольших с клинической точки зрения травматических повреждений позвоночного столба на снимках не обнаруживается никаких патологических изменений — рентгенологическое исследование в каждом отдельном сомнительном случае принципиально необходимо. Только при помощи рентгеновских снимков сейчас удается вылавливать своевременно те более серьезные заболевания, до компрессионного перелома включительно, которые иначе шли бы под диагнозом контузии или дисторсии.
5. ТРАВМАТИЧЕСКИЕ ПОВРЕЖДЕНИЯ МЕЖПОЗВОНКОВЫХ ХРЯЩЕВЫХ ДИСКОВ
Усиленное внимание клиницистов и рентгенологов к повреждениям и заболеваниям хрящевого аппарата позвоночника в последние годы приковано главным образом благодаря весьма ценным сравнительным анатомо-гистологическим и рентгенологическим исследованиям Шморля (Schmorl) в Дрездене.
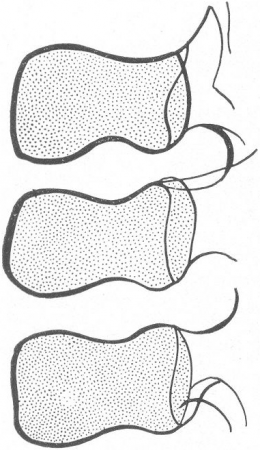
Рис. 55. Схема боковой рентгенограммы поясничного отдела позвоночника юноши. Бутылкообразная форма межпозвонкового диска, обусловленная студенистым ядром.
Хрящевой аппарат играет большую роль в статике и особенно в динамике позвоночника. Все движения позвоночника влияют на хрящевые диски и в свою очередь находятся в сильнейшей зависимости от их формы и функции. Достаточно сказать, что сумма 23 межпозвонковых хрящевых дисков составляет у взрослого человека от 1/5 до 1/4 высоты нормального позвоночного столба, причем наиболее подвижные отделы его более богаты хрящом, чем менее подвижные, — в шейном отделе совокупность хрящевых дисков составляет 40% его высоты, в поясничном отделе — 33,3%, в грудном же отделе — всего 20%. У ребенка, естественно, эти цифры значительно выше. Пренебрегать хрящевой системой, как это в общем до сих пор делалось, — это значит отрезать себе путь к объяснению ряда важнейших вопросов, относящихся к нормальной и патологической анатомии и физиологии позвоночника.
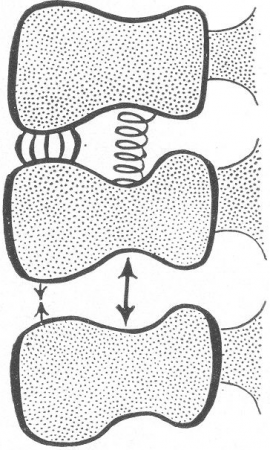
Рис. 56. Схема сил, действующих на межпозвонковый диск и прилегающие площадки тел позвонков (см. текст).
Межпозвонковый (именно межпозвонковый, а не межпозвоночный, — он располагается между позвонками, а не между позвоночником) хрящевой диск, как известно, состоит из трех элементов:
- фиброзного кольца (annulus fibrosus),
- студенистого, или мякотного ядра (nucleus pulposus) и
- так называемых замыкающих хрящевых пластинок. Их строение и функции сейчас хорошо изучены (рис. 55 и 56).
Фиброзное кольцо составляет главную массу всего диска и состоит из сложнейшего переплета кольцевидно расположенных тяжей волокнистого хряща. Кольцо при помощи единичных плотных соединительнотканных волокон, напоминающих шарпеевские волокна, внедряется в края костных тел позвонков и крепко с ними связано. Фиброзное кольцо в межпозвонковом хрящевом диске является тем элементом его, который выдерживает силу тяжести позвонков и всего тела, т. е. силу давления извне диска.
Студенистое ядро лежит в диске не посередине, а эксцентрично, в грудном и поясничном отделах ближе кзади (см. рис. 55), между средней и дорсальной третью всего хряща, в шейном же отделе — ближе кпереди. Студенистая ткань, представляющая собой фило- и онтогенетические остатки спинной струны (chorda dorsalis), заполняет собственно полость в толще волокнистого хряща, открытую анатомом Лушка (Luschka). Это суставная полость с причудливыми внутренними стенками, со множеством своеобразных неправильных ворсинок. Неправильно рассматривать студенистое ядро как рудимент. Наоборот, это в человеческом организме высокоразвитое\’специализированное анатомо-физиологическое приспособление. При разрезе хрящевого диска на трупе мякотное ядро сильно увеличивается в размерах и приподнимается над уровнем среза. В холодной воде ядро сразу увеличивается в 3—4 раза против нормальных размеров, показывая этим свою способность к значительному набуханию. Студенистое ядро действует, как сжатая пружина, упирающаяся в противоположные площадки позвонков и отталкивающая их друг от друга. Оно обусловливает эластичность хрящевого диска и играет важную роль рессоры или буфера, который воспринимает и глушит удары. При сгибании позвоночника вперед, например, содержимое мякотного ядра как бы переливается кзади, при разгибании — вперед, при сгибании вправо мякоть вытесняется влево и т. д., и при этом и сказываются гидравлические механические свойства ядра. Таким образом, весь межпозвонковый хрящевой диск подвергается одновременно и сдавлению, и растяжению, он всегда находится под действием двух противоположно направленных сил — под давлением изнутри, благодаря студенистому ядру, и давлению извне, благодаря силе тяжести тела. С возрастом студенистое ядро обедневает жидкостью, высушивается, уплотняется, и у взрослого и особенно у старого человека оно имеет значительно меньшие размеры и более ограниченные буферные свойства, чем у ребенка.
Замыкающая хрящевая пластинка Шморля состоит из гиалинового хряща и сверху и снизу в горизонтальной плоскости прилегает к нижней и верхней костным поверхностям тел позвонков, к так называемым площадкам тел позвонков. Замыкающие пластинки имеют в зависимости от их места в позвоночном столбе очень различные форму, размеры и особенно толщину, вернее, высоту, причем чем моложе человек, тем толще эта пластинка. С продырявленными, изрешеченными костными площадками замыкающие хрящевые пластинки связаны рыхло и легко от них отделяются, вдоль краев же они крепко фиксированы.
Необходимо отдавать себе отчет в том, что все эти детали строения межпозвонковых хрящевых дисков сами по себе в теневом изображении не дифференцируются и принципиальные возможности рентгенологического исследования хрящевого аппарата позвоночника, даже при современной усовершенствованной технике рентгенографии, довольно ограничены. Из патологических поражений хрящевых дисков лишь некоторые вызывают прямые рентгенологические симптомы, большинство же анатомо-гистологических изменений в хрящах находят свое рентгенологическое отображение лишь в более или менее условных косвенных симптомах — в изменении формы и размеров светлых межпозвонковых пространств, а также картины площадок тел позвонков.
При травматических нарушениях целости костного остова позвоночного столба обычно подвергается также тяжелым повреждениям и хрящевой аппарат, и всевозможные ранние и поздние расстройства функции позвоночника обусловлены не только состоянием костных элементов, но и в значительной степени хрящевых дисков. Фиброзные кольцевые тяжи показывают разрывы, замыкающие пластинки трескаются, в толще хряща имеются обширные кровоизлияния, которые прорастают соединительной тканью и даже губчатым костным веществом из прилегающих тел. При компрессионном переломе позвонков хрящи впрессовываются в разрушенный губчатый переплет и до такой степени сверху и снизу продвигаются друг другу навстречу, что два соседних хрящевых диска могут даже широко соприкасаться среди губчатых обломков. Тяжелые переломы могут повлечь за собой и уплощение дисков. Иногда переломы тел и вовсе не сопровождаются повреждениями замыкающих пластинок. Рентгенограммы в большинстве случаев показывают нормальную высоту диска или небольшое его сужение, т.е. приближение тел позвонков друг к другу на уровне повреждения.
Особый интерес представляют открытые Шморлем так называемые хрящевые грыжи, хрящевые или шморлевские узелки. Этими названиями обозначается внедрение хрящевой ткани из межпозвонкового хрящевого диска в губчатую ткань тела позвонка. Естественно, подобный пролапс возможен лишь при наличии изъяна и нарушении целости замыкающей хрящевой пластинки. При нормальных условиях (рис. 55) эта пластинка на месте, соответствующем расположению студенистого ядра, несколько блюдцеобразно вдается в площадку тела позвонка и здесь, особенно в молодом возрасте, истончена. На боковом снимке светлое пространство хрящевого диска поэтому может приобретать форму горизонтально лежащей бутылки, основание которой направлено кзади. На месте вдавления, т. е. на месте наименьшего сопротивления, могут возникать разрывы и трещины, и хрящевая ткань, в первую очередь элементы студенистого ядра, вдавливаются в губчатое вещество тела. Предрасполагающим фактором является еще та особенность костной площадки, что она изрешечена множеством сосудистых отверстий. Эти отверстия расширяются, и по сосудистым каналам хрящ продвигается все глубже.
Причина возникновения хрящевой грыжи, однако, может заключаться не только в самом диске, но и в теле позвонка. Если нарушена целость губчатых стропил, то хрящевая пластинка теряет свою костную подстилку, нарушается нормально уравновешенное взаимодействие противоположно направленных сил, площадки тела и хрящевая пластинка поддаются, и опять-таки происходит внедрение хрящевого узелка. Это может происходить не только при разрушении губчатого вещества тела, вызванном травмой, но и в результате рассасывания губчатой ткани при различных заболеваниях, как, например, при туберкулезе, при болезни Педжета, опухолях и т. д.
Шморль находил хрящевые грыжи на трупе очень часто, а именно в 38% всех изученных позвоночников, причем у мужчин они наблюдаются чаще, чем у женщин (соответственно 39,9 и 34,3%). Размеры узелков широко колеблются, разнообразна и их форма — то шаровидная, то овальная, то треугольная, то в виде ягоды. Шморлю удавалось получать грыжи и экспериментальным путем на трупе.
Для возникновения хрящевых узелков вполне достаточны обычные нагрузки повседневной жизни, которые в анамнезе вовсе не отмечаются. Но особенно часто наступают грыжи при травматических инсультах, одновременно с более тяжелыми повреждениями позвоночника, при резких движениях в крайних физиологических пределах, во время гимнастических упражнений и т. д.
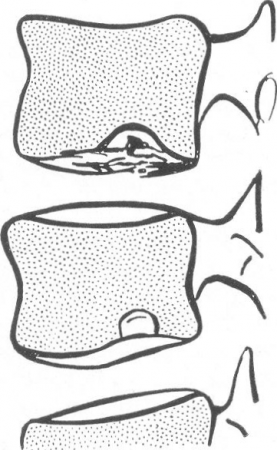
Рис. 57. Так называемые шморлевские хрящевые узелки.
Условия для рентгенологического распознавания шморлевских хрящевых грыж неблагоприятны, ибо дефект губчатой ткани сравнительно невелик. Рентгенодиагностика возможна только начиная с той стадии поражения, когда уже появились реактивные костные изменения, именно когда вокруг хрящевого узелка образовалась костная ложбинка или скорлупа. На боковой рентгенограмме (рис. 57), на типичном месте близ верхнего или нижнего края тела позвонка, этот склерозированный костный ободок и обозначает грыжу, непосредственно невидимую. Впрочем, иногда сама выпавшая хрящевая ткань подвергается обызвествлению, и тогда рентгенодиагностика еще больше облегчается. Если сейчас же после травмы на рентгенограммах видна костная скорлупка вокруг хрящевого узелка или его обызвествление, то, разумеется, поражение существовало и до настоящей травмы, послужившей поводом к рентгенологическому исследованию, ибо эти вторичные процессы требуют для своего развития немало времени, не меньше нескольких месяцев. Это особенно важно помнить в случаях экспертизы.
Принято считать, что лишь 1/3 всех случаев шморлевских грыж определяется при жизни рентгенологически. По данным Штесселя (Stossel) и сотрудников, примерно в 40% всех случаев обычные обзорные рентгенограммы недостаточны для того, чтобы судить о наличии поражения диска и его уровне. По нашим наблюдениям узелки обнаруживаются у 13—15% всех исследованных людей. Чаще всего узелки наблюдаются в нижнегрудной и верхнепоясничной частях позвоночника. У детей шморлевские грыжи редки. Большинство рентгенологических находок относится к возрасту свыше 20 лет. Среди пациентов преобладают лица крепкого телосложения и занимающиеся тяжелым физическим трудом.
При наличии грыжи весь межпозвонковый хрящевой диск подвергается вторичным дегенеративным изменениям, в него устремляются кровеносные сосуды и он прорастает фиброзной тканью. Это ведет к потере эластичности диска, что в свою очередь влияет на статику и динамику позвоночного столба в целом. Но виновны ли хрящевые грыжи в столь частых всевозможных болях в области позвоночника и особенно в его пояснично-крестцовом отделе, сейчас сказать еще нет возможности. Среди всех авторов сам Шморль наиболее сдержанно характеризует клиническое значение своих узелков.
Выхождение узелков из хрящевого диска может иметь место не только вверх и вниз, в сторону площадок тел позвонков, но также и вперед, и в стороны, и назад. Не подлежит никакому сомнению, что задняя грыжа, задний прорыв студенистого ядра, встречается у взрослых людей сравнительно часто. Чаще всего, в 80—90% всех случаев, это выпадение ядра кзади происходит в поясничном отделе позвоночника, соответственно нижним межпозвонковым дискам; на втором месте стоит шейный отдел, а именно также нижняя его часть, и весьма редко наблюдается задняя грыжа в грудном отделе позвоночного столба. Задний пролапс возникает при чрезмерно резком сгибании позвоночника, при крайнем сближении головы и туловища. Выпавшая ткань набухает, отекает, она остается то мягкой, то — реже — уплотняется, а то, в наиболее необычных случаях, частично пропитывается известью или даже частично окостеневает.
Это направление прорыва ядра через фиброзное кольцо с образованием задней грыжи должно быть расценено совершенно иначе, чем обычные верхние и нижние шморлевские грыжи. Ведь сзади студенистая ткань входит в соприкосновение со спинным мозгом, а ниже уровня первого поясничного позвонка — с нервным пучком и конским хвостом, она сдавливает нервные ткани, оттесняет их, вызывает реактивные процессы.
Вот почему травматическая задняя грыжа мякотного ядра приобретает большой клинический интерес. Грыжа вызывает боли, притом весьма разнообразные, но их наиболее яркой отличительной чертой служат стойкость, плохая уступчивость обычным лечебным мероприятиям. На каждом уровне поражения создаются свои, определенные неврологические синдромы. Сейчас складывается все большая уверенность в том, что длительно протекающие после травмы, настойчиво рецидивирующие плекситы и радикулиты в области надплечья, слабость в руках, парестезии, по в особенности пресловутые пояснично-крестцовые радикулиты, люмбо-ишиальгии, некоторые формы ишиаса и т. п. получают свое объяснение именно в задних грыжах.
К сожалению, и здесь обычное рентгенологическое исследование по своему существу довольно беспомощно для непосредственного распознавания этих изменений. Могут быть использованы для определения наличия и местоположения задних грыж только некоторые косвенные рентгенологические симптомы. Сюда относятся снижение высоты одного лишь межпозвонкового хрящевого диска на ограниченном типичном месте позвоночника, а также реактивные костные изменения — разрастания, также на ограниченном месте, а именно в нижнезаднем углу вышележащего и верхнезаднем углу нижележащего соприкасающихся участков тел. Важен также краевой склероз этих костных элементов. Некоторые авторы полагают, что так называемая прямая спина, или, вернее, выпрямленный поясничный отдел позвоночника, потерявший свой естественный лордоз, также может быть использован в качестве показателя поражения системы дисков. На прямой рентгенограмме иногда задняя грыжа сказывается и ограниченным угловым, обычно весьма незначительным сколиозом.
Нормальная обычная рентгенограмма имеет ту ценность, что исключает иные возможности клинических симптомов, аналогичных грыже кзади. Но во многих случаях, в дальнейшем проверенных, рентгенологическая картина вообще оказывалась отрицательной. Параллелизма между клиникой и рентгенологией при этом последствии травмы в сравнительно большом проценте случаев нет. Диагноз основывается на клинико-рентгенологических сопоставлениях, причем анамнезу, неврологической и ортопедической клинической картине принадлежит преимущество перед обычной рентгенодиагностикой.
По этим соображениям здесь серьезно показаны дополнительные методы рентгенологического исследования, а именно миелография. Искусственной контрастной средой, вводимой в позвоночный канал, служат воздух и другие газы, йодолипол, а также различные водные растворы галоидов, которые менее раздражают нервную ткань, чем йодомасляные соединения.
Разработаны также методы так называемой дискографии, когда контрастное вещество вводится непосредственно в мякотное ядро.
Мы неоднократно у больных, действительно тяжело страдавших в течение многих лет от болей и от различных нервных расстройств, у которых на бесчисленных предшествовавших рентгенограммах при беглом их чтении ничего не обращало на себя внимания, ставили диагноз задней грыжи студенистого ядра. В ряде ответственных случаев наше заключение имело решающее значение для экспертизы, так как снимало с больных подозрение на симуляцию или аггравацию болезни.
Что касается вопроса о лечении этого последствия травмы, то в иностранной литературе имеется большое число работ, восхваляющих оперативное лечение задних грыж. Некоторые нейрохирурги широко оперируют этих больных, показания к хирургическому вмешательству ставятся с исключительным диапазоном. При этом выполняются различные операции, главным образом иссечения грыжевой ткани и остеопластические фиксации позвоночника. Анализ этих публикаций не оставляет сомнений в том, что результаты активного кровавого вмешательства излагаются не объективно, работы проникнуты рекламным духом. Научно обоснованного здесь столько же, сколько в несметном числе производимых бессмысленных тонзиллэктомий, даже аппендэктомий. Если какое-то количество оперированных по поводу задних грыж студенистого ядра в ближайшем послеоперационном периоде и испытывает некоторое уменьшение или даже исчезновение болей, то весьма часты рецидивы. Поэтому правы хирурги, которые сдержанно подходят к этому вопросу. Применяемые консервативные методы лечения дают удовлетворительные результаты. Показания к хирургическому лечению задних грыж — к технически отнюдь не простой операции — должны быть научно ограничены. И раньше нейрохирурги иссекали разрастания студенистого ядра, принимая их за миксомы, фибромы, хондромы, фиброхондромы, даже „остеомы на ножке”, теперь же их природа разгадана. К операции дозволительно прибегнуть как к самому последнему лечебному средству.
При обызвествлении студенистого ядра травма несомненно играет лишь второстепенную роль. Об этом заболевании речь будет впереди (кн. 2, стр. 552).
В. ТАЗОВЫЕ КОСТИ
Тазовые кости ломаются значительно чаще, чем это предполагалось раньше, в дорентгенологическое время, так как эти переломы без рентгенологического исследования часто в клинике просматриваются. Переломы таза делятся на изолированные и переломы тазового кольца.
Изолированные переломы таза происходят на ограниченном месте в одной только кости и не ведут к нарушению целости всего тазового кольца. Механизм их возникновения — это, как правило, сильнейший прямой удар. Чаще всего повреждается лонная кость, а именно ее нисходящая ветвь. В подвздошной кости на первом месте стоят переломы ее гребня. Редко встречается имеющий большое клиническое значение тяжелый горизонтальный так называемый дювернеевский (Duverney) перелом. Это отлом всего крыла подвздошной кости, причем горизонтальная линия перелома проходит над вертлужной впадиной. Подвздошная кость смещается вверх и наружу, и передняя верхняя подвздошная кость оказывается высоко расположенной, что клинически симулирует удлинение бедра. Здесь снимок вносит полную ясность. Отрыв передней верхней подвздошной ости встречается очень редко, главным образом у молодых физкультурников.
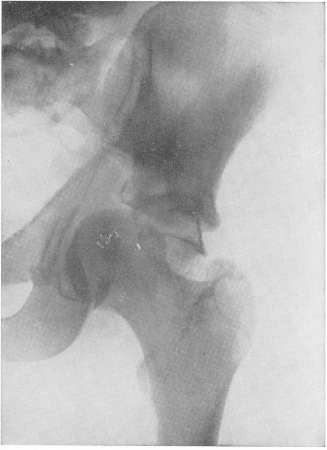
Рис. 58. Переломо-вывих (люксационный перелом) таза в области вертлужной впадины. Травма при транспортной катастрофе.
Легко распознаются всевозможные изолированные переломы седалищной кости, крестца и копчика. Большое практическое значение имеет рентгенодиагностика отломков частей вертлужной впадины, которые встречаются при травматических вывихах бедра, и в особенности так называемые центральные переломы вертлужной впадины, с центральным вывихом бедра или без него, изолированные или с переломом соседних отделов тазового кольца (рис. 58). Все переломы области вертлужной впадины протекают с бурными клиническими суставными явлениями и оставляют за собой обширные изменения типа деформирующего остеоартроза.
Переломы тазового кольца чаще всего встречаются в медиальных частях запирательного отверстия, т. е. линии переломов проходят через лонные кости и восходящие ветви седалищных костей и бывают одно- или двусторонними. Нередко при переломах тазового кольца, вызванных автомобильными, железнодорожными и прочими катастрофами, или реже — падением с высоты, линии переломов исчисляются десятком и больше. Из типичных множественных переломов наиболее характерен так называемый двойной вертикальный перелом Мальгеня (Malgaigne) — спереди линия перелома проходит через лонные или седалищные кости, а сзади вертикальная линия идет с обеих сторон между вертлужной впадиной и крестцом. Отломанный кусок характерным образом смещается кверху, нередко также с поворотом вокруг продольной оси тела передней своей поверхностью кнутри, так что тазобедренный сустав больше вдается в полость малого таза и сразу же обращает на себя внимание на обзорной прямой рентгенограмме своей необычной проекцией. Исключительно редко приходится наблюдать травматический разрыв симфиза, с расхождением лонных костей, без нарушения целости костных элементов.
При переломах таза более важны, чем костные изменения, повреждения содержимого таза, и диагностически ответственнее всего не просмотреть нарушений целости тазовых органов, сосудов, нервов. Общеизвестно значение гематурии, мочевых затеков, опасных внутренних кровотечений и кровоизлияний, нарушений иннервации нижних конечностей (кожной чувствительности, слабости мышц голени и стопы). Эти симптомы у пострадавших рентгенолог должен воспринять как сигнал тревоги, они должны его заставить особенно вдумчиво прочесть рентгенограммы, чтобы не оставить невыявленными тонкие детали нарушений целости в области симфиза, запирательных отверстий, крестца и нижних поясничных позвонков.
При всех переломах таза — и изолированных, и даже всего кольца — встречаются случаи без резкого смещения отломков. Вот эти-то сравнительно редкие переломы легко просматриваются как клиницистами, так и рентгенологами. Последним это уже совсем непростительно.
Важную роль играет рентгенологическое исследование при контроле заживления переломов таза и при оценке деформации его после травмы, особенно с акушерской точки зрения. Если переломы таза у мужчин вообще встречаются чаще, чем у женщин, то у женщин они неизмеримо более важны по исходам. При диагностике асимметрии тазовых костей необходимо помнить, что, по Матти (Matti), в 90% всех случаев имеется физиологическая асимметрия между правой и левой половиной таза.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страницы: 1 2 3 4 5 6auno.kz
Принципы рентгенологического исследования травматических повреждении костей и суставов - Рентгенодиагностика заболеваний костей и суставов.
Диагностика травматических повреждений костей и суставов является одной из самых важных практических задач всей рентгенологии с первых же дней ее. Несмотря на непрерывное снижение травматизма в СССР, в работе рентгенологического отделения объединенного больничного учреждения травма играет большую роль — все еще значительный процент рентгенологических исследований опорно-двигательного аппарата выпадает на долю травматических повреждений.
В современной травматологической клинике рентгенодиагностика занимает по праву среди других методов распознавания переломов и вывихов главное место. Рентгенограммы дают нам возможность у живого человека пусть как-то односторонне, но все же непосредственно увидеть перелом кости, и этим все сказано. Однако роль рентгенологического исследования никоим образом не сводится к разрешению одних только узко диагностических задач. Бесспорно, и без рентгеновых лучей можно и нужно ставить диагноз подавляющего большинства обычных переломов. Но рентгенологическое исследование необходимо и в тех случаях, где диагноз твердо установлен уже клинически. Рентгенограммы вносят столько ясности в анатомическую картину повреждения, они настолько часто неожиданно обнаруживают ценные для клиники детали, особенности и осложнения, они в такой степени дополняют клиническую картину, что стали совершенно незаменимыми для практической оценки всего патологического процесса. Особенно же велико значение рентгенологических данных для изучения механизма возникновения переломов, для определения смещения отломков, для руководства лечением и контроля его эффективности, для наблюдения за течением восстановительных, репаративных явлений, для экспертизы, для определения функции кости, словом, для подведения объективных научных основ в теории и практике клинической травматологии.
Конечные результаты лечения повреждений скелета и восстановление трудоспособности в решающей степени зависят от точного раннего диагноза и мероприятий в остром периоде, следующем сейчас же за травмой. Главное именно в оказании ранней первой помощи пострадавшему. Научное обоснование самого раннего распознавания перелома основывается на том, что все реактивные процессы, т. е. начало восстановления целости кости и заживления перелома возникают в поврежденной кости в сущности сразу же после травмы. Нельзя откладывать ни распознавания, ни от него зависящего лечения, фактор времени в значительной степени предопределяет качество лечения и, значит, функциональный исход повреждения.
Рис. 7. Косой перелом V пястной кости.
Рис. 6. Поперечный перелом V пястной кости.
Рис. 8. Продольный перелом основной фаланги большого пальца стопы.
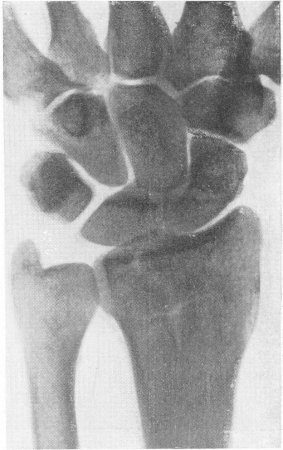
Рис. 10. Т-образный перелом дистального эпифиза лучевой кости.
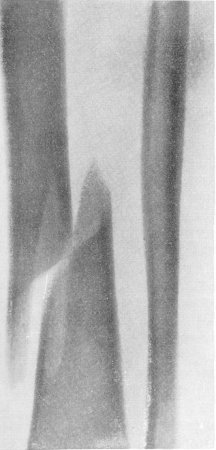
Рис. 9. Спиральный перелом диафиза большеберцовой кости.
Поэтому с академической точки зрения вполне особновано требование подвергать рентгенологическому исследованию каждый несомненный или подозрительный случай перелома. Особенно важно не ставить отрицательного диагноза перелома на основании одних только старых клинических признаков без рентгенологического контроля.
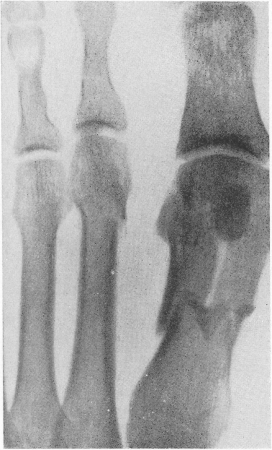
Рис. 11. Оскольчатый перелом I плюсневой кости и поперечный перелом шейки II плюсневой кости.
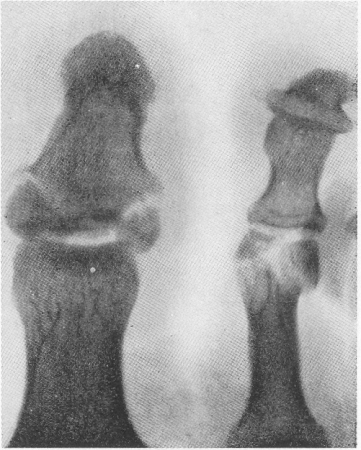
Рис. 12. Множественные переломы основания основной фаланги большого пальца и головки основной фаланги II пальца стопы.
Отказ лечащего врача от рентгенологического исследования при подозрении на перелом или вывих может послужить в дальнейшем в случае каких-нибудь серьезных осложнений поводом для судебного преследования этого врача. Ни одно клиническое мероприятие здесь не действенно без участия рентгенологии. Не подлежит сомнению, что надлежащая организация так называемой неотложной рентгенологической помощи в социальной борьбе с костным травматизмом является одним из весьма важных показателей качества лечебной помощи населению, особенно в промышленных, транспортных и тому подобных условиях.
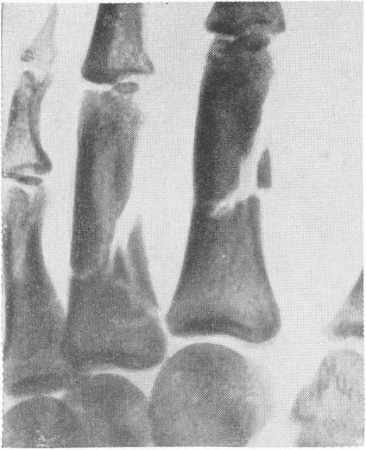
Рис. 13. Оскольчатые переломы двух костей — основных фаланг 111 и IV пальцев руки.
В зависимости от направления плоскости перелома по отношению к длиннику кости, как известно, различают поперечный (рис. 6), косой (рис. 7), продольный (рис. 8) и спиральный (винтообразный) (рис. 9) переломы; комбинация продольного и поперечного переломов носит название Т-образного (рис. 10), двух косых — V-образного, продольного и двух косых — У-образного перелома.
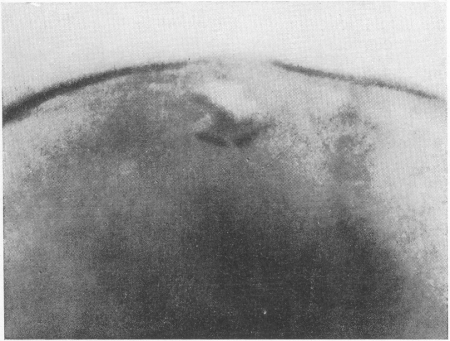
Рис. 14. Дырчатый перелом теменной кости.
Перелом на ограниченном месте во многих плоскостях — это оскольчатый перелом (рис. 11), причем различают крупнооскольчатый (малооскольчатый) и мелкооскольчатый (много-оскольчатый), или раздробленный, или измельченный переломы. Если плоскости перелома лежат далеко друг от друга, то говорят о множественном (двойном, тройном и т. д.) переломе кости (рис. 12 и 13). Множественный перелом одной кости не следует смешивать с переломом двух костей (например, предплечья или голени). Особняком стоит так называемый дырчатый перелом, возникающий почти исключительно при ударе остроконечным орудием (рис. 14) или при пулевом ранении.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
auno.kz






















