Аддисонический криз. Аддисона болезнь реферат
1. Определение
Болезнь Аддисона.
Болезнью Аддисона или бронзовой болезнью называют длительно протекающее заболевание, связанное с нарушением функции надпочечников. При данном заболевании поражается внешний корковый слой надпочечников, который в нормальных условиях вырабатывает несколько типов гормонов. Болезнь Аддисона характеризуется длительным, прогрессирующим течением.
Болезнь Аддисона - это эндокринное заболевание связанное с поражением коры надпочечников, в результате чего нарушается выработка гормонов коры надпочечников (кортизол, альдостерон) и возникает первичная ее недостаточность. Заболевание встречается редко, впервые оно описано британским терапевтом Томасом Аддисоном в 1855 г. Болезнь Аддисона развивается как у мужчин, так и у женщин. Однако женщины более предрасположены к болезни, и она обычно протекает более тяжело. Чаще развивается в возрасте между 30 и 50 годами.
Болезнь Аддисона – это хроническое затяжное заболевание надпочечников, при котором существует нехватка синтезируемых ими гормонов. При этой патологии страдает корковый слой надпочечников, в котором вырабатываются такие гормоны, как: кортизол, альдостерон, или мужские и женские половые гормоны. Характеризуется тяжелым, прогрессирующим течением. Заболевание встречается в равной степени, как у мужчин, так и у женщин. Чаще встречается в среднем возрасте, примерно начиная, в промежуток между двадцатью и сорока годами.
Болезнь Аддисона - болезненное состояние коры надпочечников, возникающее при их двустороннем поражении, приводящем к уменьшению (или полному прекращению) секреции гормонов надпочечниками. Известно также как «бронзовая болезнь» или хроническая недостаточность коры надпочечников. Болезнь Аддисона возникает при поражении более 90 % ткани надпочечников. В подавляющем большинстве случаев причина заболевания – аутоиммунный процесс (нападение собственной иммунной системы), за ним по частоте следует туберкулез. Как синдром, хроническая недостаточность коры надпочечников присутствует при множестве наследуемых заболеваний.
Болезнь Аддисона (бронзовая болезнь, хроническая недостаточность коры надпочечников) — хроническая недостаточность коры надпочечников, возникающая при их двустороннем поражении, приводящем к уменьшению (или полному прекращению) секреции ГК и минералокортикоидов. Болезнь Аддисона возникает при поражении более 90% ткани надпочечников. В 80% случаев причина заболевания — аутоиммунный процесс, за ним по частоте следует туберкулёз. Как синдром хроническая недостаточность коры надпочечников присутствует при множестве наследуемых заболеваний. Статистические данные. В США составляет приблизительно 4–6:100 000. При идиопатической аутоиммунной болезни Аддисона женщины страдают чаще мужчин.
Боле́знь Аддисо́на (хроническая недостаточность коры надпочечников, или гипокортицизм, англ. Addison's disease) — редкое эндокринное заболевание, в результате которогонадпочечники теряют способность производить достаточное количество гормонов, прежде всего кортизола. Это патологическое состояние было впервые описано британскимтерапевтом Томасом Аддисоном в его публикации 1855 года, озаглавленной Конституциональные и местные последствия заболеваний коры надпочечников.
Болезнь Аддисона (первичная или хроническая адренокортикальная недостаточность) является постепенно развивающейся, обычно прогрессирующей недостаточностью коры надпочечников. Характеризуется различными симптомами, которые включают гипотензию, гиперпигментацию, может привести к надпочечниковому кризу с сердечно-сосудистым коллапсом. Диагностика основана на обнаружении повышенного уровня АКТГ плазмы и низкого уровня кортизол а плазмы. Лечение зависит от причины, но в целом заключается в назначении гидрокортизона и иногда других гормонов.
Болезнь Аддисона развивается у 4 человек на 100 000 в год. Наблюдается во всех возрастных группах, с одинаковой частотой у мужчин и женщин, чаще клинически проявляется при метаболическом стрессе или травме. Началу тяжелых симптомов (надпочечниковый криз) может предшествовать острая инфекция (частая причина, особенно при септицемии). К другим причинам относятся травма, хирургическое вмешательство и потеря Na при повышенном потоотделении.
studfiles.net
Аддисонова болезнь - А - Болезни - Медицина
Общая информация

Аддисонова болезнь (первичная надпочечниковая недостаточность (НН), гипокортицизм или «бронзовая болезнь») – тяжёлое эндокринное заболевание, развивающееся вследствие снижения (вплоть до остановки) секреции гормонов коры надпочечников. Понятие «первичный» подразумевает, что патологический процесс развивается именно в самом органе. Поэтому Аддисонову болезнь следует отличать от синдрома Аддисона, который развивается из-за нарушений в системе гипоталамус-гипофиз.
95 % надпочечниковой недостаточности развивается именно из-за болезни Аддисона. Впервые описана она была ещё в 1885 году англичанином Томасом Аддисоном. Частота заболевания не превышает 60 человек на миллион.
Причины болезни Аддисона
В настоящее время выявлено несколько основных причин развития Аддисоновой болезни:
• Наиболее частая причина гипокортицизма (до 97-98% случаев болезни) – аутоиммунное поражение вещества коры надпочечников. В этом случае организм из-за генетической или ферментативной ошибки распознаёт надпочечники как чужеродный объект, и начинает активно вырабатывать антитела против них (то есть организм их сам убивает). У абсолютного большинства пациентов при этом выявляются антитела к одному из важнейших ферментов, обеспечивающих работу надпочечников – 21-гидроксилазе. У большинства больных выявляются и другие аутоиммунные болезни (обычно, аутоиммунный тиреоидит).
• Адренолейкодистрофия. Это наследственное нарушение обмена жирных кислот. По мере прогрессирования заболевания кислоты всё больше накапливаются в ткани надпочечников, что оборачивается их дистрофией. Совместно с этим наблюдаются повреждения мозга.
• Туберкулёз надпочечников (до 2% случаев). Как правило, развивается на фоне прогрессирующего туберкулёза лёгких.
• Синдром Уотерхауза-Фридрехсона. Гипокортицизм развивается из-за двухстороннего кровоизлияния в надпочечники, которое, обычно, является осложнением менингококковой инфекции.
Существует ещё несколько причин развития болезни Аддисона, выявляемых намного реже: коагулопатии (нарушение свёртывания крови), ВИЧ-инфекция, метастатическое поражение надпочечников, двустороннее удаление надпочечников.
Патогенез Аддисоновой болезни
Из-за разрушения ткани коры надпочечников резко сокращается или вообще прекращается продукция адреналовых гормонов, в первую очередь, альдостерона и кортизола. Альдостероновая недостаточность приводит к нарушению водно-минерального обмена из-за чрезмерного выведения из организма ионов натрия и задержки ионов калия. В результате развивается обезвоживание, что негативно влияет, в первую очередь, на сердечнососудистую систему. Недостаток кортизола оборачивается нарушением обмена углеводов (перестают синтезироваться гликоген и глюкоза) и снижением возможностей организма реагировать на стресс. К тому же недостаток кортизола приводит к увеличению продукции гипофизом адренокортикотропного гормона (АКТГ), и опосредованно – меланоцитостимулирующего гормона (увеличение продукции меланина приводит к появлению главного внешнего симптома болезни Адиссона – потемнению слизистых и кожи).
Клинические проявления
Основными признаками Аддисоновой болезни являются:
• Потемнение (гиперпигментация) слизистых и кожи. Чем больше запущена болезнь, тем более выражена гиперпигментация. Поначалу темнеют лишь те участки тела, которые больше подвержены солнечному облучению, то есть лицо, руки, шея. Также рано изменяется цвет кожи в местах, которые и в норме более пигментированы – половые органы, мошонка, соски. Но наибольшую диагностическую ценность имеют гиперпигментации в местах наибольшего трения, то есть в кожных складках, на шее (под воротником) и животе (под ремнём или поясом). Из слизистых более подвержены изменениям нёбо, десен и губ. В очень редких случаях встречается «белый» адиссонизм, при котором гиперпигментация не выявляется.

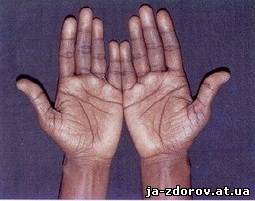
• На фоне потемневшей кожи резко выделяются белые пятна – витилиго.

• Похудение. Снижение массы тела связано с общим обезвоживанием. Обычно масса тела снижается на 3 – 10 килограммов. При наличии изначального избыточного веса потеря может достигать 25 килограммов.
• Астения. Может варьироваться от общей слабости до полной потери способности двигаться.
• Артериальная гипотензия (снижение давления). Поначалу давление снижается только при перемене положения тела, что сопровождается потерей сознания (ортостатический коллапс). По мере развития болезни развивается стойкая гипотензия. Наличие у больного повышенного давления практически 100-процентно исключает диагноз «Аддисонова болезнь».
• Депрессия.
• Диспепсические расстройства. Характеризуются потерей аппетита, чередованием запоров и поноса, разлитыми болями в животе.
• Пищевые извращения. Пациенты начинают в большом количестве употреблять сильносолёные продукты. Таким образом, организм пытается компенсировать потерю натрия.
• Снижение либидо.
• Гипогликемия. Снижение уровня сахара в крови чрезвычайно редко приводит к коме, но может выявляться при проведении лабораторных анализов.
Вторичная недостаточность надпочечников (синдром Аддисона) отличается от Аддисоновой болезни отсутствием гиперпигментации, гипотензии и пристрастия к солёному (поскольку обмен альдостерона практически не изменяется).
В редких случаях болезнь Аддисона может осложняться острой надпочечниковой недостаточностью – аддисоническим кризом. Он характеризуется множеством симптомов, исходя из которых выделяют три клинические формы кризов:
• Сердечнососудистая. Основные признаки – бледность и посинение кожи, артериальная гипотензия, учащение пульса, похолодание конечностей, отсутствие мочевыделения (анурия), потеря сознания.
• Желудочно-кишечная. Основные признаки – неукротимая рвота, тошнота, диарея, спастические боли в животе, метеоризм.
• Нервно-психическая. Основные признаки – головная боль по типу мигрени, заторможенность, бред, очаговая симптоматика, менингеальные знаки.
Диагностика
Основным диагностическим мероприятием в установлении диагноза «Аддисонова болезнь» является лабораторное определение биохимических показателей, в которых выявляются:
• Гиперкалиемия.
• Гипонатриемия.
• Лейкопения с лимфоцитозом.
• Снижение уровней альдостерона и кортизола.
• Повышение уровня АКТГ.
Также у всех больных необходимо производить пробу с синактеном – препарата, стимулирующего выработку кортизола. Пациенту внутривенно вводится 250 мкг синактена. Если через час уровень кортизола в крови превышает 500 ммоль/л – диагноз «первичный гипокортицизм» может быть исключён.
При наличии у больного аутоиммунного поражения надпочечников в крови также выявляются особые антитела к Р450с21.
Лечение
По факту, единственный способ лечения Аддисоновой болезни – пожизненный заместительный приём гормональных препаратов. После постановки диагноза больным вводится в 2-3 приёма 100 – 150 мг гидрокортизона ежедневно. Положительный ответ на терапию также является значимым диагностическим критерием.
По мере стабилизации состояния пациент переходит на постоянный приём глюко- (гидрокортизон 15 – 30 мг, преднизолон 7,5 мг) и минералокортикоидов (флудрокортизон 0,05 – 0,1 мг). Причём в целях имитации нормального ритма работы надпочечников 2/3 препаратов принимается утром, а 1/3 – в обед. При развитии у больного любых инфекционных заболеваний дозу принимаемых гормонов следует повышать в 2 – 3 раза.
Для купирования аддисонического криза больному производят массивные вливания физиологического раствора (2 – 3 литра в сутки) и раствора глюкозы. Также внутривенно вводится 100 мг гидрокортизона или эквивалентная доза преднизолона.
ja-zdorov.at.ua
Болезнь аддисона
Что такое болезнь Аддисона? Болезнь Аддисона – это эндокринное или гормональное заболевание, которое встречается во всех возрастных группах, одинаково часто у мужчин и у женщин. При этом заболевании отмечается потеря веса, мышечная слабость, хроническая усталость, пониженное артериальное давление и иногда потемнение кожи, как на открытых участках, так и под одеждой.
Почему развивается болезнь Аддисона?
Болезнь Аддисона развивается, если надпочечники не выделяют в достаточном количестве гормон кортизол и, иногда, гормон альдостерон. Это заболевание также носит название недостаточность надпочечников или гипокортизолизм.
Что такое кортизол?
Кортизол - это гормон, который должен производиться надпочечниками, гормональными железами, которые расположены над почками. Кортизол относится к классу глюкокортикоидных гормонов, которые оказывают влияние практически на все органы и ткани организма. Ученые насчитывают до сотни функций кортизола, из которых самая важная – управление реакцией организма на стресс.
Кроме этого кортизол:
− участвует в регуляции артериального давления и сердцебиения
− участвует в замедлении реакции иммунной системы на воспаление
− участвует в поддержании равновесия инсулина в организме
− участвует в регуляции обмена белков, углеводов и жиров
− необходим для регуляции процессов возбуждения и хорошего настроения
Как в организме происходит управление процессами производства кортизола?
Кортизол очень важен для организма, поэтому количество кортизола, вырабатываемого надпочечниками, регулируется с высокой точностью. Этим процессом, как и производством многих других гормонов, руководят гипоталамус и гипофиз, небольшой орган размером с боб в основании головного мозга. Во-первых, гипоталамус посылает в гипофиз гормоны, отвечающие за выработку гормонов. В ответ гипофиз вырабатывает гормоны, которые влияют на функционирование щитовидной железы и надпочечников и половые гормоны, такие как эстроген и тестостерон. Одна из основных функций гипофиза – производство адренокортикотропного гормона гипофиза, АКТГ, который стимулирует работу надпочечников. Как только надпочечники получают приказ, то есть гормон АКТГ, они начинают вырабатывать кортизол. В завершении цикла кортизол поступает в гипофиз и выработка АКТГ сокращается.
Что такое альдостерон?
Альдостерон принадлежит к классу минералокортикоидных гормонов, которые также производятся надпочечниками. Этот вид гормонов участвует в поддержании нормального артериального давления и сохранении водно-солевого баланса в организме. Если уровень альдостерона в организме падает до предельных значений, почки перестают поддерживать водно-солевой баланс, что приводит к сокращению объема крови и падению артериального давления.
Почему возникает болезнь Аддисона? Причины низкого уровня кортизола могут быть различны. Это либо нарушение функции надпочечников (первичная недостаточность надпочечников), либо нарушение секреции АКТГ в гипофизе (вторичная недостаточность надпочечников).
Первичная недостаточность надпочечников
Болезнь Аддисона встречается приблизительно у одного человека из 100 000. Чаще всего, причиной заболевания является постепенное разрушение коры надпочечников, внешнего слоя надпочечников, вследствие неправильной функции иммунной системы организма. Приблизительно в 70% случаев болезнь Аддисона вызвана аутоиммунными нарушениями, когда антитела начинают атаковать клетки собственного организма и медленно их разрушают. Если разрушается, по меньшей мере, 90% клеток коры надпочечника, возникает болезнь Аддисона, снижается производство как глюкокортикоидных гормонов (кортизола), так и минералкортикоидных гормонов (альдостерона). Иногда иммунная система разрушает только клетки надпочечников (первичная недостаточность надпочечников), иногда страдают другие железы (синдром полиэндокринной недостаточности).
Синдром полиэндокринной недостаточности
Существуют две формы синдрома полиэндокринной недостаточности, тип I и тип II.
Тип I синдрома полиэндокринной недостаточности встречается у детей, иногда в сочетании с:
- недостаточной функцией паращитовидной железы
- замедленным половым развитием
- злокачественной анемией
- хроническими грибковыми инфекциями
- хроническим аутоиммунным гепатитом
- потерей волос (очень редко)
Тип II синдрома полиэндокринной недостаточности, его часто называют синдромом Шмидта, обычно встречается у молодых людей. Признаками этого заболевания могут быть:
- недостаточность щитовидной железы
- замедленное сексуальное развитие
- диабет
- витилиго
- недостаточная пигментация некоторых участков кожи
Считается, что синдром полиэндокринной недостаточности – наследственное заболевание, поскольку обычно у родственников наблюдается различные эндокринные нарушения.
Туберкулез
В благополучных странах приблизительно в 20% случаев первичной недостаточности надпочечников виноват туберкулез - заболевание, при котором иногда происходит разрушение надпочечников. До появления методов лечения туберкулеза в 1849 году, когда недостаточность надпочечников была впервые описана доктором Томасом Аддисоном, ее причиной приблизительно в 70-90% случаев был туберкулез.
Другие причины
Среди других менее распространенных причин недостаточности надпочечников отмечают:
- хронические инфекции, в основном грибковые
- распространение раковых клеток из больного органа в надпочечники
- амилоидоз
- удаление надпочечников
Вторичная недостаточность надпочечников
Этот вид недостаточности надпочечников встречается гораздо чаще, чем первичная недостаточность надпочечников. Это заболевание можно проследить на основании анализа АКТГ. При отсутствии гормона АКТГ, который стимулирует функцию надпочечников, происходит снижение уровня кортизола, но альдостерон сохраняется на прежнем уровне. Временная вторичная недостаточность надпочечников может сформироваться, если человек долго принимал глюкокортикоидные гормоны, например, преднизолон, и резко перестал их принимать, либо сделал перерыв. Глюкокортикоидные гормоны часто назначаются для лечения воспалительных процессов, например ревматоидного артрита, астмы или неспецифического язвенного колита. Этот тип препаратов блокирует производство кортиколиберина и АКТГ. Обычно, кортиколиберин запускает выработку АКТГ. Если снижается содержание кортиколиберина в крови, гипофиз не получает приказа о производстве АКТГ и, соответственно, надпочечники не вырабатывают кортизол в достаточном количестве.
Еще одной причиной вторичной недостаточности надпочечников является удаление доброкачественных (нераковых) опухолей гипофиза, которые производят излишек гормона АКТГ (болезнь Кушинга). В этом случае резко исчезает источник гормона АКТГ в организме и требуется заместительная гормональная терапия, пока не восстановится нормальный процесс выделения АКТГ и кортизола.
Реже недостаточность надпочечников возникает из-за того, что гипофиз либо уменьшается в размерах, либо перестает выделять гормон АКТГ. Причины могут быть различны:
- образование опухолей или инфекционное заболевание
- нарушение кровообращения надпочечников
- радиационное излучение при лечении опухолей гипофиза
- операция по удалению части гипоталамуса
- операция по удалению гипофиза
Как проявляется болезнь Аддисона?
Недостаточность надпочечников обычно проявляется постепенно. Признаки заболевания:
хроническая, "накапливающаяся" усталость ,мышечная слабость ,потеря аппетита ,потеря веса . Длительно держится, приблизительно половину всего времени ,тошнота ,рвота ,диарея.
Среди других симптомов отмечают:
пониженное артериальное давление, которое снижается еще больше при стоянии, что вызывает головокружение или обморок
изменения на коже, свойственные болезни Аддисона, участки гиперпигментации, темного загара на открытых и обычно закрытых частях тела. Потемнение кожи наиболее заметно на шрамах, складках кожи, местах сдавления – локтях, коленях, суставах пальцев и на пальцах ног, губах и слизистых.
Люди с болезнью Аддисона часто становятся раздражительными и страдают от депрессии. Организм теряет много соли, поэтому часто больные употребляют в пищу очень много соли. У детей в более тяжелой форме, чем у взрослых встречается гипогликемия (снижения уровня глюкозы в крови). У женщин нарушается или прекращается вовсе менструальный цикл.
Обычно симптомы возникают постепенно. Человек не обращает на них особого внимания, пока не происходит резкое ухудшение состояния при каком-то заболевании или несчастном случае. Это резкое ухудшение называется надпочечниковым кризом, или острой недостаточностью надпочечников. Чаще всего, человек обращается к врачу до наступления надпочечникового криза, потому что симптомы заболевания становится невозможно игнорировать, однако приблизительно 25% пациентов впервые обращают внимание на свое состояние только после криза.
Признаки надпочечникового криза:
Резкая пронизывающая боль в нижней части спины, желудке или ногах ,сильная рвота и диарея ,обезвоживание ,пониженное артериальное давление ,потеря сознания Если во время надпочечникового криза пациент не получит медицинской помощи, он может погибнуть.
Как ставится диагноз «болезнь Аддисона»?
На ранних стадиях заболевания поставить диагноз может быть нелегко. На основании жалоб пациента, особенно, если на коже есть темные пятна, доктор может предположить наличие болезни Аддисона.
Диагноз ставится на основании лабораторных анализов, цель которых, во-первых, определить уровень содержания кортизола, а во-вторых, выяснить причину нарушений. Для выяснения причины недостаточного количества кортизола может быть назначен рентген надпочечников или гипофиза.
Стимуляция АКТГ
Этот анализ предназначен для диагностики болезни Аддисона. Проводят измерение уровня кортизола в крови и моче до и после инъекции синтетического гормона АКТГ. При быстром (мгновенном) анализе измеряется содержание кортизола в крови через полчаса - час после введения АКТГ. Если болезни Аддисона нет, после введения АКТГ уровень содержания кортизола в крови и моче повысится. Если у пациента недостаточность надпочечников любого типа, реакция будет слабо выражена или ее не будет вовсе.
Стимуляция кортиколиберина
Если реакция на стимуляцию АКТГ отсутствует, для выяснения причин недостаточности надпочечников используется длительный анализ. Внутривенно вводится синтетический гормон кортиколиберин, и измеряется содержание кортизола в крови до введения гормона и через 30, 60, 90 и 120 минут. При первичной недостаточности надпочечников, происходит повышение уровня АКТГ, но кортизол не производится. При вторичной недостаточности надпочечников, кортизол производится в небольших количествах, а АКТГ не производится, или производится очень медленно. Если АКТГ отсутствует, причина недостаточности надпочечников в гипофизе, если выработка АКТГ задерживается – в гипоталамусе.
При подозрении на надпочечниковый криз, врач назначает немедленное введение солевых растворов и глюкокортикоидных гормонов. Хотя во время лечения криза невозможно поставить полный диагноз, необходимо измерить уровень АКТГ и кортизола в крови до и после введения глюкокортикоида. После снятия криза и прекращения приема препаратов следует подождать до 1 месяца перед тем, как проводить дальнейшие анализы.
Другие анализы и исследования
Если поставлен диагноз первичной недостаточности надпочечников, может быть назначена кожная проба Манту на туберкулез.
stud24.ru
Реферат Аддисонические кризы
скачатьРеферат на тему:
План:
Введение- 1 Этиология и патогенез
- 2 Клиническая картина
- 3 Диагностика
- 4 Дифференциальная диагностика
- 5 Лечение
Примечания
Введение
Аддисони́ческий криз (гипоадрена́ловый криз, о́страя надпо́чечниковая недоста́точность, острая недостаточность коры надпочечников, или гипокортици́зм, англ. Addisonian crisis) — тяжёлое состояние, проявляющееся резкой адинамией, сосудистым коллапсом, постепенным затемнением сознания. Развивается при внезапном снижении или прекращении секреции гормонов коры надпочечников[1]. Иногда сопровождается умеренной или тяжёлой гиперкальциемией[2].
1. Этиология и патогенез
Дополнительные сведения: Болезнь Аддисона
Чаще развивается у пациентов с первичным или третичным гипокортицизмом, а также может быть первым признаком латентно протекающих недиагностированных болезни Аддисона и синдрома Шмидта[1]. Гипоадреналовый криз может быть вызван двусторонним кровоизлиянием в надпочечники, например при передозировке гепарина[2].
Гипоадреналовый криз могут спровоцировать: тяжёлые инфекции, травма или хирургическое вмешательство у пациентов с хронической надпочечниковой недостаточностью[2].
2. Клиническая картина
Острая недостаточность коры надпочечников характеризуется крайне низкой концентрацией в плазме крови кортизола, кортикостерона, альдостерона, дезоксикортикостерона. Экскреция 17-оксикортикостероидов также заметно снижена. Содержание в плазме крови АКТГ высокое. Имеются признаки нарушения минерального и водного обмена[3].
Основные клинические проявления: высокая лихорадка, дегидратация, тошнота, рвота, падение артериального давления, которое быстро приводит к обмороку. При дефиците минералокортикоидов наблюдаются гиперкалиемия и гипонатриемия. Дегидратация приводит к повышению уровня азота мочевины плазмы крови и (не всегда) к гиперкальциемии[2].
Причины гиперкальциемии при гипоадреналовом кризе: снижение ОЦК, гемоконцентрация, снижение скорости клубочковой фильтрации (усиливает канальцевую реабсорбцию кальция), вымывание кальция из костной ткани, связанное с повышением чувствительности к витамину D[2].
3. Диагностика
На основании данных анамнеза (болезнь Аддисона), объективных данных и изменения электролитного баланса[1]:
- резкое падение уровня натрия (до 130 ммоль/л и ниже) в плазме крови, снижение его экскреции с мочой (менее 10 г/сут),
- повышение уровня калия в плазме крови до 5—6, иногда 8 ммоль/л,
- резкое снижение коэффициента Na/K до 20 и ниже (норма 32),
- низкое содержание глюкозы в плазме крови,
- увеличение концентрации мочевины и остаточного азота в плазме крови,
- ацидоз.
Усиление пигментации на фоне прогрессирующией артериальной гипотензии, хотя у 10% пациентов с первичным гипокортицизмом («белый Аддисон») и у всех пациентов со вторичным и третичным гипокортицизмом гиперпигментация отсутствует[1].
Проведение диагностических тестов противопоказано[1]!
4. Дифференциальная диагностика
- Острый живот
- Острая сердечно-сосудистая патология
- Вторичный гипокортицизм — облучение, хирургическое удаление гипофиза; синдром Шихана и другие
- Третичный гипокортицизм — опухоли, травма гипоталамуса, нарушение продукции кортикотропин-рилизинг гормона
- Миопатия
- Целиакия
- Синдром Пархона — неадекватная продукция вазопрессина (антидиуретического гормона)
- Свинцовая интоксикация
- Синдром Фанкони
- Гиперпаратиреоз
- Множественная эндокринная неоплазия
- Порфирия
- Анорексия невроза
- Депрессия
5. Лечение
Дополнительные сведения: Болезнь Аддисона
Незамедлительно начинают внутривенное капельное введение жидкостей и лечение глюкокортикоидами[2].
Основные мероприятия направлены на ликвидацию обезвоживания, заместительную гормональную терапию и симптоматическую терапию (ликвидация нарушений сердечно-лёгочной недостаточности, если криз вызван инфекционным заболеванием — адекватная антибиотикотерапия). Наиболее опасны первые сутки[1].
Когда состояние пациента стабилизируется, дозу глюкокортикоидов постепенно снижают. Обычно для перехода на поддерживающую дозу гидрокортизона требуется 5 дней[2].
5.1. Осложнения терапии
Связаны с передозировкой. Наиболее часто развивается отёчный синдром, парестезии, параличи (причина — гипокалиемия). Следует уменьшить дозу ДОКСА, отменить вливание хлорида натрия и добавить введение хлорида калия. При явлениях отёка мозга — маннитол, мочегонные средства[1].
Примечания
- ↑ 1234567Ефимов А. С. Малая энциклопедия врача-эндокринолога. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 6-8. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5
- ↑ 1234567Эндокринология. / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 185, 190, 274, 433—434. — 1128 с. — 10000 экз. — ISBN 5-89816-018-3
- Справочник по клинической эндокринологии / Под ред. Холодовой Е. А. — 1-е изд. — Минск: «Беларусь», 1998. — С. 22. — 510 с. — 10000 экз. — ISBN 985-01-0031-1
wreferat.baza-referat.ru
Реферат Аддисонический криз
скачатьРеферат на тему:
План:
Введение- 1 Этиология и патогенез
- 2 Клиническая картина
- 3 Диагностика
- 4 Дифференциальная диагностика
- 5 Лечение
Примечания
Введение
Аддисони́ческий криз (гипоадрена́ловый криз, о́страя надпо́чечниковая недоста́точность, острая недостаточность коры надпочечников, или гипокортици́зм, англ. Addisonian crisis) — тяжёлое состояние, проявляющееся резкой адинамией, сосудистым коллапсом, постепенным затемнением сознания. Развивается при внезапном снижении или прекращении секреции гормонов коры надпочечников[1]. Иногда сопровождается умеренной или тяжёлой гиперкальциемией[2].
1. Этиология и патогенез
Дополнительные сведения: Болезнь Аддисона
Чаще развивается у пациентов с первичным или третичным гипокортицизмом, а также может быть первым признаком латентно протекающих недиагностированных болезни Аддисона и синдрома Шмидта[1]. Гипоадреналовый криз может быть вызван двусторонним кровоизлиянием в надпочечники, например при передозировке гепарина[2].
Гипоадреналовый криз могут спровоцировать: тяжёлые инфекции, травма или хирургическое вмешательство у пациентов с хронической надпочечниковой недостаточностью[2].
2. Клиническая картина
Острая недостаточность коры надпочечников характеризуется крайне низкой концентрацией в плазме крови кортизола, кортикостерона, альдостерона, дезоксикортикостерона. Экскреция 17-оксикортикостероидов также заметно снижена. Содержание в плазме крови АКТГ высокое. Имеются признаки нарушения минерального и водного обмена[3].
Основные клинические проявления: высокая лихорадка, дегидратация, тошнота, рвота, падение артериального давления, которое быстро приводит к обмороку. При дефиците минералокортикоидов наблюдаются гиперкалиемия и гипонатриемия. Дегидратация приводит к повышению уровня азота мочевины плазмы крови и (не всегда) к гиперкальциемии[2].
Причины гиперкальциемии при гипоадреналовом кризе: снижение ОЦК, гемоконцентрация, снижение скорости клубочковой фильтрации (усиливает канальцевую реабсорбцию кальция), вымывание кальция из костной ткани, связанное с повышением чувствительности к витамину D[2].
3. Диагностика
На основании данных анамнеза (болезнь Аддисона), объективных данных и изменения электролитного баланса[1]:
- резкое падение уровня натрия (до 130 ммоль/л и ниже) в плазме крови, снижение его экскреции с мочой (менее 10 г/сут),
- повышение уровня калия в плазме крови до 5—6, иногда 8 ммоль/л,
- резкое снижение коэффициента Na/K до 20 и ниже (норма 32),
- низкое содержание глюкозы в плазме крови,
- увеличение концентрации мочевины и остаточного азота в плазме крови,
- ацидоз.
Усиление пигментации на фоне прогрессирующией артериальной гипотензии, хотя у 10% пациентов с первичным гипокортицизмом («белый Аддисон») и у всех пациентов со вторичным и третичным гипокортицизмом гиперпигментация отсутствует[1].
Проведение диагностических тестов противопоказано[1]!
4. Дифференциальная диагностика
- Острый живот
- Острая сердечно-сосудистая патология
- Вторичный гипокортицизм — облучение, хирургическое удаление гипофиза; синдром Шихана и другие
- Третичный гипокортицизм — опухоли, травма гипоталамуса, нарушение продукции кортикотропин-рилизинг гормона
- Миопатия
- Целиакия
- Синдром Пархона — неадекватная продукция вазопрессина (антидиуретического гормона)
- Свинцовая интоксикация
- Синдром Фанкони
- Гиперпаратиреоз
- Множественная эндокринная неоплазия
- Порфирия
- Анорексия невроза
- Депрессия
5. Лечение
Дополнительные сведения: Болезнь Аддисона
Незамедлительно начинают внутривенное капельное введение жидкостей и лечение глюкокортикоидами[2].
Основные мероприятия направлены на ликвидацию обезвоживания, заместительную гормональную терапию и симптоматическую терапию (ликвидация нарушений сердечно-лёгочной недостаточности, если криз вызван инфекционным заболеванием — адекватная антибиотикотерапия). Наиболее опасны первые сутки[1].
Когда состояние пациента стабилизируется, дозу глюкокортикоидов постепенно снижают. Обычно для перехода на поддерживающую дозу гидрокортизона требуется 5 дней[2].
5.1. Осложнения терапии
Связаны с передозировкой. Наиболее часто развивается отёчный синдром, парестезии, параличи (причина — гипокалиемия). Следует уменьшить дозу ДОКСА, отменить вливание хлорида натрия и добавить введение хлорида калия. При явлениях отёка мозга — маннитол, мочегонные средства[1].
Примечания
- ↑ 1234567Ефимов А. С. Малая энциклопедия врача-эндокринолога. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 6-8. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5
- ↑ 1234567Эндокринология. / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 185, 190, 274, 433—434. — 1128 с. — 10000 экз. — ISBN 5-89816-018-3
- Справочник по клинической эндокринологии / Под ред. Холодовой Е. А. — 1-е изд. — Минск: «Беларусь», 1998. — С. 22. — 510 с. — 10000 экз. — ISBN 985-01-0031-1
wreferat.baza-referat.ru
Что такое болезнь Аддисона | Все о медицине

Джозеф Аддисон
Болезнь Аддисона или хроническая недостаточность надпочечников — заболевание, обусловленное двусторонним поражением коры надпочечников, что приводит к полному или частичному выпадению их гормональной функции. Встречается болезнь и у мужчин, и у женщин в возрасте 20-40 лет.
Признаки заболевания
Хроническая недостаточность надпочечников развивается постепенно, медленно. Больной не всегда может вспомнить первые проявления заболевания. Чаще всего оно начинается общей и мышечной слабостью, слабостью, снижением работоспособности. Подобная симптоматика возможна и при других патологических состояниях, но в данном случае она выраженная, прогрессирующая и труднообъяснимая. Больные в такой ситуации даже не могут выполнять простую домашнюю работу. Слабость увеличивается в конце рабочего дня и несколько уменьшается утром после отдыха. Иногда прогрессирующая слабость превращается в адинамию и астению. Больные не в состоянии передвигаться, разговаривать и даже есть и поворачиваться в постели.
К ранним симптомам болезни Аддисона также принадлежит прогрессирующее похудание, связанное с потерей мышечной ткани, обезвоживанием, снижением анаболических процессов и аппетита. В подобных ситуациях были случаи, когда у пациентов подозревали онкологические заболевания.
Болезнь Аддисона — клиническая картина
На фоне манифестирующей и недиагностированной хронической недостаточности надпочечников возникают желудочно-кишечные расстройства. Они проявляются диспепсией, тошнотой, рвотой, поносами, болями в животе, иногда клиникой острого живота. В подобных случаях часто допускаются ошибки в диагностике. Больные безуспешно лечат хронический энтероколит, дисбактериоз, холецистопанкреатит и даже рак желудка. Нам известны случаи, когда больные попадали в хирургические отделения с диагнозом острого живота, а некоторых из них даже оперировали.
Одним из первых проявлений болезни Аддисона иногда бывает соленый голод, обусловленный гипоальдостеронизмом, а, следовательно, и гипонатриемией. Больные тянутся к соленому, употребляют сельдь, соленые огурцы, помидоры, а иногда досаливают пищу. Данный симптом часто бывает сигналом для диагноза болезни Аддисона.

гиперпигментация при болезни Аддисона
Кардинальным признаком хронической недостаточности надпочечников является гиперпигментация. Как правило, она имеет диффузный характер, оказывается на открытых и закрытых участках тела, особенно в местах трения (локти, колени, шея), послеоперационных рубцах, сосках молочных желез, послеоперационных рубцах, линиях ладоней. Гиперпигментация часто бывает на слизистых оболочках внутренней поверхности щек, губ, десен, неба, а у части больных отмечается потемнение волос. Примерно у 5-6% больных наблюдается беспигментная, атипичная форма Аддисоновой болезни, но в дальнейшем течении заболевания она проявляется серым, желтоватым оттенком. Подобная картина затрудняет своевременную диагностику.
Для хронической недостаточности надпочечников характерна нормо- или гипохромная анемия. В некоторых случаях она бывает достаточно выраженной и воспринимается как самостоятельный синдром. Неудивительно, что в 1849 году доклад Томаса Аддисона на заседании врачебного общества Южного Лондона назывался «Об анемии, болезни супраренальной капсулы».
Почти у половины больных с хроническим гипокортицизмом имеются психические расстройства, неврозоподобные состояния. Они проявляются апатией, снижением памяти, нарушением сна, раздражительностью. Подобные сдвиги имеют место у больных с недиагностированной или плохо леченой болезнью. В период выраженных проявлений больные попадают в психиатрические стационары. При выраженных формах заболевания иногда развиваются галлюцинации.
Осложнения, сопровождающие болезнь Аддисона
В целом клиника Аддисоновой болезни имеет длительный и прогрессирующий характер. Иногда без лечения на фоне

надпочечники
обострения основных проявлений болезни развивается надпочечниковый (Аддисонический) кризис. Острая недостаточность надпочечников проявляется значительной адинамией, сосудистым коллапсом, постепенным головокружением. Предвестники Аддисонического кризиса возникают у больных, получающих заместительную терапию в недостаточном количестве или у лиц с диагностированным заболеванием. Продолжительность криза — от нескольких часов до двух-трех суток. Острый гипокортицизм проявляется сердечно-сосудистыми, желудочно-кишечными и нервно-психическими сдвигами.
В целом, если проанализировать клинические проявления Аддисоновой болезни, особенно недиагностированной или плохо леченой, в ней можно выделить определенные синдромы, которые иногда воспринимают как отдельные заболевания, а именно:
— астенический;
— нервно-психический;
— гастроэнтероколический;
— онкологический;
— сердечно-сосудистый;
— меланодермический;
— анемический.
В совокупности эти синдромы формируют болезнь Аддисона, а выделение и оценка отдельного из них приводит к ошибочной диагностике.
Диагностика Аддисоновой болезни затруднена. Иногда проходит несколько лет, прежде чем устанавливают этот диагноз. Для своевременного распознавания заболевания необходимо детально проанализировать анамнез и помнить, что для него характерно длительное течение, быстрая утомляемость после физической нагрузки, постепенная потеря массы тела, ухудшение самочувствия в весенне-летний период. Важно также обратить внимание на наличие астенического синдрома, гипотонии, меланодермии, желудочно-кишечных расстройств, а особенно на прогрессирующий характер заболевания.
Диагностические исследования
Лабораторные исследования выявляют лейкопению, лимфоцитоз, эозинофилию, гипонатриемию, гипогликемию. Очень важно обратить внимание на возможность развития спонтанных гипогликемий. Встречаются подобные гипогликемии, которые расценивались в поликлинике как приступы эпилепсии.
Диагноз Аддисоновой болезни подтверждается повышением уровня кортикотропина плазмы крови, снижением уровня кортизола и альдостерона плазмы. Иногда для уточнения диагноза используют стимулирующие пробы с кортикотропином.
Для дифференциальной диагностики хронической недостаточности надпочечников следует учесть приведенные выше синдромы, которые встречаются при многих довольно распространенных заболеваниях.
Прочитайте еще:
lekar-n.com
Болезнь Аддисона | Лоуэс К., Хузенбай Э.
Для цитирования: Лоуэс К., Хузенбай Э. Болезнь Аддисона // РМЖ. 2006. №17. С. 1255
Летом 1979 года в больницу обратилась здоровая молодая женщина в возрасте 29 лет с жалобами на повышенную усталость, бессонницу, приступы острых болей в животе, тошноту и рвоту. Симптомы прогрессировали на протяжении нескольких месяцев, и она теряла в весе. Кроме того, у нее болели суставы и начались приступы головокружения, особенно в ортостатическом положении. Употребление соленой пищи облегчало симптомы. Загар, приобретенный в течение лета, не пропал, как это бывало обычно. На протяжении осени она обращалась за помощью к нескольким терапевтам, которые при виде стройной и загорелой молодой женщины сразу исключали возможность серьезного заболевания. В начале ноября состояние пациентки ухудшилось настолько, что она еле держалась на ногах. Ее осмотрел личный врач одного из ее друзей (сын врача–эндокринолога), который сразу заподозрил у пациентки болезнь Аддисона. При поступлении в больницу артериальное давление составляло 80/60 мм рт.ст. Она выглядела больной. На коже была явно видна гиперпигментация (рис. 1). Содержание натрия в сыворотке составляло 128 ммоль/л, а калия – 4,6 ммоль/л. Признаков острого инфекционного заболевания обнаружено не было. В качестве терапии ей были назначены внутривенные вливания стандартных солевых растворов. После получения результатов уровня кортизола (98 нмоль/л, при нормальных показателях 150–750) и адренокортикотропного гормона (АКТГ 3,7 пмоль/л, при нормальных показателях 2–11) была начата терапия кортизона ацетатом. Слишком низкая концентрация АКТГ не позволила предполагать заболевание надпочечников, в свою очередь, для гипопитуитаризма эти показатели были слишком завышенными. Рентгенологическое исследование области турецкого седла (sella tursica) также не выявило признаков гипопитуитаризма. Поскольку содержание альдостерона в сыворотке составляло 36 пмоль/л, при норме 140–560 пмоль/л, пациентке был поставлен предварительный диагноз первичная надпочечниковая недостаточность и назначена терапия флудрокортизоном. Содержание тиреотропного гормона в сыворотке было повышено до 82 МЕ/л (норма 0,5–5), концентрация тироксина была снижена до 42 нмоль/л (норма 64–154) и, поскольку титр тиреоидных микросомальных антител был высоким, было начато лечение тироксином. Эффективность лечения не заставила себя ждать, и симптомы заболевания быстро исчезли.
На протяжении последующих десяти лет она госпитализировалась пять раз с диагнозом острой надпочечниковой недостаточности. Постоянная усталость в течение дня вынудила ее отказаться от продолжения работы парикмахером. Позитивные титры антител к 21–гидроксилазе подтвердили аутоиммунный характер происхождения надпочечниковой недостаточности. В 2003 году были выявлены антитела к париетальным клеткам и внутреннему фактору. Хотя гемоглобин и кобаламин (294 пмоль/л, при норме 175–700) были нормальными, метил малонат был явно завышен (0,62 ммоль/л при норме 0,05–0,26), а гомоцистеин был в пределах нормы (12,8 ммоль/л при норме 0–15), что свидетельствовало о функциональном дефиците кобаламина. Эзофагогастродоуденоскопия и гистологическое исследование показали наличие хронического гастрита и наличие Helicobacter pylori (рис. 2). Таким образом, у нашей пациентки наряду с болезнью Аддисона был обнаружен аутоиммунный полиэндокринный синдром.
В 1855 Томас Аддисон дал описание клинического синдрома, связанного с заболеванием надпочечников. На сегодняшний день известно, что данный синдром обусловлен дефицитом альдостерона и кортизола вследствие первичной адренокортикотропной недостаточности. Альдостерон играет ключевую роль в водно–электролитном балансе и поддержании гемодинамики (артериального давления). Кортизол играет важную роль в процессе регуляции энергетических запасов организма, метаболизма костной ткани и модуляции нейрональной и иммунно–клеточной функций. На сегодняшний день существует изданный печатный вариант всестороннего обзора патогенеза, клинических характеристик, диагноза и лечения надпочечниковой недостаточности [2]. Симптомы и признаки болезни Аддисона носят, как правило, неспецифический характер (например, усталость, тошнота, абдоминальные боли и потеря веса). Однако характерными показателями считаются ярко выраженная гиперпигментация (рис. 1) и постоянная тяга к употреблению соли [2].
При подозрении на болезнь Аддисона диагноз подтверждается в том случае, если содержание кортизола менее 150 нмоль/л и одновременно повышенно содержание АКТГ более 20 пмоль/л в утреннем заборе крови. Низкий показатель АКТГ может быть получен в случае неправильного проведения лабораторного анализа. Тетракозактид–стимулирующий тест является диагностическим для надпочечниковой недостаточности, если кортизол сыворотки не превышает показателя 550 нмоль/л. Гиперкалиемия, гипонатриемия, повышение активности ренина плазмы, гиперкальциемия, анемия и эозинофилия являются типичными признаками. На примере нашей пациентки видно, что правильная постановка диагноза может занять продолжительное время. Поскольку не диагностированный вовремя надпочечниковый криз может привести к летальному исходу, нужно всегда иметь в виду возможность постановки подобного альтернативного диагноза. Как только будут получены соответствующие анализы, пациенту следует немедленно назначить инфузионную терапию солевыми растворами и гидрокортизоном. В качестве поддерживающей терапии рекомендуется ежедневная доза гидрокортизона 15–25 мг, разделенная на два или три приема [2]. В некоторых странах до сих пор применяется ежедневная доза кортизона ацетата 25–37,5 мг. Некоторые отдают предпочтение синтетическим глюкокортикоидам, преднизолону или дексаметазону, обладающим более продолжительным действием в течение дня и ночи [3]. Пациентам с первичной надпочечниковой недостаточностью требуется заместительная минералокортикоидная терапия флудрокортизоном в дозе 0,05–0,2 мг один раз в день. Заместительная терапия, как правило, приводит к устранению симптомов заболевания, но многие пациенты продолжают жаловаться на персистирующую усталость, повышенную утомляемость и снижение устойчивости к стрессам, что в большинстве случаев приводит к снижению работоспособности [4]. Поскольку эффективность различных курсов терапии минералокортикоидами и глюкокортикоидами нашла отражение в небольшом ряде исследований, количество возможных рекомендаций по лечению заболевания довольно незначительно.
На сегодняшний день аутоиммунная деструкция надпочечников является наиболее распространенной причиной надпочечниковой недостаточности, регистрируемой в индустриально развитых странах [2]. Как и во времена Аддисона, самой распространенной по всему миру и наиболее вероятной причиной развития заболевания является туберкулез. Диагноз заболевания основывается на выявлении антител к надпочечникам, особенно к 21–гидроксилазе [5]. Отсутствие данных антител приводит к необходимости рассматривания других возможных причин, таких как туберкулез, опухоль и лейкодистрофия надпочечников [2]. Описанный выше случай наглядно иллюстрирует тот факт, что около 50% пациентов с аутоиммунной причиной болезни Аддисона страдают полиэндокринным синдромом (табл. 1) [6]. Однако высокий уровень тиреотропного гормона и низкий уровень тироксина рассматриваются скорее как часть надпочечникового криза, но не обязательно как симптоматика базедовой болезни. Именно по этой причине важно оценить функцию щитовидной железы после начала курса терапии надпочечниковой недостаточности.
Новейшие достижения
Несмотря на то, что генетическое происхождение болезни Аддисона до сих пор остается загадкой, ученым удалось идентифицировать некоторые чувствительные гены. Заболевание имеет высокий риск ассоциации с HLA монотипами DR3–DQ2/DR4–DQ8 [2]. В ходе исследований была установлена взаимосвязь с полиморфизмом единичного нуклеотида в области гена CTLA–4 (Cytotoxic T–Lymphocyte Antigen). Аутоиммунный полиэндокринный синдром типа 1 является аутосомно–доминантным заболеванием, спровоцированным мутацией аутоиммунного регулирующего гена. Неправильно вырабатываемый геном протеин, вероятно, вызывает аутоиммунную реакцию посредством нарушенного отрицательного отбора лимфоцитов в вилочковой железе [8].
Деструкция надпочечников вызывает истощение запасов надпочечниковых андрогенов, чье клиническое значение вызывает огромное количество споров и разногласий [2]. На сегодняшний день было опубликовано четыре клинических исследования, посвященных проблеме заместительной гормональной терапии дегидроэпиандростероном при надпочечниковой недостаточности. Однако полученные данные оказались достаточно противоречивыми [9–12]. Это вызывает необходимость проведения более глубоких и продолжительных исследований.
Томас Аддисон (1793–1860)
Томас Аддисон был младшим из двух сыновей Сары и Джозефа Аддисона, деревенских бакалейщиков, проживающих в Лонгбентоне, Нортумберленд (Великобритания). Уже в начальных классах школы Томас научился свободно говорить на латыни, демонстрируя прекрасные лингвистические способности, которые впоследствии станут отличительной чертой его работ. С 1812 по 1815 год он был студентом Медицинского университета в Эдинбурге (the Edinburgh Medical School) и получил ученую степень врача, защитив свою работу «De Syphilide et Hydrargyro» (касающуюся сифилиса и ртути). Затем он переехал в Лондон, где работал в различных клиниках и частных практиках. В 1817 году он был принят терапевтом–стажером в госпиталь Гай, где продолжал работать до 1860 года. В 1924 году он получил повышение, заняв должность ассистирующего терапевта, а в 1937 году стал самостоятельно практикующим терапевтом.
Истинный характер Аддисона охарактеризовать очень сложно. Если верить некоторые описаниям, он был человеком суровым, замкнутым и недоступным. Однако те люди, кто был знаком с ним достаточно близко, описывали его как человека чрезмерно скромного и чувствительного [13]. Он был блистательным оратором и диагностиком, жившим исключительно ради своих учеников и своей работы. В то же время, по словам некоторых историков, «его строгая, высокопарная манера, его четко подобранные слова и яркая внешность делали его известным и вселяли страх в его учеников» [14]. Samuel Wilks, ученик и близкий коллега Аддисона, дает более положительный отзыв: «На протяжении 30 или 40 лет его преподавательской деятельности каждый из учеников Аддисона был его последователем, отдававшим дань уважения его имени и рассматривавшим его профессиональную деятельность, как величайший пример для подражания... Его проникновенный взгляд как бы смотрел сквозь тебя, и вся его манера поведения выдавала в нем лидера, поддерживаемого каким–то воинствующим духом» [13]. За строгостью поведения Аддисона, вероятно, скрывалась склонность к регрессивным депрессиям, так и не позволившая ему вести широкую лечебную практику и снискать популярность в медицинских кругах.
Он был одним из «трех гигантов госпиталя Гай» наряду с Ричардом Брайтом (Richard Bright) (1789–1858) и Томасом Ходжкином (Thomas Hodgkin) (1798–1866). Все трое вели практику, придерживаясь традиции Томаса Сиденхема (Thomas Sydenham), который ввел научные методы обоснования в диагностику заболеваний. Все трое также придерживались идей своих французских коллег–современников – патологов Лаиннека (Laennec) и Биша (Bichat), исследовавших взаимосвязи между клиническими и патологоанатомическими данными. Брайт организовал специальное отделение, работавшее в тесном сотрудничестве с некоторыми моргами, которое стало важнейшим подспорьем при проведении ими систематических исследований различных заболевании. В 1849 году в Медицинском лондонском обществе South London Medical Society Аддисон представил открытую им специфическую форму анемии, которую он напрямую связывал с «болезненным состоянием надпочечниковых желез» [15]. В своей знаменитой монографии «О конституциональных и локальных эффектах заболевания надпочечниковых желез» 1855 года [1] Аддисон детально рассмотрел свои открытия и описал синдром, который сегодня носит его имя. Он дал детальное описание 11 пациентов, смерть которых наступала на фоне одной и той же клинической картины (рис. 3). В большинстве случаев заболевания надпочечники были увеличены либо по причине туберкулеза, либо по причине злокачественных заболеваний. Тем не менее при ретроспективном анализе только 7 из 11 пациентов могли страдать надпочечниковой недостаточностью, поскольку у четырех остальных заболевание носило односторонний характер. У пациента, показанного на рисунке 4, явно видны следы гиперпигментации и витилиго, что свидетельствует о наличии аутоиммунного заболевания. Среди большинства своих пациентов Аддисон не ассоциировал заболевание надпочечников с идиопатической анемией. Эта форма анемии, ранее определяемая как злокачественная, позже получила название анемии Аддисона [16]. Хотя анемия Аддисона и болезнь Аддисона представляют собой два разных вида заболевания, они зачастую ассоциируются друг с другом, поскольку болезнь Аддисона в большинстве случаев обуславливается аутоиммунными причинами (смотри описание случая и таблицу).
Томас Аддисон был врачом широкого профиля, он не признавал узкой специализации, «отдававшей шарлатанством» [13]. Тем не менее, его особый интерес привлекали заболевания кожи, которые зачастую приводили к описательным характеристикам болезни Аддисона. Он также внес свою лепту в описание кольцевидной склеродермы (келоид Алибера или келоид Аддисона) и жировой гранулемы. Более того, он проявлял глубокий интерес к легочным заболеваниям. У Лаиннека, которого признавал и которым восхищался, он научился пользоваться стетоскопом. В 1843 году Аддисон дал детальное описание пневмонии. Другим значительным вкладом стало раннее описание «воспаления слепой кишки и червеобразного отростка», изданного совместно с Ричардом Брайтом в 1839 году в учебнике медицины («Элементы медицинской практики»).
Вклад Томаса Аддисона в развитие медицины не был признан при его жизни. Его монография не была упомянута в The British Medical Journal, и лишь вскользь освещена в The Lancet, ни один из этих журналов так и не опубликовал некрологов. Хотя Браун–Секард (Brown–Sequard) проверял его открытия, проводя в 1856 году экспериментальную резекцию надпочечника у животных, роль надпочечников продолжала оспариваться еще до конца столетия. В конечном итоге Труссо (Trousseau) признал важность вклада Аддисона в развитие медицины и после его смерти присвоил синдрому название болезни Аддисона.
Аддисон женился в возрасте 52 лет, детей у него не было, хотя у его жены было двое детей от первого брака. Желчно–каменная болезнь, осложненная механической желтухой, заставили его покинуть свой пост в госпитале Гай в марте 1860 года. Он очень скоро погрузился в меланхолию и умер четыре месяца спустя. Официальным вердиктом стала смерть от несчастного случая, однако свидетельство о смерти открывает трагическую правду: «Перелом лобовой части черепа и черепно–мозговая травма, вызванная падением по причине психического расстройства» [17].
Реферат подготовлен В.Д. Соколовой
По материалам статьи K. Lovas, E. Husebye
«Addison's disease»
The Lancet, Vol.365, June 11, 2005
Литература
1. Addison “. On the Constitutional and Local Effects of Diseases of the Supra–Renal Capsules. London: Warren & Son, 1855.
2. Arlt W, Allolio B. Adrenal insufficiency. Lancet 2003; 361: 1881–93.
3. Nieman LK, Orth DN. Treatment of adrenal insufficiency. In: Rose BD, ed. UpToDate. Wellesley, MA, 2003.
4. Levas K, Loge JH, Husebye ES. Subjective health status in Norwegian patients with Addison's disease. Clin Endocrinol (Oxf) 2002; 56: 581–88.
5. Winqvist O, Karlsson FA, Kampe O. 21–Hydroxylase, a major autoantigen in idiopathic Addison's disease. Lancet 1992; 339: 1559–62.
6. Eisenbarth GS, Gottlieb PA. Autoimmune polyendocrine syndromes. N EnglJ Med 2004; 350:2068–79.
7. Blomhoff A, Lie ¬ A, Kemp H, et al. Polymorphisms in the cytotoxic T lymphocyte antigen–4 gene region confer susceptibility to Addison's disease. J Clin Endocrinol Metab 2004; 89: 3474–76.
8. Anderson MS, Venanzi ES, Klein L, et al. Projection of an immunological self shadow within the thymus by the aire protein. Science 2002; 298: 1395^–01.
9. Arlt W, Callies F, van Vlijmen JC, et al. Dehydroepiandrosterone replacement in women with adrenal insufficiency. N EnglJ Med 1999; 341:1013–20.
10. Hunt PJ, Gurnell EM, Huppert FA, et al. Improvement in mood and fatigue after dehydroepiandrosterone replacement in Addison's disease in a randomized, double blind trial.
J Clin Endocrinol Metab 2000; 85: 4650–56.
11. Johannsson G, Burman P, Wiren L, et al. Low dose dehydroepiandrosterone affects behavior in hypopituitary androgen–deficient women: a placebo–controlled trial.
J Clin Endocrinol Metab 2002; 87: 2046–52.
12. L0vas K, Gebre–Medhin G, Trovik TS, et al. Replacement of dehydroepiandrosterone in adrenal failure: no benefit for subjective health status and sexuality in a 9–month, randomized, parallel group clinical trial. J Clin Endocrinol Metab 2003; 88: 1112–18.
13. Mackinnon J. Thomas Addison. His life and works. Guy's hospital reports 1969; 83: 366–72.
14. Lyons AS, Petrucelli R. Medicine: an illustrated history. New York: Harry N Abrams, 1978.
15. Addison T. Anaemia–disease of the suprarenal capsules. London Med Gazette 1949; 43: 517–18.
16. Graner JL. Addison, pernicious anemia and adrenal insufficiency. Can Med AssocJ 1985; 133: 855–57, 880.
17. Cirillo V. The suicide of Thomas Addison. J Hist Med Allied Sci 1985; 40: 214–15.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
www.rmj.ru







