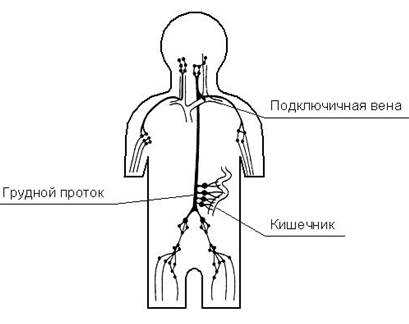
|
|
|
|
 Far Far |
 WinNavigator WinNavigator |
 Frigate Frigate |
 Norton
Commander Norton
Commander |
 WinNC WinNC |
 Dos
Navigator Dos
Navigator |
 Servant
Salamander Servant
Salamander |
 Turbo
Browser Turbo
Browser |
|
|
 Winamp,
Skins, Plugins Winamp,
Skins, Plugins |
 Необходимые
Утилиты Необходимые
Утилиты |
 Текстовые
редакторы Текстовые
редакторы |
 Юмор Юмор |
|
|
|
File managers and best utilites |
Реферат: Гепатит. Гепатиты реферат
Реферат - Гепатит - Медицина
/>/>кажем
Вирусные гепатиты
Вирусные гепатиты — распространенные и опасные инфекционные заболевания.
Они могут проявляться различно, но среди основных симптомов выделяют желтуху и боли в правом подреберье.
Чтобы поставить диагноз гепатита, нужно сделать анализ крови, мочи, а в сложных случаях – биопсию печени.
Из всех форм вирусных гепатитов А является наиболее распространенным. От момента заражения до появления первых признаков болезни проходит от 7 до 50 дней. Чаще всего начало заболевания сопровождается подъёмом температуры, и может напоминать грипп.
Большинство случаев завершается спонтанным выздоровлением и не требует активного лечения. При тяжёлом течении назначают капельницы, устраняющие токсическое действие вируса на печень.
Вирус гепатита В передаётся половым путём, при инъекциях нестерильными шприцами у наркоманов, от матери – плоду.
В типичных случаях заболевание начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Иногда появляются высыпания. Происходит увеличение печени и селезёнки. Также может быть потемнение мочи и обесцвечивание кала.
Гепатит С– наиболее тяжёлая форма вирусного гепатита, которую называют ещё посттрансфузионным гепатитом. Это значит, что заболевали им после переливания крови. Это связано с тем, что тестировать донорскую кровь на вирус гепатита С стали всего несколько лет назад. Достаточно часто происходит заражение через шприцы у наркоманов. Возможен половой путь передачи и от матери – плоду.
Наибольшую опасность представляет собой хроническая форма этой болезни, которая нередко переходит в цирроз и рак печени. Хроническое течение развивается примерно у 70-80% больных. Сочетание гепатита С с другими формами вирусного гепатита резко утяжеляет заболевание и грозит летальным исходом.
Гепатит D – это «болезнь-спутник», осложняющий течение гепатита B.
Гепатит E похож на гепатит A, но начинается постепенно и опаснее для беременных. Последний в семействе гепатитов – G – похож на C, но менее опасен.
Пути заражения
Вирусы гепатита попадают в организм человека двумя основными способами.
Больной человек может выделять вирус с фекалиями, после чего, тот с водой или пищей попадает в кишечник других людей. Врачи называют такой механизм заражения фекально-оральным. Он характерен для вирусов гепатита А и Е. Таким образом, гепатит А и гепатит Е возникают в основном из-за несоблюдения личной гигиены, а также при несовершенстве системы водоснабжения. Этим объясняется наибольшая распространённость этих вирусов в малоразвитых странах.
Второй путь заражения — контакт человека с инфицированной кровью. Он характерен для вирусов гепатитов В, С, D, G. Наибольшую опасность, ввиду распространённости и тяжёлых последствий заражения, представляют вирусы гепатитов В и С.
Вот ситуации, при которых чаще всего происходит заражение:
— Переливание донорской крови. Во всем мире в среднем 0,01 — 2% доноров являются носителями вирусов гепатита, поэтому в настоящее время донорская кровь перед переливанием реципиенту исследуется на наличие вирусов гепатита В и С. Риск инфицирования повышается у лиц, нуждающихся в повторных переливаниях крови или ее препаратов.
— Использование одной иглы разными людьми во много раз увеличивает риск заражения гепатитами В, С, D, G. Это самый распространённый путь заражения среди наркоманов.
— Вирусы B, С, D, G могут передаваться при половом контакте. Чаще всего половым путём передаётся гепатит В. Считается, что вероятность заражения гепатитом С у супругов мала.
Путь заражения от матери к ребенку (врачи называют его «вертикальный») наблюдается не так часто. Риск повышается, если женщина имеет активную форму вируса или в последние месяцы беременности перенесла острый гепатит. Вероятность заражения плода резко увеличивается, если мать, кроме вируса гепатита, имеет ВИЧ-инфекцию. С молоком матери вирус гепатита не передаётся.
Вирусы гепатитов В, С D, G передаются при нанесении татуировки, иглоукалывании, прокалывании ушей нестерильными иглами. В 40% случаев источник заражения остается неизвестным.
Симптомы
На вопрос: Что такое гепатит? Многие ответят: "Желтуха". И будут правы, но лишь отчасти. Желтуха возникает, когда желчь, вырабатываемая в печени, вместо участия в переработке пищи, попадает в кровь и придаёт коже характерный желтоватый оттенок. Попадает она и в мочу, делая её тёмной, а кал, наоборот, лишаясь желчи, становится бесцветным. Такое бывает при воспалении печени, а именно при вирусных гепатитах, когда вирус нарушает нормальную работу органа. Однако не всегда вирусные гепатиты протекают с желтухой. Бывают, и довольно часто, безжелтушные формы, которые проходят не так остро.
С чего же начинается гепатит. С инфицирования. Но от момента заражения до появления первых признаков болезни проходит разное время: от 2-4 недель (гепатит А), до 2-4, и даже 6 месяцев, при гепатите В. По истечении этого периода, во время которого вирус размножается и адаптируется в организме, болезнь начинает проявлять себя. Сначала, до появления желтухи, гепатит напоминает…грипп и начинается с повышения температуры, головной боли, общего недомогания, ломоты в теле, как при гепатите А. При гепатитах B и С начало, как правило, более постепенное, без резкого подъёма температуры. Так, вирус гепатита В проявляет себя незначительной температурой, болью в суставах, иногда высыпаниями. Начальные проявления гепатита С могут ограничиться слабостью и снижением аппетита. Через несколько дней картина начинает меняться: пропадает аппетит, появляются боли в правом подреберье, тошнота, рвота, темнеет моча, и обесцвечивается кал. Врачи фиксируют увеличение печени и реже – селезёнки. В крови обнаруживаются характерные для гепатитов изменения: специфические маркеры вирусов, увеличивается билирубин, печёночные пробы увеличиваются в 8-10 раз.
Обычно, после появления желтухи, состояние больных улучшается. Однако этого не происходит при гепатите С, а также у хронических алкоголиков и наркоманов, независимо от вида вируса вызывающего заболевание, из-за интоксикации организма. У остальных же больных постепенно, в течение нескольких недель, происходит обратное развитие симптомов. Так протекают острые формы вирусных гепатитов.
Клиническое течение гепатитов может быть разной степени тяжести. Названия — лёгкая, среднетяжёлая и тяжёлая формы – говорят сами за себя. Есть ещё и четвёртая, фульминантная, то есть молниеносная форма. Это самая тяжёлая разновидность гепатита, при которой развивается массивный некроз печени, заканчивается обычно смертью больного.
Наибольшую опасность представляет хроническое течение гепатитов. Хронизация характерна только для гепатитов B, C, D. Наиболее характерными признаками хронических гепатитов являются недомогание, и усиливающаяся к концу дня повышенная утомляемость, невозможность выполнять прежние физические нагрузки. Эти симптомы непостоянны, из-за чего многие не относятся к болезни серьёзно. Такие признаки гепатита как тошнота, боли в животе, суставные и мышечные боли, расстройство стула, могут быть обусловлены, как основным заболеванием, так и другими болезнями желудочно-кишечного тракта. Желтуха, потемнение мочи, кожный зуд, кровоточивость, похудание, увеличение печени и селезёнки, сосудистые звёздочки обнаруживаются лишь на далеко зашедшей стадии хронического вирусного гепатита.
Таким образом, главным критерием при постановке диагноза служат различные клинические и лабораторные показатели: это маркеры вирусов гепатита, изменения биохимических показателей крови.
Лечение гепатита C Гепатит C — наиболее серьезный вид гепатита. Развитие хронической формы наблюдается как минимум у каждого седьмого заболевшего. У этих больных высок риск развития цирроза и рака печени. Основой всех схем лечения гепатита С является интерферон-альфа. Чтобы усилить эффективность интерферона, в последние годы применяется процесс так называемого пегилирования. Пегилированный интерферон достаточно вводить один раз в неделю, чтобы в крови сохранялась необходимая лечебная концентрация. После окончания курса лечения важно продолжать контроль анализов крови еще на протяжении нескольких месяцев, так как у некоторых больных при прекращении инъекций интерферона вновь появляются признаки воспаления печени.
Лечение гепатита A Большинство зараженных гепатитом А болеют «остро». Это означает, что инфекция продолжается меньше, чем шесть месяцев (а чаще – месяц), организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Но всегда следует помнить о том, что гепатит может придти в печень больного не в одиночку. Поэтому стоит пройти полное обследование и контролировать функции печени в течение шести месяцев после выздоровления.
Лечение гепатита D Люди не болеют отдельно гепатитом D, эта инфекция может только сопутствовать гепатиту B. Поэтому при гепатите D, осложняющем B, несколько увеличивают дозу лекарств, удлинение курса лечения. Даже если терпия не приводит к удалению вируса из организма, наблюдается значительное улучшение в ткани печени, что предотвращает быстрое развитие цирроза печени.
Лечение гепатита B Полное излечение острого гепатита В возможно. Большинство взрослых может противостоять инфекции гепатита B и без лечения, однако врач может назначить лечение интерфероном альфа — белком естественного происхождения. У 45% больных, получивших лечение рекомбинантным интерфероном альфа-2a, в конце лечения вируса гепатита В не обнаруживается. Даже если лечение интерфероном альфа не приводит к удалению вируса из организма, наблюдается значительное улучшение в ткани печени, что предотвращает быстрое развитие цирроза печени.
Лечение гепатита E Собственно гепатит Е не лечат. В этом нет никакой нужды – через месяц-полтора наступает полное выздоровление. Организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Иногда доктора назначают симптоматическую терапию для устранения головной боли, тошноты и других неприятных симптомов.
Осложнения
Осложнениями вирусных гепатитов могут стать функциональные и воспалительные заболевания желчных путей и печёночная кома, и, если, нарушение в работе желчевыводящих путей поддаётся терапии, то печёночная кома является грозным признаком молниеносной формы гепатита, заканчивающейся летальным исходом практически в 90% случаях. В 80 % случаев молниеносное течение обусловлено сочетанным действием вирусов гепатитов В и D. Печёночная кома наступает из-за массивного омертвения (некроза) клеток печени. Продукты распада печёночной ткани попадают в кровь, вызывая поражение центральной нервной системы и угасание всех жизненных функций.
Выздоровление после перенесённого вирусного гепатита длительное. Нередко, болезнь приобретает затяжные формы. Некоторые пациенты, инфицированные вирусом гепатита В, С, D, сами не болеют, но являясь носителями, представляют опасность в плане заражения окружающих. Весьма неблагоприятным исходом острого гепатита является его переход в хроническую стадию в основном при гепатите С.
Хронический гепатит опасен тем, что отсутствие адекватного лечения, неизбежно приводит к циррозу, а иногда и раку печени. В этом плане, самым тяжёлым заболеванием врачи считают гепатит С: В 70 –80% случаев его острая форма переходит в хроническую, хотя внешних признаков заболевания может и не быть. Более того, у большинства пациентов с острым гепатитом С наблюдается феномен «мнимого выздоровления», при котором данные биохимических анализов крови приходят в норму. Этот феномен длится от нескольких недель до нескольких месяцев и даже лет, и этот период пациенты могут ошибочно принимать за выздоровление. Это диктует необходимость длительного и регулярного наблюдения больных и обязательного проведения специфической терапии. Гепатит С небезосновательно сравнивают по тяжести со СПИДом.
Но самое тяжёлое течение гепатита вызывает сочетание двух и более вирусов, например В и D или B и С. Встречается даже B+D+C. В этом случае прогноз крайне неблагоприятный. Зачастую признаки хронического вирусного гепатита слабо выражены, что позволяет человеку до поры до времени не обращать внимание на болезнь. Нередко явные клинические проявления болезни обнаруживаются уже на стадии цирроза.
Цирроз возникает приблизительно у 20% больных вирусным гепатитом С. К этому осложнению могут также привести гепатит В в сочетании с гепатитом D или без него. Наличие цирроза создает препятствия для нормального кровотока в печени. Кровь вынуждена искать дополнительные обходные пути, что приводит к расширению кровеносных сосудов в области пищевода и желудка. Эти расширенные кровеносные сосуды называются варикозными венами, они растягиваются и могут стать источником кровотечения, что требует неотложкой врачебной помощи. Ещё одна проблема, связанная с развитием цирроза печени — асцит (скопление жидкости в брюшной полости), который внешне проявляется увеличением живота в размерах. Иногда, у больных циррозом развивается рак печени, который на ранних стадиях можно лечить лекарственными препаратами или оперативно. Если цирроз печени сформировался, его нельзя устранить, даже если уже прошло воспаление печени. Поэтому лечение вирусного гепатита нужно начинать как можно раньше!
Профилактика гепатитов
Чтобы уберечься от заражения гепатитами, необходимо соблюдать несложные правила.
Не следует употреблять некипячёную воду, всегда мыть фрукты и овощи, не пренебрегать термической обработкой продуктов. Так можно предотвратить заражение гепатитом А, передача которого связана с загрязнением пищи фекалиями больного человека. Великое правило «Мойте руки перед едой» – залог здоровья и в данном случае.
В целом, необходимо избегать контакта с биологическим жидкостями других людей. Для предохранения от гепатитов В и С – в первую очередь с кровью.
В микроскопических количествах кровь может остаться на бритвах, зубных щётках, ножницах для ногтей. Не стоит делить эти предметы с другими людьми.
В медицинских учреждениях принимают меры профилактики заражения гепатитами. Однако, если Вы делали эндоскопию или лечили зубы десять-пятнадцать лет назад, когда борьба с гепатитом ещё не была тщательно организована, необходимо провериться. Небольшой риск заражения есть и сегодня.
Никогда не пользуйтесь общими шприцами и иглами для приёма наркотиков. Никогда не делайте пирсинг и татуировки нестерильными приборами. Помните – вирус гепатита очень живуч и, в противоположность вирусу СПИДа, долго сохраняется во внешней среде (иногда – до нескольких недель). Невидимые следы крови могут остаться даже на соломинках, используемых при употреблении кокаина, так что и в данном случае следует опасаться заражения.
Половым путём чаще всего передаётся гепатит B, но возможно заражение и гепатитом С. Особенно тщательно необходимо принимать меры предосторожности при сексе во время месячных и анальных контактах, однако и оральный секс также может быть опасен.
Гепатит передаётся и так называемым «вертикальным» путём – от матери ребёнку при беременности, в родах, во время кормления грудью. При должной медицинской поддержке можно попытаться избежать инфицирования младенца – это потребует тщательного соблюдения гигиенических правил и приёма лекарств.
Однако, путь заражения гепатитом очень часто остаётся неизвестен. Чтобы быть совершенно спокойным, необходимо провести вакцинацию.
/>
/>
/>
ДымченкоЕвгений
ЛомакинАлександр
www.ronl.ru
Реферат на тему Вирусный гепатит
Что такое вирусные гепатиты
Вирусные гепатиты - это группа инфекционных заболеваний печени с различными механизмами передачи, вызываемые мельчайшими внутриклеточными паразитами - вирусами. К настоящему времени наиболее полно изучены вирусы гепатитов А, В, С, Д, Е, активно изучаются TTV и SEN. Соответственно называются и вызываемые ими гепатиты. Все вирусные гепатиты очень опасны – от них погибает во многие сотни раз больше людей, чем от СПИДа (и особенно от гепатита С).
Гепатиты, как и все вирусные заболевания, - это болезни, присущие людям с иммунодефицитными состояниями.
Из всех достаточно многочисленных форм вирусных гепатитов гепатит А является наиболее распространенным. Хотя это заболевание характерно, в основном, для стран третьего мира с низким уровнем гигиены и санитарии, единичные случаи или вспышки заболевания гепатитом А могут наблюдаться даже в наиболее развитых странах.
Вирус гепатита А относится к семейству пикорнавирусов, род гепатновирусы. Этот вирус состоит из белковой капсулы, или капсида, диаметром 27 нм, внутри которой расположена одноцепочечная молекула РНК. Вирус гепатита А исключительно устойчив к действию неблагоприятных факторов окружающей среды 7. Лиофилизированные образцы могут храниться при 25°С по крайней мере 30 дней. Нагревание до 60°С в течение 10-12 часов приводит только к частичной инактивации вируса. Кипячение полностью разрушает вирус гепатита А. Вирус гепатита А нерастворим в жирах, устойчив к действию растворителей и, подобно другим энтеровирусам, может длительное время сохраняться в кислых условиях. Патогенность вируса гепатита А в значительной степени определяется его высокой устойчивостью. Заражение вирусом гепатита А часто связано с неадекватным способом приготовления продуктов питания, недостаточной чистотой или дезинфекцией мест приготовления пищи. При кипячении погибает через 5 мин. При комнатной температуре в сухой среде сохраняется неделю, в воде - 3-10 мес, в экскрементах - до 30 сут.
Инфицирование вирусом гепатита А приводит к развитию заболевания, почти всегда заканчивающегося выздоровлением и стойкой пожизненной невосприимчивостью к повторному заражению. Гепатит А тяжело протекает у грудных детей и пожилых людей, у них вероятность летального (смертельного) исхода составляет несколько процентов.
Передается вирус гепатита А фекально-оральным путем, поэтому его называют болезнью грязных рук. Источником инфекции становится больной человек на очень ранней стадии гепатита А, когда он еще не чувствует себя больным и не имеет желтухи. Невымытыми после туалета руками он может разносить вирус по бытовым предметам и заражать окружающих. Против гепатита А имеется вакцина. Но так как многие люди переносят это заболевание бессимптомно (без каких-нибудь признаков проявления болезни), то перед вакцинацией надо удостоверится, что антитела (защитные иммунные белки) к вирусу гепатита А отсутствуют.
Вирус гепатита В относится к семейству гепаднавирусов. Устроен он сложно. Наружный слой вируса, состоящий из частичек жиробелковой оболочки, называется поверхностным антигеном (HBsAg). Антиген - это чужеродный белок, обладающий способностью, попав в организм, вызывать защитный ответ иммунной системы - образование антител. Вначале этот антиген назывался австралийским, так как впервые был обнаружен в сыворотке крови австралийских аборигенов. В оболочку вируса упакована его сердцевина, в состав которой входят еще два чужеродных организму белка: нерастворимый - сердцевинный антиген (HBcAg) и растворимый - антиген заразности (HBe- Ag). Вирус гепатита В отличается высокой устойчивостью к низким и высоким температурам, химическим и физическим воздействиям. При комнатной температуре сохраняется 3 месяцев, в холодильнике - 6 лет, в замороженном виде - 15-20 лет. Кипячение обеспечивает уничтожение вируса только при продолжительности более 30 минут. Вирус устойчив практически ко всем дезинфицирующим средствам. Автоклавирование при 120 о С подавляет вирус через 5 мин, воздействие сухого жара (160 о С) - через 2 ч.
Вирус гепатита В передается от инфицированного человека к здоровому парентерально, т.е. через кровь. Заражение возможно при попадании инфицированной крови на поврежденную кожу, слизистые покровы, или непосредственно в кровь. Основную группу риска (т.е. круг людей с высокой вероятностью заболевания) составляют люди, использующие внутривенные наркотики, токсикоманы, и лица, ведущие беспорядочную незащищенную сексуальную жизнь.
Вирус гепатита В - один из наиболее заразных вирусов, его инфекционная доза составляет всего 10-7 миллилитра инфицированной крови (для сравнения в 1 капле 1 млн. таких доз). Подсчитано,что он в 100 раз заразнее вируса иммунодефицита человека. Главная опасность гепатита В в том, что около 5-10% зараженных людей становятся хронически инфицированными. В будущем незначительная часть этих людей может выздороветь, а у остальных на всю жизнь остается хронический гепатит, который может постепенно перейти в цирроз печени (тяжелое неизлечимое заболевание, при котором нарушаются все жизненно важные функции печени и которое заканчивается летально).
Источником инфекции являются больные острым гепатитом В (первичное заболевание) и хронически инфицированные люди. У большинства переболевших гепатитом В остается невосприимчивость к повторному заболеванию. Против гепатита В имеется эффективная вакцина, которая защищает от заражения на 5 - 8 лет. Некоторые люди из-за особенностей своей иммунной системы не поддаются вакцинированию. Поэтому после прививки надо удостовериться в появлении защитных антител в организме.
Вирус гепатита С относится к семейству флавивирусов, во внешней среде нестоек.
Гепатит С передается парентерально и считается наиболее коварным и опасным среди всех вирусных гепатитов.
Во-первых, этот гепатит в 85% случаев приводит к развитию хронического гепатита С, у трети больных заканчивающегося через 15 - 25 лет циррозом или первичным раком печени.
Во-вторых, очень часто и острый, и хронический гепатит С протекают бессимптомно, из-за чего инфицированные люди вовремя не обращаются за медицинской помощью и могут заражать окружающих. Скрытое мягкое течение гепатита С послужило поводом для названия его швейцарскими и русскими учеными “ласковым убийцей”.
При широко применяемой в настоящее время лекарственной терапии лечение гепатита С очень дорогостоящее (1 курс монотерапии альфа-интерферонами обходится в 2,5 тыс.долларов), а вероятность полного выздоровления всего около 20%.
Вакцина против гепатита С пока не создана, и по прогнозам экспертов вероятность ее получения в ближайшие годы невелика.
По показателю смертности гепатит С в сотни раз превосходит СПИД.
Успешное лечение гепатита С возможно только с применением методов современной иммунологии. (См. стр. «ДИАГНОСТИКА И ЛЕЧЕНИЕ»)
Вирус гепатита D - неклассифицированный термоустойчивый вирус.
Вирус гепатита D никогда не инфицирует сам, ему нужен помощник - вирус гепатита В. При этом развивается тяжелое заболевание, которое может привести к смерти в острой фазе или с большой вероятностью к хроническому гепатиту D. А последнее заболевание часто переходит в цирроз. Пути передачи и источник инфекции при гепатите D такие же как при гепатите В. Люди, имеющие антитела против гепатита В, никогда не заболеют гепатитом Д. Таким образом, вакцинация от гепатита В защищает и от опасного гепатита Д.
Вирус гепатита Е - представитель нового, еще не установленного семейства вирусов. По сравнению с вирусом гепатита А он менее устойчив к разным факторам внешней среды.
Вирусный гепатит Е довольно редкое для нашей страны заболевание. Чаще всего оно встречается в странах Юго-Восточной и Центральной Азии, в Средней Азии, в Северной и Центральной Африке и в Центральной Америке. Передается гепатит Е фекально-оральным путем. Наибольшую опасность это заболевание представляет для беременных женщин, среди которых смертность составляет 10 - 20%. Хронических форм у гепатита Е нет. Вакцина против него еще не создана.
Вирусные гепатиты
Гепатиты А и Е объединяет фекально-оральный механизм передачи. Источником инфекции являются больные любой формой болезни: желтушной, безжелтушной, стертой, в инкубационном и начальном периодах болезни, в фекалиях которых обнаруживается вирус гепатита А или Е. Наибольшее эпидемиологическое значение имеют больные безжелтушными, стертыми формами, количество которых может в 2-10 раз превышать число больных с желтушными формами болезни. Выделение вируса с фекалиями начинается со второй половины инкубационного периода, а максимальная заразительность отмечается в последние 7-10 дней инкубации и в преджелтушном периоде. Когда больной желтеет, он уже, как правило, не заразен. Заражение чаще всего происходит через зараженную нечистотами воду. Восприимчивость не болевших к вирусу - абсолютная. Гепатитом А болеют преимущественно дети, гепатитом Е - преимущественно взрослые.
Гепатит А встречается повсеместно, в то время как гепатит Е - в основном в тропических и субтропических регионах, в странах Средней Азии.
Процесс развития болезни
Возбудители гепатитов А и Е внедряются в организм человека через слизистую оболочку желудочно-кишечного тракта и током крови заносятся в печень, проникают в ее клетки и воспроизводятся в них. Одновременно вирусы их разрушают. Быстро нарастает иммунитет, вирус обезвреживается, пораженные клетки и вирусные частицы удаляются из организма. После гепатита А развивается пожизненная невосприимчивость к возбудителю. После перенесенного гепатита Е иммунитет нестойкий и возможно повторное заражение.
Клинические проявления гепатита А
Один из наиболее важных факторов, от которого зависят клинические проявления гепатита А - это возраст. В отличие от взрослых, у детей не бывает "классической" картины гепатита А. Более того, у маленьких детей гепатит А может протекать бессимптомно. Частота появления и тяжесть симптомов заболевания увеличивается с возрастом, так что желтушная форма гепатита А характерна почти для всех взрослых больных. У больных пожилого возраста более вероятно развитие тяжелой формы заболевания, для них более свойственно развитие тяжелых осложнений гепатита А. Больные старше 40 лет, чаще нуждаются в госпитализации, уровень смертности среди них, по сравнению с другими возрастными группами, также выше.
В типичных случаях клиническое течение гепатита А имеет четыре стадии:
— инкубационный период,
— продромальная фаза,
— желтушная фаза
— и период выздоровления.
Инфицированный больной выделяет вирус на начальных стадиях заболевания, и инфекция передается другим лицам задолго до развития клинических симптомов. После наиболее контагиозного инкубационного периода продолжительностью от 15 до 50 дней у большинства больных гепатитом А начинают появляться продромальные симптомы заболевания. Вслед за этим наступает клиническая манифестация болезни, которая характеризуется большой вариабельностью симптомов. Как и при других вирусных инфекциях, продромальные симптомы гепатита А, как правило, имеют неспецифичный характер, у больных появляется чувство слабости, желудочно-кишечные расстройства (включая отвращение к пище, диарею и рвоту) и гриппоподобные симптомы, такие как головная боль, озноб и лихорадка. Кроме того, часто могут наблюдаться респираторные нарушения, мышечная слабость, кожные высыпания и боли в суставах.
Появление мочи цвета темного пива, неокрашенного (белесого) кала, пожелтение склер глаз в конце продромального периода являются важными признаками, указывающими на заражение вирусом гепатита А и обычно оказываются причиной обращения больного за медицинской помощью. По окончании острого периода заболевания, длящегося обычно несколько недель, у большинства больных наступает выздоровление. Тем не менее, в ряде случаев может наблюдаться рецидив заболевания, развитие холестатической желтухи или фульминантного (скоротечного) гепатита 26. Переболевшие больные обладают длительным, возможно пожизненным, иммунитетом к гепатиту А. Длительный и стойкий иммунитет к заболеванию вырабатывается только после перенесенного гепатита А или активной иммунизации.
• Гепатиты В,С и D передаются парентерально. Заражение происходит с кровью, ее продуктами, спермой, слюной, вагинальными выделениями, потом и слезами от лиц с выраженными и невыраженными формами острых и хронических гепатитов, циррозов печени, носителей HBsAg (поверхностного антигена вируса гепатита В или "австралийского" антигена) и лиц с наличием анти-HCV (антител к вирусу гепатита С), 70-80% из которых являются хроническими носителями вируса гепатита С. Вирус проникает через поврежденную кожу и слизистые оболочки при внутривенном введении наркотиков, наколках, лечебно-диагностических манипуляциях, при беременности и родах, при половых контактах, при бытовых микротравмах (маникюр, причесывание у парикмахера острыми гребешками, бритье чужим бритвенным прибором и т. п.). Женское молоко никогда не бывает заразным.
Вирус гепатита В кровью, в которую он попадает, заносится в печень и, не повреждая печеночную клетку, встраивается в нее. При нормальной, достаточно сильной защитной реакции организма лимфоциты разрушают зараженные клетки и вирус удаляется из печеночной ткани. Больной переносит острую форму гепатита средней степени тяжести, постепенно выздоравливает и у него формируется стойкий иммунитет.
При слабой защитной реакции или ее отсутствии вирус в печеночных клетках живет месяцами, а чаще и дольше (годами, десятилетиями, всю жизнь). Развивается бессимптомная или стертая форма болезни с переходом в последующем в хронический гепатит (5-10%). Хроническое носительство HBsAg является бессимптомной формой хронического гепатита. В этом случае генетическая программа клетки постепенно видоизменяется и она может переродиться в опухолевую (0,1%). Наиболее частая причина отсутствия защитной реакции организма на вирус гепатита В - "привыкание" к нему еще в материнской утробе, если беременная женщина является носительницей вируса.
Вирус гепатита D, как правило, накладывается на гепатит В, чаще затяжной или хронический (бессимптомный либо выраженный), повреждает клетки печени и резко активизирует процесс. При этом чаще развиваются молниеносные формы болезни, выраженный хронический гепатит, цирроз и даже рак печени.
Вирус гепатита С, попав в клетки печени, повреждает их. Однако это не приводит к быстрому освобождению организма от вируса, как при гепатите А. Вирус гепатита С "ускользает" из под защитных механизмов организма путем непрерывного изменения, воспроизведения себя во все новых разновидностях. Эта особенность вируса определяет возможность многолетнего, практически пожизненного выживания вируса в зараженном организме. Он является основной причиной хронического гепатита, цирроза и рака печени. Иммунитет после гепатита С нестойкий, возможны повторные заражения.
Признаки заболевания
При вирусных гепатитах по степени выраженности проявлений болезни различают следующие формы:
— желтушную,
— безжелтушную,
— стертую,
— бессимптомную.
При желтушных формах выделяют следующие периоды:
— преджелтушный,
— желтушный
— и выздоровления.
Гепатит А. Инкубационный период составляет в среднем от 15 до 30 дней.
Преджелтушный период длится, как правило, 5-7 дней. Заболевание начинается остро. Температура тела повышается до 38-39 о С и сохраняется 1-3 дня. Появляются гриппоподобные признаки - головная боль, выраженная общая слабость, ощущение разбитости, боли в мышцах, познабливание, сонливость, беспокойный ночной сон. На этом фоне появляются диспептические расстройства - понижение аппетита, извращение вкуса, чувство горечи во рту, тошнота, иногда рвота, чувство тяжести и дискомфорта в правом подреберье и подложечной области, отвращение к курению. Спустя 2-4 дня отмечается изменение окраски мочи. Она приобретает цвет пива или крепко заваренного чая. Затем наблюдается обесцвечивание кала. Появляется желтушность склер, свидетельствующая о переходе болезни в желтушную стадию.
Желтушный период длится 7-15 дней. В первую очередь приобретает желтушное окрашивание слизистая оболочка рта (уздечка языка, твердое небо) и склеры, в дальнейшем - кожа. С появлением желтухи ряд признаков преджелтушного периода ослабевает и у значительной части больных исчезает, при этом дольше всего сохраняется слабость, снижение аппетита.
Исход гепатита А обычно благоприятный. Полное клиническое выздоровление в большинстве случаев (90%) наступает в течение 3-4 нед от начала болезни. У 10% период выздоровления затягивается до 3-4 мес, но хронический гепатит не развивается.
Гепатит Е. Заболевание протекает подобно гепатиту А. У беременных женщин наблюдается тяжелое течение со смертельным исходом в 10 - 20%.
Гепатит В. Продолжительность инкубационного периода в среднем составляет 3-6 мес.
Преджелтушный период длится 7-12 дней. Заболевание начинается постепенно с недомогания, слабости, быстрой утомляемости, чувства разбитости, головной боли, нарушения сна. В 25 - 30% случаев наблюдаются боли в суставах, главным образом в ночные и утренние часы. У 10% больных отмечается зуд кожи. У многих больных появляются диспептические расстройства - понижение аппетита, тошнота, часто бывает рвота, чувство тяжести, иногда тупые боли в правом подреберье. В конце преджелтушного периода темнеет моча, обычно в сочетании с посветлением кала.
Желтушный период характеризуется наибольшей выраженностью проявлений болезни. Желтуха достигает своего максимума. У части больных с тяжелым течением болезни бывают кровоточивость десен, носовые кровотечения. Общая продолжительность этого периода в зависимости от тяжести болезни составляет 1-3 нед.
Период выздоровления более длителен, чем при гепатите А и составляет 1,5-3 мес. Наблюдается медленное исчезновение проявлений болезни и, как правило, длительно сохраняется слабость и чувство дискомфорта в правом подреберье. Полное выздоровление наступает в 70%. В остальных случаях отмечаются остаточные явления в виде сохраняющегося увеличения печени при отсутствии жалоб и отклонений от нормы в крови. Кроме этого, наблюдается поражение желчевыводящих путей или поджелудочной железы, проявляющиеся болями в правом подреберье и подложечной области, связанными с приемом пищи. Реже может отмечаться функциональная гипербилирубинемия, характеризующаяся повышением в сыворотке крови уровня свободного билирубина и неизмененностью остальных показателей. Остаточные явления не угрожают развитием хронического гепатита.
Стертая желтушная форма характеризуется удовлетворительным самочувствием больных и слабо выраженной желтухой, которая ограничивается желтушностью склер, потемнением мочи и посветлением кала при незначительном желтушном окрашивании кожи. Эта и последующие две формы гепатита в большинстве случаев свидетельствуют об угрозе хронизации болезни.
Безжелтушная форма проявляется слабостью, недомоганием, быстрой утомляемостью, ухудшением аппетита, ощущением горечи во рту, неприятными ощущениями в подложечной области, чувством тяжести в правом подреберье. При осмотре врачом определяется увеличение печени, лабораторное обследование выявляет изменение биохимических показателей крови.
Бессимптомная форма характеризуется полным отсутствием видимых проявлений болезни, при наличии в крови антигенов вируса гепатита В. Эта форма болезни, как правило, угрожает развитием хронического гепатита.
Гепатит С. Инкубационный период длится около 2-3 мес. Заболевание в большинстве случаев (до 90%) начинается без отчетливо выраженных признаков болезни и долгое время остается нераспознанным.
Проявления болезни заключаются в ухудшении самочувствия, вялости, слабости, быстрой утомляемости, ухудшении аппетита. При появлении желтухи, ее выраженность очень слабая. Отмечается легкая желтушность склер, незначительное окрашивание кожи, кратковременное потемнение мочи и посветление кала. Выздоровление при остром гепатите С чаще происходит при желтушном варианте болезни.
У остальной, большей части больных (80-85%) развивается хроническое носительство вируса гепатита С. Большинство зараженных лиц считают себя здоровыми. У меньшей части зараженных периодически возникают жалобы на снижение работоспособности, незначительно увеличена печень, определяются биохимические изменения в крови.
В случае неполучения адекватного иммунологического лечения возобновление болезни происходит через 15-20 лет в виде хронического гепатита C. Больных беспокоит быстрая утомляемость, снижение работоспособности, нарушение сна, чувство тяжести в правом подреберье, ухудшение аппетита, похудение. У 20-40% больных хроническим гепатитом С развивается цирроз печени, который в течение многих лет остается не распознанным. Конечным звеном болезни, особенно при циррозе печени, может явиться рак печени.
Распознавание болезни
Появление слабости, вялости, недомогания, быстрой утомляемости, ухудшения аппетита, поташнивания всегда должны являться поводом для обращения к врачу. Чувство горечи во рту, ощущение тяжести в правом подреберье, тем более потемнение мочи указывают на поражение печени и требуют безотлагательного обращения за медицинской помощью. Желтуха вначале обнаруживается на склерах, слизистой оболочке неба и под языком, затем появляется на коже. Распознавание вирусных гепатитов основано на проявлениях болезни и эпидемиологических данных, а также на результатах специальных лабораторных исследований (обнаружение в сыворотке крови антител к вирусу гепатита А, С, D, Е, антигенов вируса гепатита В и соответствующих им антител).
Лечение
В настоящее время лекарств против вирусов, т.е. веществ, эффективно убивающих или блокирующих в заболевшем организме непосредственно сами вирусы, не только не существует, но даже теоретически не просматривается возможность их появления в обозримом будущем.
При лечении вирусных заболеваний, основной причиной которых являются те или иные иммунодефицитные состояния больных, используются различные методы, стимулирующие собственные защитные механизмы организма, что не во всех случаях достаточно эффективно на фоне уже имеющегося иммунопатологического состояния. Поэтому вирусные заболевания представляют существенную опасность для значительной части людей, страдающих иммунодефицитами. Для достижения стойкого выздоровления оптимально использовать в лечении методы современной иммунологии, что, к сожалению, недоступно в массовом лечении. (Подробнее об этом см. на странице «ДИАГНОСТИКА И ЛЕЧЕНИЕ») Cтрого доказано, что ослабление иммунной системы в результате нарушения функционирования различных органов или систем организма или сопутствующими заболеваниями, или нездоровым образом жизни, способствует развитию хронического гепатита С, цирроза и рака печени.
Все больные вирусным гепатитом, кроме гепатита А, подлежат лечению в инфекционных отделениях больниц. Основой лечения больных является полупостельный режим, диета (с исключением алкоголя, жареного, копченого, тугоплавких жиров, консервов, острых приправ, шоколада, конфет), поливитамины, чего бывает достаточно для лечения больных легкими формами вирусного гепатита А и Е.
При вирусных гепатитах В и С, протекающих с угрозой хронизации, в настоящее время проводится лечение интерфероном, направленное на подавление вируса.
При остром гепатите В - это больные со стертой желтушной, безжелтушной и бессимптомной формами болезни. У таких больных, леченных без применения интерферона, хронический гепатит развивается в 15% случаев, при лечении интерфероном - в 3% случаев.
При гепатите С всем больным в острую фазу болезни, особенно безжелтушной формой болезни, показано лечение интерфероном. При назначении интерферона выздоровление наступает у 60% больных, без него - у 15-20% больных.
При хроническом гепатите лечение интерфероном обеспечивает устойчивое выздоровление у 35-40% больных гепатитом В и у 20-30% - при гепатите С.
При хроническом носительстве вирусов гепатитов В и С интерферон не используется.
Среди значительного количества препаратов интерферона наиболее эффективными при гепатитах являются препараты альфа-2b-интерферона: интрон А , реальдирон и реаферон сухой для инъекций.
Учитывая то, что предпочтительные результаты лечения интерфероном достигаются при его назначении в возможно ранние сроки после заражения и высокую стоимость интерферона, следует иметь в виду, что при остром гепатите В и С курс интерферонотерапии составляет 3 месяца, при хроническом гепатите В - 6 месяцев, при хроническом гепатите С - 12 месяцев.
Диспансеризация
Исчезновение желтухи при желтушных формах вирусных гепатитов значительно опережает восстановительные процессы в печени. Поэтому за больными острым гепатитом в восстановительном периоде начинают наблюдение в стационаре и продолжают амбулаторно с целью выявления возможной угрозы хронизации заболевания и своевременного проведения, при необходимости, лечения интерфероном. Диспансеризация предусматривает повторные осмотры инфекционистом, биохимические исследования крови, при гепатитах В, С и D определение антигена и антител к вирусам.
Все переболевшие вирусными гепатитами в течение 30 дней после выписки из стационара проходят первичное диспансерное обследование у инфекциониста.
После гепатитов А и Е при отсутствии отклонений в состоянии здоровья и биохимических показателях крови диспансерное наблюдение прекращается. При сохранении отклонений от нормы проводится дополнительное обследование через 3 месяца.
При гепатитах В, С и D повторные обследования проводятся через 3, 6, 9 и 12 мес после выписки из стационара. Эти сроки могут быть изменены в зависимости от результатов предыдущего обследования. Диспансерное наблюдение прекращается не ранее, чем через год при выздоровлении и освобождении организма от вируса. При выявлении признаков, указывающих на формирование хронического гепатита, наблюдение и лечение продолжаются.
В восстановительном периоде после гепатита в течение полугода противопоказан тяжелый физический труд и занятия спортом. На это время рекомендуется исключить из питания вышеуказанные продукты. Категорически противопоказано употребление любых спиртных напитков. Применение лекарственных средств должно быть максимально ограничено. В течение 6 месяцев противопоказаны профилактические прививки, нежелательно проведение операций, кроме срочных. По решению инфекциониста реабилитация в восстановительный период после вирусного гепатита может проводиться в санатории. После гепатита В женщинам не рекомендуется беременеть в течение года - может родиться ребенок с зараженной печенью.
При хроническом гепатите необходимо полноценное диетическое питание. Оно должно быть дробным - 4-5 раз в день понемногу. Блюда в основном отварные, паровые или запеченные в духовке.
Из рациона исключаются химические раздражители - экстрактивные, ароматические вещества, продукты, богатые эфирными маслами, холестерином, тугоплавкими животными жирами. Нельзя есть мясные, рыбные и грибные супы, крепкие овощные отвары. Запрещаются яичные желтки, мозги, почки, печень, жирные сорта мяса и баранина, жирная свинина, гуси, утки, телятина, рыба жирных сортов, все жирные блюда, копчености, консервы. Исключаются уксус, перец, горчица, хрен, алкоголь в любых видах. Соли, как можно меньше. Следует отказаться от сдобы, пирожных, тортов, шоколада, какао. Не противопоказаны сахар, варенье, мед, сладкие соки, морсы, сиропы, арбузы, виноград.
Рекомендуются постное мясо, нежирная рыба, молочные продукты, лучше кисломолочные, все мучное, кроме сдобы, хлеб вчерашний, зелень и овощи в большом количестве, как в отварном и тушеном, так и в сыром виде, жиры молочные и больше растительные, чай или слабый кофе с молоком, соки фруктовые и овощные, отвары шиповника.
Предупреждение болезни
Гепатиты А и Е. Соблюдение правил личной гигиены, употребление доброкачественной питьевой воды и пищевых продуктов.
Против гепатита А имеется вакцина. Вакцинация рекомендуется в первую очередь детям. Иммунитет сохраняется в течение 10 лет. Прививки могут быть сделаны всем желающим при приобретении вакцины за свой счет в центре вакцинации.
За лицами, находившимися в контакте с больным гепатитом А, устанавливается медицинское наблюдение в течение 35 дней. Детям, посещающим детские учреждения, не позже 10-14 дня после контакта, вводят иммуноглобулин человека нормальный, содержащий антитела к вирусу. Иммуноглобулин, введенный до заражения или в инкубационном периоде гепатита А в 85% предупреждает его развитие или смягчает течение заболевания. Его защитное действие ограничивается 3-5 мес.
Гепатит В. Большое количество источников вируса в виде лиц, страдающих бессимптомными вариантами болезни, множественные пути передачи делают вакцинацию основным средством профилактики этого заболевания. Заболеваемость острым гепатитом В среди привитых в 10-15 раз меньше, чем среди непривитых.
С 1996 года вакцинация против гепатита В включена в календарь обязательных детских профилактических прививок в России. Предусмотрена вакцинация всех новорожденных, детей в возрасте 11 лет, а также взрослых, относящихся к группам высокого риска заражения гепатитом В: медицинских работников, имеющих непосредственный контакт с кровью больных, студентов медицинских институтов и учащихся средних медицинских учебных заведений, семейное окружение больных хроническим гепатитом В и носителей поверхностного антигена вируса гепатита В, наркоманов.
Прививки могут быть сделаны всем желающим при приобретении вакцины за свой счет в центре вакцинации.
Вакцинация против гепатита В состоит из 3 прививок: две первые с интервалом в 1 мес, третья через 6 мес. Длительность невосприимчивости к гепатиту В после вакцинации составляет 7 лет. Поэтому через каждые 7 лет должна проводиться ревакцинация.
Члены семьи больного гепатитом В находятся под медицинским наблюдением в течение 6 мес. Для предупреждения заболевания лиц, подвергшихся риску заражения гепатитом В, может быть проведена вакцинация, проводимая в этих случаях по ускоренной схеме.
Имеется иммуноглобулин человека против гепатита В. Используется при высокой вероятности заражения в течение суток после предполагаемого заражения. Обычно вводится в сочетании с вакциной. Применение этого иммуноглобулина ограничивается его дороговизной.
Члены семьи больных хроническим гепатитом В и носителей - поверхностного антигена вируса гепатита В должны строго выполнять правила личной гигиены с индивидуализацией всех ее предметов (расчески, зубные щетки, мочалки, полотенца, бритвенные приборы и др.). Половым партнерам рекомендуется использовать механические контрацептивные средства.
Заражение гепатитом В происходит с кровью, ее продуктами, спермой, слюной, вагинальными выделениями, потом и слезами от острых и хронических больных.
Инфекция реализуется при гемотрансфузии, использовании нестерильного медицинского инструментария, при гомо- и гетеросексуальных контактах, у новорожденных, рожденных матерями - носительницами вируса. У значительной части больных имеет место заражение при парентеральных манипуляциях в медицинских учреждениях. Широкое использование гемотрансфузии до вве-дения вирусологического контроля за донорами способствовало распространению заболевания при использовании крови и ее препаратов. Позднее стал очевиден риск передачи гепатита В через инъекционное оборудование. Меры по стерилизации испачканных инфицированной кровью шприцов и игл настолько сложны, что эффективно повлиять на этот путь передачи не смогли. А число инъекций росло безудержно: по нашим данным, еще недавно для лечения ОРВИ в России ребенку делали 40 инъекций, а пневмонии - 75! В одной из бывших среднеазиатских республик СССР подсчитали, что каждый ребенок первого года жизни получал от 200 до 400 проколов кожи. Естественно, что даже при самом тщательном стерилизационном режиме уберечься от заражения гепатитом В было крайне трудно, что также усиливало высокую пораженность детей этой инфекцией.
Введение одноразовых шприцов, игл, катетеров - безусловный прогресс в борьбе с гепатитом В и со СПИДом. Но ведь передача этой инфекции возможна и через неповрежденные покровные ткани, поэтому стерилизация, к примеру, эндоскопической техники, особенно фиброоптической, далеко не везде обеспечивает необходимое противодействие. Например, гастроскопию во многих учреждениях принято делать по самым широким показаниям, чуть ли не при первых признаках болей в животе, но о мерах нейтрализации вируса гепатита В при этом мало кто задумывается. Однако даже при полной ликвидации риска передачи инфекции в лечебных учреждениях вряд ли удастся остановить ее распространение. Речь идет, скажем, о наркоманах, использующих внутривенные наркотики. Здесь мы имеет ту же ситуацию, что и с распространением ВИЧ-инфекции. Только вирус гепатита В несравнимо более устойчив, чем ВИЧ. Сравнительно недавно было показано, что гепатит В - инфекция, передаваемая и половым путем. Именно с этим связан пик заболеваемости подростков и молодых людей, начинающих половую жизнь со взаимоотношений, далеких от моногамности. И надежды на то, что человечество в обозримом будущем вернется к бытовавшим в прошлые столетия строгим канонам сексуальной морали, может питать лишь неисправимый оптимист. Так что и с этой стороны ждать снижения уровня передачи гепатита В не приходится.
Гепатит D. От гепатита D защищает вакцинация против гепатита В, так как заражение гепатитом D, как правило, требует наличия в организме поверхностного антигена вируса гепатита В.
Гепатит С. Меры предупреждения те же, что и при гепатите В, кроме вакцинации и введения иммуноглобулина, в связи с их отсутствием (вакцина против гепатита С пока не разработана).
Стратегия профилактики гепатита В в России
Сегодня приходится признать, что профилактика гепатита В (как и СПИДа) - единственная надежда взять под контроль это опасное заболевание. Важнейшим компонентом профилактики является проверка используемых для парэнтерального введения препаратов крови и ее компонентов на содержание HBsAg. Система такого контроля используется повсеместно в мире. Другим и, пожалуй, основным методом является вакцинация населения, прежде всего - новорожденных, высокоэффективными рекомбинантными вакцинами.
Создание вакцины 15 лет назад (сначала плазменной, затем - современной, генноинженерной) породило надежду на успех в борьбе с гепатитом В путем вакцинации прежде всего лиц из групп риска. Накопленный за последние годы за рубежом опыт по вакцинации свидетельствует о ее большой эффективности (показатели заболеваемости острым гепатитом В среди привитых были в 10-15 раз меньше, чем в группах сравнения).
В настоящее время установлено, что проведение в течение длительного времени вакцинации против гепатита В всех новорожденных детей (что особенно актуально для территорий с большой частотой обнаружения HBs антигена, гиперэндемичных по гепатиту В) может обеспечить выраженное уменьшение уровня носительства HBsAg. По данным Европейского бюро ВОЗ (1992 г.), в отдельных регионах многолетняя вакцинация новорожденных против ГВ привела к снижению уровня носительства HBsAg среди привитых с 9,2% до 1,0% С осуществлением широкой программы вакцинопрофилактики тесно связан дальнейший прогресс в борьбе с таким серьезным заболеванием, каким является гепатит В, правомерность постановки в ряде стран вопроса о полном искоренении этой инфекции уже в начале XXI века. Вместе с тем общая картина еще очень далека от оптимистичной. Не все надежды оправдались, так как, несмотря на некоторое снижение числа заболевших в странах, начавших вакцинацию, общая тенденция к нарастанию проблемы гепатита В осталась прежней. Именно поэтому Программа иммунизации ВОЗ в 1991 г рекомендовала всем странам мира включить вакцинацию против гепатита В в свои вакцинальные календари с 1997 г., а странам с высокой эндемичностью (более 8% носителей среди населения) - с 1995 г. Эта рекомендация в 1992 г была подтверждена Всемирной ассамблеей здравоохранения, а в 1994 г. Ассамблея сформулировала ближайшую задачу борьбы с гепатитом В. ВОЗ были предложены альтернативные стратегии вакцинации, которые могут использоваться в странах с разными эпидемиологическими характеристиками гепатита. Рекомендуемая ВОЗ основная стратегия предусматривает поголовную вакцинацию новорожденных и групп высокого риска в странах, где вирусоносительство превышает 2%, а число инфицированного населения превышает 20%. В странах с инфицированностью населения 5-6% и уровнем вирусоносительства 0,5% рекомендуется вакцинация новорожденных, рожденных матерями-вирусоносительницами и лиц из групп высокого риска. Однако в ряде стран, независимо от показателей инфицированности населения, проводится поголовная иммунизация всех новорожденных.
Корректно организованная программа вакцинации населения может через 30-50 лет привести к ликвидации гепатита В в мире.
Странам с меньшей эндемичностью предложено рассмотреть иммунизацию подростков - в дополнение или как альтернативу вакцинации детей первого года жизни. Также были признаны возможными и другие стратегии: вакцинация лиц из групп риска, скрининг беременных на носительство и вакцинация новорожденных в первый день жизни, вакцинация всех детей до определенного возраста и даже скрининг всего населения гиперэндемичных групп (относительно небольших, таких как народы Крайнего Севера) с последующей вакцинацией лиц, не имеющих маркеров гепатита. В 1995 г. 75 стран мира включили в свои программы вакцинации рутинную иммунизацию против гепатита В новорожденных и/или подростков. В этих странах рождается 37% из общего числа 145 миллионов новорожденных в мире, но почти 60% от общего числа носителей вируса гепатита В. Одним из препятствий к широкому использованию генноинженерной вакцины против гепатита В является ее цена, которая выше, чем цена большинства других вакцин. Однако экономическая эффективность вакцинации столь высока, что сумма порядка 20-25 долларов за полную вакцинацию 1 ребенка является весьма прибыльной инвестицией, не говоря уже о детях матерей - носителей, где эта сумма позволяет свести практически до нуля высокий риск развития хронического гепатита, лечение которого стоит многие тысячи долларов и главное малоэффективно.
В России была принята рекомендация ВОЗ, и вакцинация против гепатита В теперь включается в прививочный календарь. Это решение трудно переоценить. В самом деле, гепатит В остается серьезной проблемой здравоохранения России. Но еще больше о серьезности проблемы гепатита В говорит сохранение частоты неблагоприятных исходов этого заболевания - тяжелых и хронических форм, формирования цирроза и первичного рака печени. Необходимость проведения широкой работы по вакцинопрофилактике гепатита В связана со значительным изменением возрастного состава заболевших (преобладанием среди них лиц 15-19 и 20-29 лет), с заметным уменьшением числа больных, инфицированных вирусом гепатита В в лечебных учреждениях, ростом удельного веса лиц с профессиональным и бытовым заражением этим вирусом, а также в связи с парэнтеральным введением наркотиков.
С учетом этих факторов, а также различной эндемичности гепатита в регионах России и их разных финансовых возможностей в приказе Министра здравоохранения РФ определены несколько стратегий вакцинации. Первоочередной признана вакцинация новорожденных от матерей - носителей вируса гепатита В, которая проводится в первый день жизни с последующими введениями вакцины в возрасте от 1 до 6 месяцев. Для гиперэндемичных регионов такая схема рекомендуется для всех новорожденных, поскольку риск заражения в первые месяцы жизни достаточно высок. Для остальных регионов рекомендовано начинать вакцинацию в возрасте 4-5 месяцев (одновременно со второй дозой АКДС и полиовак-цины), вводя вторую дозу с АКДС-З и ОПВ-З в 6-7 месяцев и третью - вместе с противокоревой вакциной в возрасте 1 года.
Наряду с вакцинацией новорожденных в России рекомендуется прививать лиц таких групп риска, как медицинские работники, дети в домах ребенка, больные, получающие множественные гемотрансфузии. В эти группы входят и те, кто пострадал в результате нечаянного кровяного контакта (укол медицинского работника испачканным кровью инструментом), вследствие перинатального заражения либо через случайный половой контакт.
Рекомендованные в России стратегии, к сожалению, пока не предусматривают вакцинацию детей старше первого года жизни, подростков и взрослых (кроме упомянутых групп риска).
alive-inter.net
Реферат - Гепатит - Заболевания
Вирусные гепатиты - распространенные и опасные инфекционные заболевания. Они могут проявляться различно, но среди основных симптомов выделяют желтуху и боли в правом подреберье. Чтобы поставить диагноз гепатита, нужно сделать анализ крови, мочи, а в сложных случаях – биопсию печени. Из всех форм вирусных гепатитов А является наиболее распространенным. От момента заражения до появления первых признаков болезни проходит от 7 до 50 дней. Чаще всего начало заболевания сопровождается подъёмом температуры, и может напоминать грипп. Большинство случаев завершается спонтанным выздоровлением и не требует активного лечения. При тяжёлом течении назначают капельницы, устраняющие токсическое действие вируса на печень. Вирус гепатита В передаётся половым путём, при инъекциях нестерильными шприцами у наркоманов, от матери – плоду. В типичных случаях заболевание начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Иногда появляются высыпания. Происходит увеличение печени и селезёнки. Также может быть потемнение мочи и обесцвечивание кала. Гепатит С– наиболее тяжёлая форма вирусного гепатита, которую называют ещё посттрансфузионным гепатитом. Это значит, что заболевали им после переливания крови. Это связано с тем, что тестировать донорскую кровь на вирус гепатита С стали всего несколько лет назад. Достаточно часто происходит заражение через шприцы у наркоманов. Возможен половой путь передачи и от матери – плоду. Наибольшую опасность представляет собой хроническая форма этой болезни , которая нередко переходит в цирроз и рак печени. Хроническое течение развивается примерно у 70-80% больных. Сочетание гепатита С с другими формами вирусного гепатита резко утяжеляет заболевание и грозит летальным исходом. Гепатит D – это «болезнь-спутник», осложняющий течение гепатита B. Гепатит E похож на гепатит A, но начинается постепенно и опаснее для беременных. Последний в семействе гепатитов – G – похож на C, но менее опасен.Пути заражения Вирусы гепатита попадают в организм человека двумя основными способами. Больной человек может выделять вирус с фекалиями, после чего, тот с водой или пищей попадает в кишечник других людей. Врачи называют такой механизм заражения фекально-оральным. Он характерен для вирусов гепатита А и Е. Таким образом, гепатит А и гепатит Е возникают в основном из-за несоблюдения личной гигиены, а также при несовершенстве системы водоснабжения. Этим объясняется наибольшая распространённость этих вирусов в малоразвитых странах. Второй путь заражения - контакт человека с инфицированной кровью. Он характерен для вирусов гепатитов В, С, D, G. Наибольшую опасность, ввиду распространённости и тяжёлых последствий заражения, представляют вирусы гепатитов В и С. Вот ситуации, при которых чаще всего происходит заражение: - Переливание донорской крови. Во всем мире в среднем 0,01 - 2% доноров являются носителями вирусов гепатита, поэтому в настоящее время донорская кровь перед переливанием реципиенту исследуется на наличие вирусов гепатита В и С. Риск инфицирования повышается у лиц, нуждающихся в повторных переливаниях крови или ее препаратов. - Использование одной иглы разными людьми во много раз увеличивает риск заражения гепатитами В, С, D, G. Это самый распространённый путь заражения среди наркоманов. - Вирусы B, С, D, G могут передаваться при половом контакте. Чаще всего половым путём передаётся гепатит В. Считается, что вероятность заражения гепатитом С у супругов мала. Путь заражения от матери к ребенку (врачи называют его "вертикальный") наблюдается не так часто. Риск повышается, если женщина имеет активную форму вируса или в последние месяцы беременности перенесла острый гепатит. Вероятность заражения плода резко увеличивается, если мать, кроме вируса гепатита, имеет ВИЧ-инфекцию. С молоком матери вирус гепатита не передаётся. Вирусы гепатитов В, С D, G передаются при нанесении татуировки, иглоукалывании, прокалывании ушей нестерильными иглами. В 40% случаев источник заражения остается неизвестным.
Симптомы На вопрос: Что такое гепатит? Многие ответят: "Желтуха". И будут правы, но лишь отчасти. Желтуха возникает, когда желчь, вырабатываемая в печени, вместо участия в переработке пищи, попадает в кровь и придаёт коже характерный желтоватый оттенок. Попадает она и в мочу, делая её тёмной, а кал, наоборот, лишаясь желчи, становится бесцветным. Такое бывает при воспалении печени, а именно при вирусных гепатитах, когда вирус нарушает нормальную работу органа. Однако не всегда вирусные гепатиты протекают с желтухой. Бывают, и довольно часто, безжелтушные формы, которые проходят не так остро. С чего же начинается гепатит. С инфицирования. Но от момента заражения до появления первых признаков болезни проходит разное время: от 2-4 недель (гепатит А), до 2-4, и даже 6 месяцев, при гепатите В. По истечении этого периода, во время которого вирус размножается и адаптируется в организме, болезнь начинает проявлять себя. Сначала, до появления желтухи, гепатит напоминает…грипп и начинается с повышения температуры, головной боли, общего недомогания, ломоты в теле, как при гепатите А. При гепатитах B и С начало, как правило, более постепенное, без резкого подъёма температуры. Так, вирус гепатита В проявляет себя незначительной температурой, болью в суставах, иногда высыпаниями. Начальные проявления гепатита С могут ограничиться слабостью и снижением аппетита. Через несколько дней картина начинает меняться: пропадает аппетит, появляются боли в правом подреберье, тошнота, рвота, темнеет моча, и обесцвечивается кал. Врачи фиксируют увеличение печени и реже – селезёнки. В крови обнаруживаются характерные для гепатитов изменения: специфические маркеры вирусов, увеличивается билирубин, печёночные пробы увеличиваются в 8-10 раз. Обычно, после появления желтухи, состояние больных улучшается. Однако этого не происходит при гепатите С, а также у хронических алкоголиков и наркоманов, независимо от вида вируса вызывающего заболевание, из-за интоксикации организма. У остальных же больных постепенно, в течение нескольких недель, происходит обратное развитие симптомов. Так протекают острые формы вирусных гепатитов. Клиническое течение гепатитов может быть разной степени тяжести. Названия - лёгкая, среднетяжёлая и тяжёлая формы – говорят сами за себя. Есть ещё и четвёртая, фульминантная, то есть молниеносная форма. Это самая тяжёлая разновидность гепатита, при которой развивается массивный некроз печени, заканчивается обычно смертью больного. Наибольшую опасность представляет хроническое течение гепатитов. Хронизация характерна только для гепатитов B, C, D. Наиболее характерными признаками хронических гепатитов являются недомогание, и усиливающаяся к концу дня повышенная утомляемость, невозможность выполнять прежние физические нагрузки. Эти симптомы непостоянны, из-за чего многие не относятся к болезни серьёзно. Такие признаки гепатита как тошнота, боли в животе, суставные и мышечные боли, расстройство стула, могут быть обусловлены, как основным заболеванием, так и другими болезнями желудочно-кишечного тракта. Желтуха, потемнение мочи, кожный зуд, кровоточивость, похудание, увеличение печени и селезёнки, сосудистые звёздочки обнаруживаются лишь на далеко зашедшей стадии хронического вирусного гепатита. Таким образом, главным критерием при постановке диагноза служат различные клинические и лабораторные показатели: это маркеры вирусов гепатита, изменения биохимических показателей крови.
Лечение гепатита C Гепатит C - наиболее серьезный вид гепатита. Развитие хронической формы наблюдается как минимум у каждого седьмого заболевшего. У этих больных высок риск развития цирроза и рака печени. Основой всех схем лечения гепатита С является интерферон-альфа. Чтобы усилить эффективность интерферона, в последние годы применяется процесс так называемого пегилирования. Пегилированный интерферон достаточно вводить один раз в неделю, чтобы в крови сохранялась необходимая лечебная концентрация. После окончания курса лечения важно продолжать контроль анализов крови еще на протяжении нескольких месяцев, так как у некоторых больных при прекращении инъекций интерферона вновь появляются признаки воспаления печени. Лечение гепатита A Большинство зараженных гепатитом А болеют "остро". Это означает, что инфекция продолжается меньше, чем шесть месяцев (а чаще – месяц), организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Но всегда следует помнить о том, что гепатит может придти в печень больного не в одиночку. Поэтому стоит пройти полное обследование и контролировать функции печени в течение шести месяцев после выздоровления. Лечение гепатита D Люди не болеют отдельно гепатитом D, эта инфекция может только сопутствовать гепатиту B. Поэтому при гепатите D, осложняющем B, несколько увеличивают дозу лекарств, удлинение курса лечения. Даже если терпия не приводит к удалению вируса из организма, наблюдается значительное улучшение в ткани печени, что предотвращает быстрое развитие цирроза печени. Лечение гепатита B Полное излечение острого гепатита В возможно. Большинство взрослых может противостоять инфекции гепатита B и без лечения, однако врач может назначить лечение интерфероном альфа - белком естественного происхождения. У 45% больных, получивших лечение рекомбинантным интерфероном альфа-2a, в конце лечения вируса гепатита В не обнаруживается. Даже если лечение интерфероном альфа не приводит к удалению вируса из организма, наблюдается значительное улучшение в ткани печени, что предотвращает быстрое развитие цирроза печени. Лечение гепатита E Собственно гепатит Е не лечат. В этом нет никакой нужды – через месяц-полтора наступает полное выздоровление. Организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Иногда доктора назначают симптоматическую терапию для устранения головной боли, тошноты и других неприятных симптомов.
Осложнения Осложнениями вирусных гепатитов могут стать функциональные и воспалительные заболевания желчных путей и печёночная кома, и, если, нарушение в работе желчевыводящих путей поддаётся терапии, то печёночная кома является грозным признаком молниеносной формы гепатита, заканчивающейся летальным исходом практически в 90% случаях. В 80 % случаев молниеносное течение обусловлено сочетанным действием вирусов гепатитов В и D. Печёночная кома наступает из-за массивного омертвения (некроза) клеток печени. Продукты распада печёночной ткани попадают в кровь, вызывая поражение центральной нервной системы и угасание всех жизненных функций. Выздоровление после перенесённого вирусного гепатита длительное. Нередко, болезнь приобретает затяжные формы. Некоторые пациенты, инфицированные вирусом гепатита В, С, D, сами не болеют, но являясь носителями, представляют опасность в плане заражения окружающих. Весьма неблагоприятным исходом острого гепатита является его переход в хроническую стадию в основном при гепатите С. Хронический гепатит опасен тем, что отсутствие адекватного лечения, неизбежно приводит к циррозу, а иногда и раку печени. В этом плане, самым тяжёлым заболеванием врачи считают гепатит С: В 70 –80% случаев его острая форма переходит в хроническую, хотя внешних признаков заболевания может и не быть. Более того, у большинства пациентов с острым гепатитом С наблюдается феномен "мнимого выздоровления", при котором данные биохимических анализов крови приходят в норму. Этот феномен длится от нескольких недель до нескольких месяцев и даже лет, и этот период пациенты могут ошибочно принимать за выздоровление. Это диктует необходимость длительного и регулярного наблюдения больных и обязательного проведения специфической терапии. Гепатит С небезосновательно сравнивают по тяжести со СПИДом. Но самое тяжёлое течение гепатита вызывает сочетание двух и более вирусов, например В и D или B и С. Встречается даже B+D+C. В этом случае прогноз крайне неблагоприятный. Зачастую признаки хронического вирусного гепатита слабо выражены, что позволяет человеку до поры до времени не обращать внимание на болезнь. Нередко явные клинические проявления болезни обнаруживаются уже на стадии цирроза. Цирроз возникает приблизительно у 20% больных вирусным гепатитом С. К этому осложнению могут также привести гепатит В в сочетании с гепатитом D или без него. Наличие цирроза создает препятствия для нормального кровотока в печени. Кровь вынуждена искать дополнительные обходные пути, что приводит к расширению кровеносных сосудов в области пищевода и желудка. Эти расширенные кровеносные сосуды называются варикозными венами, они растягиваются и могут стать источником кровотечения, что требует неотложкой врачебной помощи. Ещё одна проблема, связанная с развитием цирроза печени - асцит (скопление жидкости в брюшной полости), который внешне проявляется увеличением живота в размерах. Иногда, у больных циррозом развивается рак печени, который на ранних стадиях можно лечить лекарственными препаратами или оперативно. Если цирроз печени сформировался, его нельзя устранить, даже если уже прошло воспаление печени. Поэтому лечение вирусного гепатита нужно начинать как можно раньше!
Профилактика гепатитов Чтобы уберечься от заражения гепатитами, необходимо соблюдать несложные правила. Не следует употреблять некипячёную воду, всегда мыть фрукты и овощи, не пренебрегать термической обработкой продуктов. Так можно предотвратить заражение гепатитом А, передача которого связана с загрязнением пищи фекалиями больного человека. Великое правило «Мойте руки перед едой» – залог здоровья и в данном случае. В целом, необходимо избегать контакта с биологическим жидкостями других людей. Для предохранения от гепатитов В и С – в первую очередь с кровью. В микроскопических количествах кровь может остаться на бритвах, зубных щётках, ножницах для ногтей. Не стоит делить эти предметы с другими людьми. В медицинских учреждениях принимают меры профилактики заражения гепатитами. Однако, если Вы делали эндоскопию или лечили зубы десять-пятнадцать лет назад, когда борьба с гепатитом ещё не была тщательно организована, необходимо провериться. Небольшой риск заражения есть и сегодня. Никогда не пользуйтесь общими шприцами и иглами для приёма наркотиков. Никогда не делайте пирсинг и татуировки нестерильными приборами. Помните – вирус гепатита очень живуч и, в противоположность вирусу СПИДа, долго сохраняется во внешней среде (иногда – до нескольких недель). Невидимые следы крови могут остаться даже на соломинках, используемых при употреблении кокаина, так что и в данном случае следует опасаться заражения. Половым путём чаще всего передаётся гепатит B, но возможно заражение и гепатитом С. Особенно тщательно необходимо принимать меры предосторожности при сексе во время месячных и анальных контактах, однако и оральный секс также может быть опасен. Гепатит передаётся и так называемым «вертикальным» путём – от матери ребёнку при беременности, в родах, во время кормления грудью. При должной медицинской поддержке можно попытаться избежать инфицирования младенца – это потребует тщательного соблюдения гигиенических правил и приёма лекарств. Однако, путь заражения гепатитом очень часто остаётся неизвестен. Чтобы быть совершенно спокойным, необходимо провести вакцинацию.
www.ronl.ru
Реферат Гепатит b
скачатьРеферат на тему:
План:
- Введение
- 1 Эпидемиология
- 2 Патогенез
- 3 Течение
- 4 Клиника
- 5 Диагностика
- 6 Диагностические маркеры хронической HBV-инфекции
- 6.1 Дифференциальная диагностика
- 7 Лечение
- 7.1 Лечение острого гепатита
- 7.2 Лечение хронического гепатита
- 8 Профилактика Литература
Введение
Гепати́т В — вирусное заболевание, возбудителем которого является вирус гепатита В (в специальной литературе его могут обозначать «вирус ГВ», ВГВ или HBV) из семейства гепаднавирусов.
Вирус отличается чрезвычайно высокой устойчивостью к различным физическим и химическим факторам: низким и высоким температурам (в том числе кипячению), многократному замораживанию и оттаиванию, длительному воздействию кислой среды. Во внешней среде при комнатной температуре вирус гепатита В может сохраняться до нескольких недель: даже в засохшем и незаметном пятне крови, на лезвии бритвы, конце иглы. В сыворотке крови при температуре +30°С инфекционность вируса сохраняется в течение 6 месяцев, при -20°С около 15 лет. Инактивируется при автоклавировании в течение 30 минут, стерилизации сухим жаром при температуре 160°С в течение 60 минут, прогревании при 60°С в течение 10 часов.
1. Эпидемиология
Инфицирование вирусом гепатита Б (HBV) остается глобальной проблемой здравоохранения, и, по оценкам, около 2 миллиардов людей во всем мире были инфицированы этим вирусом, более 350 миллионов людей больны.
Механизм передачи инфекции — парентеральный. Заражение происходит естественным (половой, вертикальный, бытовой) и искусственным (парентеральным) путями. Вирус присутствует в крови и различных биологических жидкостях — слюне, моче, сперме, влагалищном секрете, менструальной крови и др. Контагиозность (заразность) вируса гепатита B превышает контагиозность ВИЧ в 100 раз.
Наибольшее значение раньше повсеместно имел именно парентеральный путь — заражение при лечебно-диагностических манипуляциях, сопровождающихся нарушением целостности кожного или слизистого покрова через медицинский, стоматологический, маникюрный и прочий инструментарий, трансфузии крови и её препаратов.
В последние годы всё большее значение в развитых странах приобретает половой путь передачи вируса, что обусловлено во-первых, снижением значения парентерального пути (появление разового инструментария, применение эффективных дезинфицирующих средств, ранним выявлением больных доноров), во-вторых так называемой «сексуальной революцией»: частой сменой половых партнеров, практикованием анальных контактов, сопровождающихся бо́льшей травматизацией слизистых и, соответственно, возрастанием риска попадания вируса в кровоток. Возможно также инфицирование при поцелуях, в особенности если имеются повреждения слизистой оболочки губ и рта здорового партнёра (эрозии, язвочки, микротрещины и т. п.). Распространение наркомании также играет большую роль, поскольку «внутривенные» наркоманы входят в группу высокого риска и, что немаловажно, они не являются изолированной группой и с легкостью вступают в беспорядочные незащищенные половые отношения с другими людьми. Примерно 16-40 % половых партнеров при незащищенном половом контакте заражаются вирусом.
При бытовом пути заражения инфицирование происходит при пользовании общими бритвами, лезвиями, маникюрными и банными принадлежностями, зубными щётками, полотенцами и т. д. В этом отношении опасны любые микротравмы кожи или слизистых оболочек предметами (или соприкосновение с ними травмированной кожи (потёртости, порезы, трещинки, воспаления кожи, проколы, ожоги и т. п.) или слизистых оболочек), на которых имеется даже микроколичество выделений инфицированных людей (мочи, крови, пота, спермы, слюны и др.) и даже в высушенном виде, незаметном невооружённым глазом. Cобраны данные о наличии бытового пути передачи вируса: считается, что если в семье есть носитель вируса, то все члены семьи будут заражены в течение 5-10 лет.
Большое значение в странах с интенсивной циркуляцией вируса (высокой заболеваемостью) имеет вертикальный путь передачи, когда ребенка заражает мать, где также реализуется кровоконтактный механизм. Обычно ребенок заражается от инфицированной матери во время родов при прохождении через родовые пути. Причем имеет большое значение в каком состоянии находится инфекционный процесс в организме матери. Так, при положительном HBe-антигене, косвенно свидетельствующем о высокой активности процесса, риск инфицирования возрастает до 90 %, тогда как при единственном положительном HBs-антигене — такой риск составляет не более 20 %.[источник не указан 707 дней]
С течением времени в России возрастная структура заболевших острым вирусным гепатитом В существенно меняется. Если в 70-80-х годах сывороточным гепатитом чаще болели 40-50-летние люди, то в последние годы от 70 до 80 % заболевших острым гепатитом В — молодые люди в возрасте 15-29 лет.[источник не указан 707 дней]
2. Патогенез
Самый значимый патогенетический фактор при вирусном гепатите В — гибель зараженных гепатоцитов вследствие атаки собственными иммунными агентами. Массивная гибель гепатоцитов приводит к нарушению функций печени, прежде всего детоксикационной, в меньшей степени — синтетической.
3. Течение
Инкубационный период (время с момента заражения до появления симптомов) гепатита B составляет в среднем 12 недель, но может колебаться в пределах от 2 до 6 месяцев. Инфекционный процесс начинается с момента попадания вируса в кровь. После попадания вирусов в печень через кровь идет скрытая фаза размножения и накопления вирусных частиц. При достижении определенной концентрации вируса в печени развивается острый гепатит В. Иногда острый гепатит проходит для человека практически незаметно, и обнаруживается случайно, иногда протекает в легкой безжелтушной форме — проявляется только недомоганием и снижением работоспособности. Некоторые исследователи полагают, что бессимптомное течение, безжелтушная форма и «желтушный» гепатит составляют равные по количеству пораженных лиц группы. То есть выявленные диагностированные случаи острого гепатита В составляют только одну треть всех случаев острого гепатита. По данным других исследователей на один «желтушный» случай острого гепатита В приходится от 5 до 10 случаев заболеваний, которые как правило не попадают в поле зрения врачей. Между тем представители всех трех групп потенциально заразны для окружающих.
Острый гепатит либо постепенно сходит на нет с элиминацией вируса и оставлением стойкого иммунитета (функция печени восстанавливается через несколько месяцев, хотя остаточные явления могут сопровождать человека всю жизнь), либо переходит в хроническую форму.
Хронический гепатит В протекает волнообразно, с периодическими (иногда имеющими сезонный характер) обострениями. В специальной литературе этот процесс обычно описывают как фазы интеграции и репликации вируса. Постепенно (интенсивность зависит от как от вируса, так и иммунной системы человека) гепатоциты заменяются на клетки стромы, развивается фиброз и цирроз печени. Иногда следствием хронической HBV-инфекции бывает первичноклеточный рак печени (гепатоцеллюлярная карцинома). Присоединение вируса гепатита D к инфекционному процессу резко меняет течение гепатита и увеличивает риск развития цирроза (как правило у таких больных рак печени не успевает развиться).
Стоит обратить внимание на следующую закономерность: чем раньше человек заболевает, тем вероятность хронизации выше. Например, более 95 % взрослых людей заболевших острым гепатитом В, выздоровеют. А из заболевших гепатитом В новорожденных избавятся от вируса только 5 %. Из заразившихся детей в возрасте 1-6 лет хрониками станут около 30 %.
4. Клиника
Вся симптоматика вирусного гепатита В обусловлена интоксикацией вследствие снижения детоксикационной функции печени и холестазом — нарушением оттока желчи. Причем предполагается, что в некоторых случаях превалирует экзогенная интоксикация — от токсинов поступающих с пищей или образующихся при пищеварении в кишечнике, а в некоторых случаях превалирует эндогенная — от токсинов, образующиеся в результате метаболизма в собственных клетках и при некрозе гепатоцитов.
Поскольку к любым токсинам чувствительна прежде всего нервная ткань, в частности нейроциты головного мозга, прежде всего наблюдается церебротоксический эффект, что приводит к повышенной утомляемости, нарушению сна (при легких формах острого и хроническом гепатите), и спутанности сознания вплоть до печеночной комы (при массивном некрозе гепатоцитов или последних стадиях цирроза печени).
При поздних стадиях хронического гепатита, при обширном фиброзе и циррозе на первый план выступает синдром портальной гипертензии отягощенный хрупкостью сосудов вследствие снижения синтетической функции печени. Геморрагический синдром также характерен для фульминантного гепатита.
Иногда при гепатите В развивается полиартрит.
5. Диагностика
Основана на клинических данных, окончательный диагноз ставится после лабораторных исследований (показатели функции печени, признаки цитолиза, серологические маркеры, выделение ДНК вируса).
6. Диагностические маркеры хронической HBV-инфекции
Диагностические маркеры:
Репликативная фаза: HBsAg, HBeAg, HBV DNA, анти-HВc IgG
Не(низко) репликативная: HBsAg, анти-HBe, анти-HВc IgG
Прекоровые мутанты: HBsAg, анти-HBe, HBV DNA, анти-HВc IgG
6.1. Дифференциальная диагностика
Обычно вирусный гепатит В не представляет сложностей в правильной диагностике. Сложности возникают только при супер- и коинфекциях (когда сложно выделить активный на данный момент агент), а также при наличии неинфекционных заболеваний печени и желчевыводящих протоков.
7. Лечение
Лечение симптоматическое (облегчение состояния больного), дезинтоксикационное, патогенетическое (направленное на коррекцию иммунной системы) и противовирусное. Больным острым гепатитом в среднетяжелой и тяжелой форме, а также при выраженном обострении хронического гепатита необходим покой, даже после выписки из стационара в течение 1-3 месяцев необходимо исключить даже тяжелую домашнюю работу и любые физические перегрузки. Необходимо соблюдение диеты: ограничение экстрактивных веществ, исключение алкоголя.
7.1. Лечение острого гепатита
Чаще ограничиваются охранительным режимом, дезинтоксикацией и симптоматическим лечением. Иногда подключают гормоны (преднизолон и производные).
7.2. Лечение хронического гепатита
Лечение хронического гепатита В основано на применении длительных курсов терапии аналогами нуклеозидов или интерферонами (короткоживущими или пролонгированными). Снижение концентрации вируса гепатита В или неопределяемый его уровень во время лечения достигается у большинства больных, однако после отмены терапии часто наступает рецидив заболевания
8. Профилактика
Профилактика, как специфическая (вакцинация), так и неспецифическая, направленная на прерывание путей передачи: коррекция поведения человека; использование разового инструментария; тщательное соблюдение правил гигиены в быту; ограничение переливаний биологических жидкостей; применение эффективных дезинфектантов; наличие единственного здорового сексуального партнёра либо, в противном случае, защищенный секс (последнее не даёт 100 % гарантии незаражения, поскольку в любом случае имеется незащищённый контакт с другими биологическими выделениями партнёра — слюной, по́том и др.).
Для профилактики заражения широко применяется вакцинация. Рутинная вакцинация принята практически во всех странах мира. ВОЗ рекомендует начать прививать ребенка в первые сутки после рождения, непривитых детей школьного возраста, а также лиц из групп риска: профессиональные группы (медики, экстренные службы, военные и пр.), лица имеющие нетрадиционные сексуальные предпочтения, наркоманы, пациенты часто получающие препараты крови, лица, находящиеся на программном гемодиализе и некоторые др. Для вакцинации обычно используется Вакцина против вируса гепатита В, представляющая собой белок оболочки вирусной частицы, т. н. HBs-антиген. В некоторых странах (например в Китае) применяется плазменная вакцина. Оба вида вакцин безопасны и высокоэффективны. Курс вакцинации состоит обычно из трех доз вакцины вводимых внутримышечно с временны́м интервалом.
Эффективность вакцинации новорожденных детей, рожденных от инфицированных матерей, при условии если первая доза была введена в первые 12 часов жизни, до 95 %. Экстренную вакцинацию при тесных контактах с инфицированным, попадании инфицированной крови в кровь здорового человека иногда сочетают с введением специфического иммуноглобулина, что теоретически должно повысить шансы на то, что гепатит не разовьется.
Беременность и грудное вскармливание. Имеются данные, что терапия ламивудином на последнем месяце беременности снижает риск вертикальной передачи вируса гепатита. Наличие активного вирусного гепатита не является противопоказанием для кормления грудью, так как это не влияет на риск передачи гепатита ребенку.
Вакцина от гепатита В защищает и от гепатита D (историческое название — дельта-гепатит), поскольку вирус гепатита D не способен размножаться без вируса гепатита В.
Литература
- Шахгильдян И. В., Михайлов М. И., Онищенко Г. Г. Парентеральные вирусные гепатиты (эпидемиология, диагностика, профилактика). Москва, ГОУ ВУНМЦ МЗ РФ, 2003. — 384 с. ISBN 5-89004-149-5
- Вирусные гепатиты и другие актуальные инфекции. Сборник научных статей разных авторов. Санкт-Петербург, «ССЗ», 1997. — 2 тома. ISBN 5-85077-033-5
- Таточенко В. К., Озерецковский Н. А. и др., Иммунопрофилактика-2003. Справочник — 6-е изд. Москва, Серебряные нити, 2003. — 176 с.
- Рахманова А. Г. Пригожина В. К., Неверов В. А. Инфекционные болезни. Руководство для врачей общей практики. С-Пб. «ССЗ», 1995. ISBN 5-85077-001-4
- Семенов С. И., Кривошапкин В. Г., Саввин Р. Г., Индеева Л. Д., Павлов Н. Н., Хронические вирусные гепатиты B, C, D в условиях Крайнего Севера. Якутск, Триада, 2003. — 120 с.
- Материалы VII Российского съезда инфекционистов, Н.Новгород, 2006
- Материалы VI Всероссийской научно-практической конференции «Вирусные гепатиты — проблемы эпидемиологии, диагностики, лечения и профилактики», Москва, 2005
- Балаян М. С., Михайлов М. И. Вирусные гепатиты — Энциклопедический словарь. Москва, Новая Слобода, 1993, — 208 с., ISBN 5-86395-068-4
- Соринсон С. Н., Вирусные гепатиты A, B, C, D, E, ни A-E в клинической практике. С-Пб., ТЕЗА, 1996, — 306 с. ISBN 5-88851-003-3
- Костинов М. П., Гурвич Э. Б. Вакцины нового поколения в профилактике инфекционных заболеваний. М., Медицина для всех, 2002. — 152 с. ISBN 5-93649-010-6
- Медуницын Н. В. Вакцинология. Изд. 2-е, М. Триада-Х. 2004. — 448 с. ISBN 5-8949-0008-6
- Михайлов А. А. Справочник фельдшера. Изд. 2-е, стереотипное. М. Медицина, 1995.
wreferat.baza-referat.ru
|
|
..:::Счетчики:::.. |
|
|
|
|
|
|
|
|