|
|
|
|
 Far Far |
 WinNavigator WinNavigator |
 Frigate Frigate |
 Norton
Commander Norton
Commander |
 WinNC WinNC |
 Dos
Navigator Dos
Navigator |
 Servant
Salamander Servant
Salamander |
 Turbo
Browser Turbo
Browser |
|
|
 Winamp,
Skins, Plugins Winamp,
Skins, Plugins |
 Необходимые
Утилиты Необходимые
Утилиты |
 Текстовые
редакторы Текстовые
редакторы |
 Юмор Юмор |
|
|
|
File managers and best utilites |
Реферат: Современная концепция этиологии кариеса. Роль экологии в развитии кариеса реферат
Роль различных факторов в развитии кариеса зубов. - Статьи по стоматологии - Каталог статей по стоматологии
Питание и кариес
Считается установленным, что в возникновении кариеса зубов важная роль принадлежит характеру питания. На основании результатов многочисленных клинических и экспериментальных исследований установлено, что длительное употребление сладостей всегда сопровождается интенсивным поражением зубов кариесом. Установлена высокая интенсивность кариеса (КПУ 15—22) у лиц, проработавших 10 и более лет на кондитерской фабрике (Бурдина, 1988). При этом важно отметить, что кариесогенный эффект углеводов, в первую очередь сахарозы, проявляется при непосредственном контакте их с поверхностью эмали зуба. С учетом этих данных были созданы кариесогенные диеты (содержащие более 50 % сахарозы), употребление которых крысами-отъемышами в 100 % случаев сопровождалось поражением зубов кариесом. Однако, как показано в эксперименте, при непосредственном введении той же диеты в желудок у крыс кариес не возникал. Подтверждением указанного положения являются и клинические наблюдения. Является бесспорным фактом, что постоянное употребление сладостей в промежутках между едой, особенно при недостаточном уходе за полостью рта, сопровождается интенсивным поражением зубов кариесом. Из этого следует важный практический вывод, что необходимо обращать внимание не только на количество углеводов, употребляемых пациентом, но и на частоту и длительность их пребывания в полости рта. Белковая недостаточность, также как и дефицит витаминов, не может служить непосредственной причиной кариеса. Более высокая поражаемость кариесом при грубых нарушениях питания в течение длительного времени считается возможной вследствие изменения количества слюноотделения, буферной емкости слюны, концентрации электролитов, что ведет к нарушению экологии полости рта, влияющей на снижение реминерализирующего потенциала слюны и рост количества микроорганизмов. Не решающее, но определенное значение имеет консистенция пищи. Употребление мягкой, не требующей интенсивной механической обработки (пережевывания) пищи, ведет к образованию зубных отложений, что способствует возникновению кариеса.
Перенесенные заболевания и кариес
Высказывалось мнение о прямой зависимости кариеса от таких длительно протекающих сопутствующих заболеваний, как туберкулез, ревматизм и др. При этом утверждалось, что влияние осуществляется через пульпу с нарушением процессов обмена и кровоснабжения. Такой подход подтверждения не получил. Эмаль зуба — высокоминерализованная ткань, которая поддерживает свое постоянство после прорезывания зуба путем ионного обмена только с окружающей средой — ротовой жидкостью. Перенесенные заболевания, вызывая количественное и качественное изменения состава слюны, опосредовано могут сказываться на процессах деминерализации. Однако более выраженный эффект на ткани зуба оказывают общие заболевания в период их формирования и прорезывания, что может проявляться в виде гипоплазии эмали, первичного недоразвития, нарушения сроков прорезывания и т. д.
Влияние внешних воздействий на ткани зуба
Из внешних воздействий, которые приводят к интенсивному разрушению зубов, в первую очередь следует указать на ионизирующую радиацию. Действительно, после лучевой терапии, особенно области головы или шеи, через 6—8 мес появляются признаки поражения зубов в виде белых пятен, а затем кариозные полости. Особенность поражения заключается в интенсивном развитии кариеса, локализованном в пришеечной области. Нередко наблюдается поражение всех зубов с полным разрушением коронок. Множественное поражение, характеризуемое быстрым развитием, дало основание некоторым авторам определить этот процесс как лучевой некроз эмали. Более пристальное изучение этого процесса (Сегень, 1973) показало, что процессу поражения зубов предшествует вначале гипосаливация, а затем, нередко, и ксеростомия, с обильным отложением зубного налета, воспалением слизистой оболочки рта. Болевые ощущения и затрудненное пережевывание пищи вынуждает принимать мягкую пищу, содержащую значительное количество углеводов. Иначе говоря, после лучевой терапии в полости рта создаются благоприятные условия для развития кариеса. Исследование в поляризованном свете шлифов зубов, удаленных у лиц после лучевой терапии, показали, что на стадии белого пятна происходят изменения, аналогичные кариесу: в том и другом случае имеет место подповерхностная деминерализация, которая затем превращается в кариозную полость. Из сказанного следует, что правильное название указанного поражения — кариес, или лучевой кариес, а не лучевой некроз.
Роль микроорганизмов
Без микроорганизмов, как и без углеводов, контактирующих с поверхностью эмали, кариеса не бывает. К настоящему времени накопилось более чем достаточно данных о роли микроорганизмов в возникновении кариеса. F. J. Orlander с соавт. (1954) в опытах на крысах, извлеченных из матки и вскормленных искусственно, одну группу помещали в обычные условия и содержали на обычной диете, а другую — содержали в стерильных условиях и на стерильной диете. Через 3 мес шлифы зубов изучались под микроскопом. Оказалось, что у 96 % нестерильных крыс имелись выраженные поражения, тогда как в контрольной группе кариозные поражения зубов полностью отсутствовали. Далее было установлено, что антибиотики служат эффективным средством снижения кариеса в эксперименте у животных. В настоящее время из зубной бляшки выделены и идентифицированы специфические микроорганизмы, которые в условиях эксперимента «искусственный рот» вызывают изменения в эмали и дентине такие же, как и в полости рта. О роли микроорганизмов в возникновении кариеса указывалось в одной из первых теорий, которая была сформулирована В. Миллером в 1884 г. В соответствии с ней кариес возникает под воздействием кислот, образующихся в полости рта в результате брожения углеводов. Теория получила широкое признание, так как она объясняла локализацию кариозного процесса в местах скопления пищи и подтверждалась экспериментально. На удаленных зубах была получена модель кариеса после содержания их в смеси хлеба и слюны. Однако затем было установлено, что в полости рта рН ротовой жидкости никогда не снижается до критического уровня, способного вызвать деминерализацию эмали. Позже, когда появились более точные методики исследования и представилась возможность подробно изучить рН различных участков полости рта, состав и свойство слюны и ротовой жидкости, микрофлору полости рта в норме и при кариесе, характер изменений в эмали на ранней стадии, возникло учение о локальном изменении рН на поверхности эмали зуба и роли зубной бляшки.
stomatfaq.ru
Реферат - Биохимические механизмы развития кариеса.
Начиная с глубокой древности, предпринимались попытки выявить причины и механизмы развития кариеса. Выдвигалось множество (около 400) гипотез и теорий, которые способствовали накоплению сведений, позволяющих получить определённые представления по данной проблеме. Большинство из представленных в историческом аспекте теорий имеют, однако, существенные недостатки с современных позиций, представляются наивными или односторонними, не объемлющими проблему в целом. В связи с этим, в данном разделе приводятся современные представления о биохимических механизмах и этиологических факторах развития кариеса, которые, однако, всё ещё считаются не до конца выясненными. В настоящее время большинство исследователей считают кариес болезнью цивилизации, связанную с избыточным потреблением сахарозы и других рафинированных продуктов с пищей, наличием стрессовых факторов затяжного характера, неблагоприятной экологической обстановкой. В качестве доказательства приводятся данные о том, что в ископаемых черепах зубы частично стёрты, но не поражены кариесом, а также высокие цифры (95-98%) заболеваемости населения кариесом в экономически развитых и развивающихся странах, особенно, в районах интенсивной урбанизации.
Бесспорным является положение, согласно которому пусковым моментом в развитии кариеса является смещение равновесия между процессом минерализации и процессом деминерализации эмали в сторону её деминерализации. Первичные очаги деминерализации эмали возникают, как правило, в ретенционных участках, в местах задержки пищи и скопления так называемого «бактериального» зубного налёта, содержащего кариесогенную кислотообразующую микрофлору. При этом на эмали формируется зубная бляшка.
Микробы зубного налёта содержат высокоактивные ферменты, расщепляющие углеводные остатки пищи, особенно интенсивно — сахарозу. Сахароза пищи избирательно поглощается зубным налётом и подвергается действию фермента сахаразы зубного налёта микробного происхождения. При этом образуются фруктоза и глюкоза, которые депонируются в составе зубного налёта в виде специфических полисахаридов фруктана-левана и глюкана-декстрана, соответственно, значительно увеличивая массу зубного налёта и создавая питательную среду для микроорганизмов. Глюкан и фруктан в конечном итоге способствуют образованию зубной бляшки и прикреплению её к поверхости эмали. Микробы бактериального зубного налёта содержат также полный набор высоко активных ферментов катаболизма глюкозы, особенно её анаэробного распада. В процессе распада глюкозы образуются различные органические кислоты, среди которых преобладает лактат.
При наличии углеводных остатков пищи, и особенно сахарозы, их распад происходит очень быстро, в виде метаболического взрыва, сопровождаясь образованием большого количества органических кислот. Образующиеся кислоты, в случае их недостаточной нейтрализации, локально снижают рН зубного налёта до критического уровня (ниже 5,0), растворяют пелликулу и вызывают очаговую деминерализацию эмали — первую стадию кариеса. На этом этапе процесс развития кариеса является обратимым, т.к. возможна реминерализация за счёт перенасыщенности ротовой жидкости фосфорнокальциевыми солями и путём применения реминерализующих растворов.
При снижении реминерализующего потенциала слюны за счёт уменьшения концентрации фосфорно-кальциевых солей, нарушения мицеллярного строения слюны, смещения рН ниже 6,2 кислотное растворение эмали прогрессирует. Ионы водорода проникают по межпризменным пространствам сначала в подповерхностный слой эмали, частично растворяя кристаллы апатитов и расширяя межпризменные пространства. Преобладание в поверхностном слое эмали кислоторезистентных видов апатитов является сдерживающим фактором в появлении и прогрессировании первичного очага деминерализации эмали. Потеря ионов кальция приводит к снижению Ca/P коэффициента. Зона деминерализации сначала распространяется параллельно поверхности зуба, а затем — в виде конуса вглубь эмали. При этом проницаемость эмали возрастает, доля микропространств эмали постепенно увеличивается, в них проникают микроорганизмы и органические вещества, в том числе белки из ротовой жидкости. Лечебные мероприятия на этом этапе должны быть направлены на устранение причин деминерализации на фоне реминерализующей терапии.
Дальнейшее прогрессирование процесса приводит к нарушению эмалево-дентинного барьера проницаемости, которое открывает возможность проникновения раздражающих воздействий на одонтобласты и пульпу. Ответной реакцией одонтобластов является облитерация дентинных канальцев и отложение вторичного дентина. Наиболее важным патогенетическим моментом развития кариеса на данном этапе является проникновение микробов в глубокие слои эмали и дентин, через эмалево-дентинную границу. Под действием ферментов микробного и лейкоцитарного происхождения (протеаз, гиалуронидазы, различных гликозидаз и других гидролаз) происходит расщепление матриц минерализации эмали и дентина, в результате чего процесс развития кариеса становится необратимым. Показано, что в очаге деминерализации расщепляется до 70% матричных белков. Реминерализующая терапия на этой стадии развития кариеса становится неэффективной и нецелесообразной. Бактериальное обсеменение обнажённого дентина является ведущим фактором дальнейшего прогрессирования патологического процесса, который может привести к развитию кариеса корня зуба.
Таким образом, на первой стадии развития кариеса смещается равновесие между реминерализацией и деминерализацией эмали в сторону деминерализации вследствие кислотного растворения апатитов эмали:
Са10(РО4)6 (ОН)2 + 8 Н+ 10 Са2+ + 6 НРО42- + 2 Н2О
Кислотное растворение эмали является следствием изменения ионного состава зубного налёта и ротовой жидкости. В норме слюна обладает высоким реминерализующим потенциалом, т.к. имеет мицеллярное строение и представляет собой жидкость, перенасыщенную солями кальция и фосфора. При кариесогенной ситуации в слюне и зубном налёте накапливаются органические кислоты, их рН снижается ниже критического уровня (менее 6,2 и 5,0, соответственно). В результате слюна из минерализующей превращается в деминерализующую жидкость, а локальное изменение рН зубного налёта способствует появлению первичного очага деминерализации эмали. Дальнейшее прогрессирование кариозного процесса приводит к разрушению органического матрикса эмали и дентина и переходу кариеса в его необратимую стадию, при которой реминерализация становится невозможной. Важное значение в развитии кариеса придаётся уменьшению объёма и скорости саливации, поскольку слюна осуществляет разведение и удаление сахаров пищепродуктов, нейтрализацию и забуферивание кислот в зубном налёте, а также поставляет кальций и фосфат для реминерализации. В связи с этим, устранение причин гипосаливации и стимулирование слюноотделения, безусловно, будет способствовать смягчению кариесогенной ситуации. К тому же, стимулированная слюна обладает большим минерализующим потенциалом, чем нестимулированная, так как концентрация бикарбоната в ней выше и больше буферная ёмкость. Стимулированная слюна также является хорошим реминерализующим раствором, потому что она более перенасыщена кальцием и фосфатом, чем нестимулированная.
Вместе с тем, согласно современным представлениям, кариес нельзя рассматривать только как локальный патологический процесс, происходящий в тканях зуба, поскольку на его развитие оказывают существенное влияние ряд факторов общего характера, так или иначе связанных с состоянием тканей и жидкостей полости рта. Ниже приводится перечень факторов, связанных с состоянием всего организма и способствующих развитию кариеса:
1. Неполноценное питание — недостаточное содержание в рационе белка, кальция, фосфора, микроэлементов, витаминов А, С, D, К и других, а также пищи грубого характера, пережёвывание которой даёт значительную жевательную нагрузку. Наибольшее значение имеет частое употребление сладких продуктов, содержащих сахарозу, в меньшей степени опасны продукты кислого характера (яблоки, лимоны, соки). Особенно важно соблюдать противокариозную диету детям в период от 1 до 3-х лет после прорезывания зуба, так как сразу после прорезывания зуб содержит недостаточно минеральных веществ и наиболее интенсивно минерализуется в первые 1-3 года после прорезывания. Чем короче и полноценнее период созревания зубов, тем выше их кариесрезистентность.
2. Низкое содержание фтора в питьевой воде (менее 0,75 мг\л). Распространённость кариеса зубов существенно снизилась с того времени, когда в различных регионах стали широко применять фторирование воды.
3. Генетические факторы, обусловливающие предрасположенность к кариесу, также как и благоприятная наследственность может предопределять высокую кариесрезистентность зубов.
4. Хронические заболевания, вызывающие истощение организма, нарушение функций центральной нервной системы, печени, почек, желудочно-кишечного тракта, вирусные и микробные инфекции, хронический стресс могут приводить к снижению иммунитета, нарушению усвоения кальция, фосфора, белков и другим патологическим изменениям, уменьшающим кариесрезистентность организма. Существеное влияние на кариесрезистентность оказывают соматические заболевания, перенесенные в период формирования и созревания зубов.
5. Наиболее выраженным действием на развитие множественного кариеса обладает радиация. При лучевой болезни помимо снижения иммунитета происходит поражение слюнных желёз. В результате изменяется химический состав слюны и уменьшается её секреция, вплоть до ксеростомии. При этом увеличивается количество зубного налёта, изменяется его бактериальный спектр, а также угнетаются общие и локальные антимикробные защитные механизмы.
6. Нарушение гигиены полости рта: наличие пищевых остатков в полости рта, недостаточное удаление зубного налёта.
7. Снижение защитных механизмов, иммунодефицитные состояния.
8. Эндокринные расстройства: гиперпаратиреоз, недостаточность половых гормонов, сахарный диабет.
9. Лечение большими дозами глюкокортикоидов, а также затяжной стресс, приводящий к избыточной продукции глюкокортикоидов, повышенному распаду в связи с этим коллагена и белков лимфоидной ткани.
10. Генетические и конституционные факторы, способствующие неполноценному развитию плода, а также общему нарушению минерализации скелета.
Ниже приводится перечень факторов местного характера, связанных с состоянием тканей и жидкостей полости рта, которые оказывают существенное влияние на развитие кариеса:
1. Неполноценная структура эмали и дентина (преобладание кислоторастворимых апатитов в эмали, снижение кальциево-фосфатного коэффициента и др.).
2. Снижение объёма и скорости саливации, ксеростомия.
3. Увеличение вязкости слюны и содержания в ней муцина, способствующие прилипанию пищи к зубному налёту, осаждению гликопротеидов на поверхности эмали и возрастанию массы зубного налёта.
4. Уменьшение буферной ёмкости слюны, сдвиг рН слюны в кислую сторону (менее 6,0 ), нарушение мицеллярного строения слюны, снижение её минерализующего потенциала.
5. Наличие углеводных остатков пищи в полости рта, особенно сахарозы.
6. Преобладание кариесогенных бактерий в слюне и зубном налёте.
7. Увеличение количества зубного налёта и снижение рН зубного налёта ниже 5,0.
8. Истощение защитных механизмов полости рта.
9. Наличие ретенционных участков на зубах.
10. Отсутствие пелликулы.
В каждом отдельном случае различное сочетание нескольких факторов ↓общего и местного характера может создать кариесогенную ситуацию, при которой развитие кариеса становится неотвратимым. Вместе с тем знание причин и молекулярных механизмов развития этой патологии определяет возможность изыскания способов и путей её профилактики. Ниже приводится схема возникновения кариозного процесса (молекулярные механизмы) в упрощенном виде:
Предрасполагающие факторы общего и местного характера
↓
Увеличение массы зубного налёта и содержания в нём кариесогенных бактерий
↓
Избирательное поглощение углеводов пищи зубным налётом и превращение их в специфические полисахариды зубного налёта
↓
Повышение активности кислотообразующих ферментов микробного и лейкоцитарного происхождения в зубном налёте
↓
Образование органических кислот, приводящее к снижению рН под зубным налётом до 5 и ниже, а также уменьшение буферной ёмкости слюны
↓
Растворение пелликулы, открывающее органическим кислотам доступ к эмали зуба
↓
Деминерализация эмали зуба – первая (обратимая) стадия кариеса
↓
Проникновение органических кислот в подповерхностный слой и вглубь эмали, увеличение микропространств в эмали зуба
↓
Проникновение микробов и органических веществ слюны в глубокие слои эмали и дентина, разрушение их органического матрикса – вторая (необратимая) стадия кариеса.
5.9. Пульпа зуба. Характер изменений метаболических процессов в пульпе при пульпите.
Пульпа зуба представляет собой разновидность рыхлой соединительной ткани, заполняющую полость зуба. Различают коронковую и корневую пульпу, имеющие определённые структурные отличия. Пульпа зуба богато иннервирована, имеет хорошо развитые кровеносные сосуды и лимфатическую сеть.
Пульпа состоит из клеток и межклеточного вещества. Клетки пульпы: фибробласты, гистиоциты, плазмоциты, нейтрофильные гранулоциты — выполняют те же функции, что и в других видах рыхлой соединительной ткани. Периферический слой пульпы образован одонтобластами, выполняющими дентинообразующую функцию. Межклеточное вещество пульпы содержит в своём составе гликопротеины, протеогликаны, гиалуроновую кислоту, гликоген, липиды, коллагеновые волокна, неколлагеновые белки. Эластические волокна в пульпе отсутствуют. Пульпа характеризуется высокой активностью окислительно-восстановительных процессов и высоким уровнем потребления кислорода. В ней интенсивно происходит синтез нуклеиновых кислот, белков, гликолиз, гликогенолиз, пентозо-фосфатный путь распада глюкозы, окислительное фосфорилирование и другие метаболические процессы. В пульпе особенно высока активность ферментов углеводного обмена: лактатдегидрогеназы, малатдегидрогеназы, альдолазы; ферментов пентозо-фосфатного цикла, а также цитохромоксидазы, каталазы, фосфатаз и др. Высокий уровень метаболических процессов в пульпе способствует образованию множества промежуточных продуктов и регуляторных веществ, поступающих в твёрдые ткани зуба и обеспечивающих их реактивность и защитные механизмы. Питательные вещества поступают в основное вещество пульпы из крови. Продукты обмена удаляются через венозную сеть пульпы.
Биологические функции пульпы.
1. Одонтобласты пульпы участвуют в формировании первичного и вторичного дентина.
2. Пульпа осуществляет питание дентина и эмали зуба через дентиновые канальцы, заполненные зубным ликвором.
3. Пульпа участвует в регуляции метаболических процессов, происходящих в эмали и дентине, получая информацию через отростки одонтобластов и дентиновую жидкость.
4. Пульпа осуществляет барьерную функцию за счёт гелеобразной структуры её основного вещества, фагоцитарной способности клеток пульпы, а также за счёт синтеза ими компонентов гуморального иммунитета. В свою очередь, от действия внешних раздражителей пульпу зуба защищает образование вторичного дентина, минерализация межклеточного вещества тканей зуба.
5. Регенеративная функция пульпы обеспечивается как наличием большого количества малодифференцированных клеток, способных трансформироваться в одонтобласты, так и высокой интенсивностью обменных процессов в сохраняющей жизнеспособность пульпе даже при значительной степени её травмирования.
Биохимические изменения в пульпе при пульпите.
Острый пульпит — реакция гиперергического типа, сопровождающаяся увеличением количества макрофагов, плазмоцитов, гранулоцитов и приводящая к повреждению всех структурных компонентов пульпы: клеток, волокон, основного вещества, сосудов. При пульпите повышается проницаемость сосудов и образуется экссудат, что приводит к увеличению внутрипульпарного давления и возникновению в связи с этим боли. Этим нарушениям, как правило, предшествуют патологические изменения в дентине, в частности, возникающее как следствие глубокого кариозного процесса его бактериальное обсеменение, которое сопровождается образованием токсических веществ микробного происхождения. Микробы и их токсины, поступая в пульпу по дентиновым канальцам, активируют миграцию лейкоцитов в пульпу. В результате в пульпе увеличивается общее количество клеток, значительная часть их гибнет, что сопровождается возрастанием активности ферментов лизосомального происхождения: протеаз, гликозидаз, сульфатаз, гиалуронидазы и других. Это приводит к разрушению структурных компонентов пульпы. Деструктивный процесс в пульпе сопровождается образованием биологически активных веществ — реагентов острой фазы: гистамина, серотонина, кининов, простагландинов, лейкотриенов, тромбоксанов, которые активируют воспалительный процесс. Развитие пульпита приводит также к нарушению процессов окислительного фосфорилирования и снижению энергообразования, а также к истощению защитных механизмов пульпы. Таким образом, пульпиту, как правило, предшествует глубокий кариес, ведущий к бактериальному обсеменению дентина. Вместе с тем известно, что пульпит может возникнуть без кариеса под воздействием бактериальной инфекции, которая переносится гематогенным путём.
5.10.Биохимия пародонта. Молекулярные механизмы развития пародонтита.
Пародонт — это комплекс неразрывно связанных между собой тканевых структур, окружающих и фиксирующих зубы, в который входят десна, надкостница, альвеолярная кость. Цемент, бесспорно являющийся структурным компонетом зуба, ряд авторов, вместе с тем, относят и к тканям пародонта, так как волокна коллагена, выходящие из цемента, непрерывно продолжаются в составе альвеолярной кости. Пародонт выполняет барьерную, трофическую, пластическую, амортизационную и другие важные биологические функции.
Десна представлена плоским эпителием и соединительно-тканной основой. Её структура сходна со структурой слизистой оболочки других отделов полости рта. Белки слизистой оболочки полости рта характеризуются высокой скоростью обновления, что обусловливает её относительно высокую регенеративную способность. Состояние слизистой оболочки полости рта в значительной мере зависит от поступления в организм витаминов А, В1, В6, В12, С, Е и других. Основную массу ткани десны составляют коллагеновые волокна. Обнаруживаются в ней также эластические и ретикулиновые волокна, гликопротеины, протеогликаны, гликозаминогликаны, гликоген. Содержание гликогена в десне у детей выше, чем у взрослых, с возрастом оно постепенно понижается. Слизистая оболочка полости рта детей обладает большей проницаемостью, чем у взрослых. Компоненты соединительной ткани десны осуществляют трофическую, регенеративную и защитную функции.
Другие структуры пародонта, в частности периодонт, представляют собой разновидности минерализованной соединительной ткани, богатой содержанием коллагена. Периодонт – это связка зуба, удерживающая его в костной альвеоле. Его основу составляют пучки коллагеновых волокон, вплетающихся с одной стороны в цемент корня зуба, а с другой – в костную ткань альвеолярного отростка. Периодонт содержит также незрелые эластические волокна, которые вплетаются в цемент зуба. Основное вещество представлено в небольшом количестве и не имеет принципиального отличия от такового других видов минерализованной соединительной ткани. Половину всех клеток периодонта составляют фибробласты. Они участвуют в поддержании структурного гомеостаза межклеточного вещества. Остеобласты участвуют в регенерации костной ткани, а цементоциты – в образовании прецемента, который затем подвергается минерализации. Остеокласты и цементокласты осуществляют противоположную функцию, устраняя избыток костной ткани и цемента. Цементокласты способны резорбировать также и дентин. Клетки – эффекторы иммунной системы: макрофаги, тучные, лимфоциты, эозинофильные лейкоциты присутствуют в периодинте в небольшом количестве. В патологии их количество значительно возрастает. В периодонте, как известно, имеются прослойки рыхлой соединительной ткани, в которых проходят кровеносные сосуды. Этим в определённой мере обусловлен высокий уровень интенсивности обмена веществ в пародонте. В частности, в твёрдых тканях пародонта активно синтезируются гликозаминогликаны, протеогликаны. Показано, что фосфор активно включается в ткани пародонта и затем медленно из них выводится. Как правило, после 40 лет у большинства людей начинаются деструктивные изменения в периодонте — пародонтоз. Помимо этого в тканях пародонта может возникать воспаление — пародонтит. Первопричинами его развития большинство исследователей считает образование бактериального зубного налета, формирование «зубной» бляшки, наличие гингивита-воспаления десны, протекающего без нарушения целостности зубодесневого сочленения. Прогрессированию пародонтита способствуют также некоторые эндокринные нарушения (дефицит эстрогенов, инсулина, кальцитриола и др.), ведущие к нарушению синтеза белков, которые выполняют функции матриц минерализации. На определённой стадии патологического процесса в десневую жидкость поступают микроорганизмы и их токсины. Следствием этого является миграция лейкоцитов, их количество возрастает в десятки и сотни раз. Значительная часть лейкоцитов гибнет, и при этом высвобождаются высокоактивные ферменты лизосомального происхождения: различные протеазы, в том числе коллагеназа, эластаза, глюкозидазы, сульфатазы, гиалуронидаза и другие, вызывающие деполимеризацию межклеточного вещества и разрушение тканей пародонта, активацию аутоиммунных процессов. Содержание ингибиторов протеаз, а также лизоцима и других защитных компонентов в тканях и жидкостях пародонта при этом сначала повышается, а затем снижается. В результате происходит увеличение объёма и изменение химического состава десневой жидкости, образуется пародонтальный карман. Увеличение активности коллагеназы коррелирует с глубиной пародонтального кармана и степенью тяжести пародонтита. Прогрессированию патологического процесса способствует образование в тканях пародонта высокоактивных веществ — «реагентов острой фазы»: гистамина, серотонина, лейкотриенов, простагландинов и других. В связи с активно происходящим распадом белков и аминокислот освобождаются азотсодержащие ионы и радикалы, участвующие в образовании зубного камня, который усугубляет течение пародонтита, поддерживая дегенеративные процессы в периодонте. Наряду с этим, образование зубного камня может предшествовать развитию очагового пародонтита. Таким образом, образование зубного камня, бесспорно, является важным патогенетическим звеном развития пародонтита.
www.ronl.ru
норма и патология — Страница 10 — Издательство ПИМУ
У лиц с множественным кариесом наблюдается повышение биохимической активности стрептококков и лактобацилл, расположенных на поверхности зубов. Поэтому высокая ферментативная активность микроорганизмов должна расцениваться как кариесовосприимчивость. Возникновение начального кариеса часто сопряжено с плохой гигиеной полости рта, когда микроорганизмы плотно фиксируются на пелликуле, образуя зубной налет, который при определенных условиях участвует в образовании зубной бляшки. Под зубной бляшкой рН изменяется до критического уровня (4,5). Именно этот уровень водородных ионов приводит к растворению кристалла гидроксиапатита в наименее устойчивых участках эмали, кислоты проникают в подповерхностный слой эмали и вызывают его деминерализацию. При равновесии де- и реминерализации кариозный процесс в эмали зуба не возникает. При нарушении баланса, когда процессы деминерализации преобладают, возникает кариес в стадии белого пятна, причем на этом процесс может не остановиться и послужить отправной точкой для образования кариозных полостей.
1. Кариес зубов, определение. 2. Некоторые теории возникновения кариеса. 3. Основные факторы, предрасполагающие к возникновению кариеса. 4. Кариесогенные факторы, определение. Местные и общие факторы. 5. Кариес — инфекция, связанная с резидентной флорой зубной бляшки. 6. Патогенетические процессы, происходящие на эмали под зубной бляшкой. 7. «Экологическая гипотеза пятна».
1. Кариес зубов, определение. Кариес — это патологический процесс, проявляющийся после прорезывания зубов, при котором происходит деминерализация и размягчение твердых тканей зуба с последующим образованием дефекта в виде полости.
2. Некоторые теории возникновения кариеса. Для объяснения этиологии и патогенеза этого заболевания предложено около 400 теорий (химико-паразитарная, физико-химическая, биологическая, трофоневротическая и многие другие).
Многие теории недооценивают роль местных факторов, в частности микроорганизмов, зубного налета и зубной бляшки, а также гигиены полости рта.
Одна из первых теорий — химико-паразитарная теория Миллера (1884 г.) — утверждает, что кариозное разрушение проходит две стадии: в первую наблюдается деминерализация твердых тканей зуба. Образующаяся в полости рта молочная кислота (в результате молочно-кислого брожения углеводистых остатков пищи) растворяет неорганические вещества эмали и дентина; на второй стадии происходит разрушение органического вещества дентина протеолитическими ферментами микроорганизмов.
В настоящее время общепризнанным механизмом возникновения кариеса является прогрессирующая деминерализация твердых тканей зубов под действием органических кислот, образование которых связано с деятельностью микроорганизмов.
3. Основные факторы, предрасполагающие к возникновению кариеса. В инициировании кариозного процесса принимает участие множество факторов, что позволяет считать кариес сложным и своеобразным инфекционным заболеванием с точки зрения этиологии и патогенеза.
Основными предрасполагающими к возникновению кариеса факторами являются:
- микрофлора полости рта;
- характер и режим питания, содержание фтора в воде;
- количество и качество слюноотделения;
- общее состояние организма;
- экстремальные воздействия на организм.
4. Кариесогенные факторы, определение. Местные и общие факторы.
Все вышеперечисленные факторы были названы кариесогенными и подразделены на общие и местные, играющие важную роль в возникновении кариеса.
Общие факторы:
- Неполноценная диета и плохая питьевая вода.
- Соматические заболевания, сдвиги в функциональном состоянии органов и систем в период формирования и созревания тканей зуба.
- Экстремальные воздействия на организм.
- Наследственность, обусловливающая полноценность структуры и химический состав тканей зуба.
Местные факторы:
- Зубная бляшка и зубной налет, изобилующие микроорганизмами.
- Нарушение состава и свойств ротовой жидкости, являющейся индикатором состояния организма в целом.
- Углеводистые липкие пищевые остатки в полости рта.
- Резистентность зубных тканей.
- Отклонения в биохимическом составе твердых тканей зуба.
- Состояние пульпы зуба.
- Состояние зубочелюстной системы в период закладки, развития и прорезывания постоянных зубов (цит. по: Л.М. Лукиных, 1998)*.
Кариесогенные факторы могут иметь различную интенсивность и характер, однако ведущим из них является микрофлора полости рта. Взаимоотношения в экологической системе «микроорганизмы — ротовая полость — внешние факторы» определяют все последующие события при возникновении и на начальных стадиях кариеса.
В настоящее время считается, что кариозный процесс может развиться при наличии:
1) микроорганизмов в полости рта;
2) избыточного количества углеводов в пище;
3) контакта углеводов и микроорганизмов с эмалью зуба.
Хорошо известно, что прием углеводов вызывает усиленное кислотообразование. Так, прием 10 г сахара ведет к возрастанию количества молочной кислоты в слюне в 10—16 раз, что обусловливает понижение рН.
При pH ниже 6,2 слюна из перенасыщенной гидроксиапатитом становится недонасыщенной, следовательно, превращается из минерализирующей в деминерализирующую (разрушающую твердые ткани зубов) жидкость. При значении рН ниже 4—5 возникает реальная опасность возникновения кариеса.
Образование органических кислот связано с постоянной ферментативной деятельностью микроорганизмов (рис. 3). Длительное их воздействие на ткани ведет к возникновению кариеса и часто наблюдается при плохой гигиене полости рта, когда на эмали формируется зубная бляшка, под которой создается кислая среда как результат ферментативной деятельности огромного количества микроорганизмов, способных идеально усваивать углеводы, задерживающиеся в полости рта.
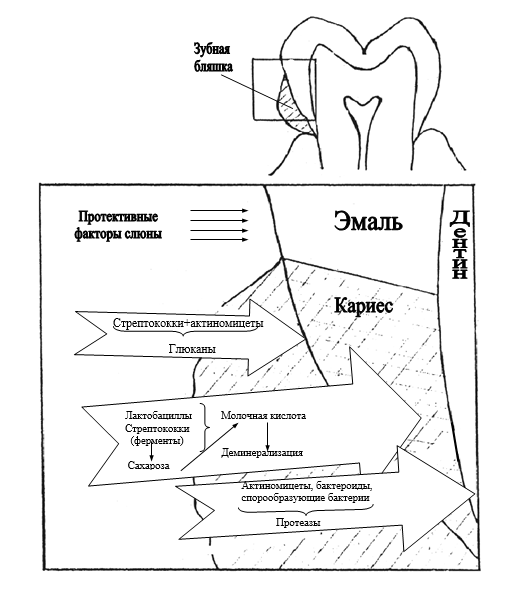
Рис. 3. Роль микроорганизмов в патогенезе кариеса зубов
Таким образом, кариозная полость образуется в местах интенсивной кислотопродукции под зубной бляшкой, где pH ниже 4—5. При хорошей омываемости зубов ротовой жидкостью местный сдвиг pH быстро нивелируется. Однако в зонах плохого доступа слюны, при частом приеме сахара процесс деминерализации может превалировать над процессом реминерализации.
5. Кариес — инфекция, связанная с резидентной флорой зубной бляшки. В настоящее время существуют неоспоримые доказательства, что кариес является инфекцией, связанной с резидентными микроорганизмами зубных бляшек.
Имеются две главные гипотезы о роли бляшек в возникновении заболеваний ротовой полости и в частности кариеса. Гипотеза о специфичности бляшки предполагает, что только немногие микробы включаются в патологический процесс, в то время как вторая (неспецифическая) — рассматривает возникновение кариеса как результат взаимодействия всей микрофлоры бляшки с организмом хозяина. Многие исследователи пытались описать оральную флору, связанную с кариесом и идентифицировать специфические этиологические агенты.
Кариес зубов также можно определить как бактериальное заболевание твердых тканей зубов, связанное с прогрессирующим разрушением молекулярной структуры зуба. Его развитие тесно связано с зубной бляшкой на гладкой поверхности коронки, в углублениях и щелях. Кариес может также появиться на поверхности корней как результат формирования поддесневой бляшки. Деминерализация зубов (эмали, дентина и цемента) связана с органическими кислотами, которые возникают при бактериальной ферментации углеводов пищи. Частое потребление углеводов может привести к селекции бактерий-кислотообразователей и бактерий, толерантных к кислотам. Эти две группы бактерий являются главенствующими и действующими совместно при низких рН среды. Низкие значения рН, наблюдаемые под бляшкой, создают благоприятные условия для растворения минералов зуба (критический рН колеблется между 5,0 и 5,5).
Сложность бактериального сообщества в зубной бляшке человека делает трудным определение единственного бактериального агента кариеса. Однако есть много данных, что стрептококки (особенно S.mutans и S.sobrinus) и лактобациллы включаются в возникновение и развитие кариеса.
medread.ru
Реферат - Современная концепция этиологии кариеса
Современная концепция этиологии кариеса
Л.М. Лукиных
Основываясь на исторических теориях, в настоящее время удалось достигнуть значительных успехов в изучении этиологии и патогенеза кариеса зубов.
Общепризнанным механизмом возникновения кариеса является прогрессирующая деминерализация твердых тканей зубов под действием органических кислот, образование которых связано с деятельностью микроорганизмов.
В возникновении кариозного процесса принимает участие множество этиологических факторов, что позволяет считать кариес полиэтиологическим заболеванием.
Основными этиологическими факторами являются:
микрофлора полости рта;
характер и режим питания, содержание фтора в воде;
количество и качество слюноотделения;
общее состояние организма;
экстремальные воздействия на организм.
Все вышеперечисленные факторы были названы кариесогенными и подразделены на общие и местные, играющие важную роль в возникновении кариеса.
Общие факторы:
Неполноценная диета и питьевая вода.
Соматические заболевания, сдвиги в функциональном состоянии органов и систем в период формирования и созревания тканей зуба.
Экстремальные воздействия на организм.
Наследственность, обуславливающая полноценность структуры и химический состав тканей зуба. Неблагоприятный генетический код.
Местные факторы:
Зубная бляшка и зубной налет, изобилующие микроорганизмами.
Нарушение состава и свойств ротовой жидкости, являющейся индикатором состояния организма в целом.
Углеводистые липкие пищевые остатки в полости рта.
Резистентность зубных тканей, обусловленная полноценной структурой и химическим составом твердых тканей зуба.
Отклонения в биохимическом составе твердых тканей зуба и неполноценная структура тканей зуба.
Состояние пульпы зуба.
Состояние зубочелюстной системы в период закладки, развития и прорезывания зубов.
Кариесогенные факторы
Кариесогенные факторы могут быть различной интенсивности и характера, разные варианты их взаимодействия способствуют возникновению кариеса, однако ведущим фактором является микрофлора полости рта. В настоящее время известно, что кариозный процесс может развиться при наличии микроорганизмов в полости рта, избыточном количестве углеводов в пище и контакте углеводов и микроорганизмов с эмалью зуба. Хорошо известно, что прием углеводов вызывает усиленное кислотообразование.
Так, прием 10 граммов сахара ведет к возрастанию молочной кислоты в слюне в 10 — 16 раз [Леонтьев В.К., 1978]. Исследования показали, что при рН кислее 6,2 слюна из перенасыщенной гидроксиапатитом становится недонасыщенной, следовательно, превращается из минерализирующей в деминерализирующую (разрушающую твердые ткани зубов) жидкость. Согласно современным представлениям, причиной кариеса является длительное воздействие кислот на зубные ткани. Образование органических кислот связано с длительной ферментативной деятельностью микроорганизмов. Длительное воздействие органических кислот на ткани наблюдается при плохой гигиене полости рта, когда на эмали формируется зубная бляшка, именно под ней создается кислая среда как продукт ферментативной деятельности огромного количества микроорганизмов, способных идеально усваивать углеводы, задержавшиеся в полости рта.
Таким образом, кариозная полость образуется в местах интенсивной кислотопродукции, под зубной бляшкой, где рН кислее 4 — 5. При хорошей омываемости зубов ротовой жидкостью, редких приемах сахара, местный сдвиг рН быстро нивелируется. Однако в зонах плохого доступа слюны, при частом приеме сахара процесс деминерализации может превалировать над процессом реминерализации. Значит, потребление углеводов может явиться решающим фактором в сдвиге рН и нарушении процессов минерализации, что приводит к возникновению кариеса.
Следует отметить, что действие общих факторов осуществляется, как правило, через действие местных. То есть диета, состояние органов и систем, экстремальные ситуации могут изменять состав и свойства ротовой жидкости, влиять на микрофлору зубного налета и зубной бляшки.
Сахар обладает специфическим влиянием на обменные процессы в полости рта, вызывая «метаболический взрыв» после его приема. Такое влияние простых углеводов связано с их готовностью вступать в метаболизм (т.е. обмен веществ) уже в полости рта, в отличие от белков, жиров и сложных углеводов, требующих предварительного гидролиза: набухания и активации. Условия для усвоения углеводов микрофлорой полости рта близки к идеальным. Что, естественно, сказывается на интенсивности и распространенности кариеса.
Итак, согласно современным взглядам, непосредственной причиной возникновения прогрессирующей деминерализации твердых тканей зуба (кариеса) являются органические кислоты, образование которых связано с длительной ферментативной деятельностью микроорганизмов. Возникновение кариеса есть заключительный этап результативного взаимодействия целого ряда кариесогенных факторов.
Известно, что в молодом возрасте интенсивность поражения зубов кариесом более высокая, чем в пожилом. Связано это с недостаточной минерализацией эмали зуба сразу после его прорезывания. Созревание эмали продолжается более двух лет, и только полноценная минерализация обуславливает большую устойчивость эмали зуба к воздействию кислот, и наоборот, недостаточная минерализация создает условия для быстрой деминерализации и возникновения кариозного процесса. После прорезывания зуба изначально созревает эмаль в области режущих краев и бугров всех зубов, поэтому кариозный процесс возникает именно в несозревших фиссурах и пришеечной области, которые относятся к зонам риска. Сегодня проблемы созревания являются центральными в профилактике и лечении кариеса зубов. Огромная роль в формировании эмали отводится ротовой жидкости, реминерализирующая способность последней доказана в ряде клинико-экспериментальных исследований [Аксамит Л.А., 1978; Дубровина Л.А., 1989, Рединова ТЛ., 1989].
В норме в полости рта процессы ре- и деминерализации находятся в состоянии динамического равновесия, однако при наличии кариесогенных факторов наблюдается смещение равновесия в сторону деминерализации.
Состояние пониженной резистентности зубных тканей кариесогенным воздействиям в результате нарушения неспецифической резистентности организма по причине перенесенных и имеющихся соматических заболеваний, по определению профессора В.К.Леонтьева, есть кариесогенная ситуация.
Кариесогенная ситуация создается тогда, когда любой кариесогенный фактор или группа их, действуя на зуб, делают его восприимчивым к воздействию кислот. Конечно, пусковым механизмом является микрофлора полости рта при обязательном наличии углеводов и контакте этих двух факторов с тканями зуба.
В условиях сниженной резистентности зубных тканей кариесогенная ситуация развивается легче и быстрее.
Клинически в полости рта кариесогенная ситуация проявляется следующими симптомами:
а) плохое состояние гигиены полости рта;
б) обильный зубной налет и зубной камень;
в) наличие множественных меловидных кариозных пятен;
г) кровоточивость десен.
Однако даже в регионах с высокой распространенностью кариеса встречаются лица, у которых это заболевание отсутствует, что позволило выделить группу кариесрезистентных лиц (устойчивых к кариесу). В то же время существуют люди, у которых интенсивность поражения зубов кариесом значительно превышает среднегрупповой уровень, таких определили в группу кариесвосприимчивых.
Кариесрезистентность и кариесвосприимчивостьследует рассматривать в аспекте их взаимоотношения, так же, как и кариесогенные факторы (общие и местные) они могут быть различной силы. Возникновение кариеса возможно при различных вариантах их взаимодействия. В кариесвосприимчивых зубах патологический процесс возникает быстрее и чаще, что зависит от общего состояния организма в прошлом. Сопутствующие кариесу общие заболевания в данный период времени не могут оказывать влияния на структуру и состав зрелых зубов, однако нарушение функционального состояния органов и систем организма активно влияет на возникновение и течение кариозного процесса, изменяя состав и свойства ротовой жидкости. Факторы резистентности и восприимчивости к кариесу являются следствием определенных взаимосвязей поверхности зуба с ротовой жидкостью. Если в течение прогрессирующей деминерализации кариесогенные факторы теряют свою силу или исчезают, возможно приостановление деминерализации. Возникновение кариеса обуславливают многие факторы, и при наличии соответствующих условий они становятся причиной заболевания.
Резистентность зубовк кариесу формируется у индивидуумов, не отягощенных перенесенными и хроническими сопутствующими заболеваниями и их последствиями, питающихся полноценной пищей и водой, содержащих необходимые макро- и микроэлементы, и не подвергающихся каким-либо вредным воздействиям. Каждый из приведенных ниже факторов зависит от общего состояния организма, его реактивности и резистентности.
Устойчивость зубов к кариесу, или кариесрезистентность, обеспечивается:
1) химическим составом и структурой эмали и других тканей зуба;
наличием пелликулы;
2) оптимальным химическим составом слюны и минерализирующей ее активностью;
3) достаточным количеством ротовой жидкости;
4)низким уровнем проницаемости эмали зуба;
5) хорошей жевательной нагрузкой и самоочищением поверхности зубов;
6) свойствами зубного налета;
7) хорошей гигиеной полости рта;
8) особенностями диеты;
9) правильным формированием зачатков и развитием зубных тканей;
10) своевременным и полноценным созреванием эмали после прорезывания зуба;
11) специфическими и неспецифическими факторами защиты полости рта.
Восприимчивости зубов к кариесу, или кариесвосприимчивости, способствуют:
1) неполноценное созревание эмали;
2) диета с дефицитом белков, макро- и микроэлементов, избытком углеводов;
3) вода с недостаточным количеством фтора;
4)отсутствие пелликулы;
5) состав ротовой жидкости, ее концентрация, вязкость, количество и скорость истечения;
6)биохимический состав твердых тканей зуба, который определяет течение кариеса, так как плотная структура при минимальных пространствах кристаллической решетки замедляет течение кариеса и наоборот;
состояние сосудисто-нервного пучка;
7) функциональное состояние органов и систем организма в период формирования и созревания тканей зуба;
8) неправильное развитие зуба вследствие общих соматических заболеваний.
Кариозный процесс прогрессирует, если понижается скорость слюноотделения, уменьшается количество слюны, повышается ее вязкость и, наоборот, кариозный процесс замедляется или приостанавливается на стадии пятна при достаточном количестве слюны и нормальной ее вязкости. Высокая концентрация макро- и микроэлементов в слюне также приостанавливает кариес, при низкой концентрации минеральных элементов и высоком содержании муцина наблюдается его прогрессирование. Толстая, гладкая эмаль, плотная структура ее и минимальные пространства кристаллической решетки замедляют течение кариозного процесса. Ямки, бороздки, складки, углубления, тонкая эмаль и неплотная структура способствуют быстрому прогрессированию патологического процесса. Во многих случаях кариес зубов возникает в несозревших фиссурах, которые являются зонами риска, к последним также относятся пришеечные области зубов. В.К.Леонтьев с соавт. [1984, 1989] в клинических условиях с помощью электрометрии показали, что процесс созревания эмали является динамичным и зависит от анатомической принадлежности зуба, места его расположения, топографии участка зуба и других факторов. Быстрое созревание эмали зубов происходит в области режущих краев и бугров в течение 4 — 6 месяцев после их прорезывания. Особенно интенсивно оно в первые дни и недели после прорезывания зуба. Эмаль режущего края резцов и клыков созревает в 2 раза быстрее, чем в пришеечной области.
Темп созревания эмали фиссур зубов значительно медленнее, чем бугров и режущих краев, и во многом зависит от степени омывания зубов слюной и закрытия фиссур налетом. Установлен важный для практики факт, что во всех случаях полное созревание фиссур премоляров и моляров колеблется в сроки до 2 лет. При этом во многих случаях еще в несозревших фиссурах возникает кариес зубов и начинается их разрушение. Основным признаком возрастного изменения эмали является уплотнение и снижение вариабельности структуры вследствие уменьшения микропористости, что согласуется с результатами исследований по изучению изменений содержания кальция и фосфора в процессе созревания эмали. Уплотнение эмали — это следствие поступления макро- и микроэлементов, изменяющих химический состав эмали, ее структуру, свойства (повышение микротвердости, уменьшение растворимости и проницаемости происходят одновременно). Эти факты объясняют также то, что в молодом возрасте повышение интенсивности поражения зубов кариесом более высокое, чем в пожилом.
В.В.Недосеко и соавт. [1987] провели клинико-лабораторные исследования с целью изучения резистентности зубов к кариесу. Уровень резистентности определяли с учетом интенсивности поражения отдельных зубов (КПУ), групп зубов и их поверхностей. Были выделены 4 группы резистентности к кариесу:
Высокий уровень резистентности был определен у кариесрезистентных лиц, не имеющих кариозных зубов и болезней пародонта. Скорость секреции слюны у таких лиц в 2 раза выше, чем у восприимчивых к кариесу. Осадок ротовой жидкости характеризуется низкой деминерализирующей активностью, рН ротовой жидкости смещается в щелочную сторону, состав характеризуется достаточно высоким содержанием общего и ионизированного кальция и относительно низким содержанием органического фосфата.
Средний уровень резистентности зубов к кариесу выявлен у лиц, очаги деминерализации которых локализовались на молярах, премолярах и иногда клыках, интенсивность кариеса (КПУ)=9,09+0,80 и низкий индекс гигиены полости рта. Скорость секреции слюны в 2 раза ниже, чем у кариесрезистентных лиц, рН слюны смещен в щелочную сторону, она перенасыщена гидроксиапатитом на 16,4% больше, чем слюна кариесрезистентных лиц. Ротовая жидкость характеризуется высоким содержанием неорганического фосфора, в ней увеличена концентрация ионов калия. В слюне содержится большое количество осадка с повышенной утилизирующей и деминерализирующей активностью. Содержание кальция, фосфора и их соотношение в биоптатах эмали не отличаются от таковых у кариесрезистентных лиц. Эта группа отличается самой высокой скоростью реминерализации эмали зубов.
Низкий уровень резистентности выявлен у лиц с интенсивностью кариеса (КПУ)=17,65+1,27. Кариесом были поражены все группы зубов кроме резцов нижней челюсти. Реакция слюны нейтральная, она перенасыщена кальцием и фосфатами, однако меньше, чем слюна лиц со средним уровнем резистентности, повышена концентрация натрия и калия. Зубной налет отличается высокой кариесогенностью, индекс гигиены низкий. Скорость реминерализации эмали достаточно высокая, но скорость секреции слюны в 2 раза ниже, чем у кариесрезистентных.
Очень низкий уровень резистентности зубов к кариесу был выявлен у лиц с самым высоким гигиеническим индексом и низкой скоростью секреции слюны. Ротовая жидкость недонасыщена гидроксиапатитом на 10,3% по сравнению со слюной лиц, резистентных к кариесу. Интенсивность кариозного процесса (КПУ)=29,9+0,89, поражаются все группы зубов. Скорость реминерализации эмали резко уменьшена. Кариесогенность зубного налета достоверно выше по сравнению со всеми остальными группами.
В ротовой жидкости содержится значительно меньше общего и ионизированного кальция и фосфатов по сравнению с другими группами. Утилизирующая и деминерализирующая активность слюны высокая.
С возрастом уменьшается число лиц с высоким уровнем резистентности как среди мужчин, так и среди женщин, в основном преобладают лица со средним и низким уровнем резистентности, однако существуют значительные групповые различия для каждого уровня резистентности по индексу гигиены, скорости секреции слюны, скорости реминерализации эмали и т.д.
Устранение кариесогенной ситуации связано с ремиссией общего соматического заболевания, возобновлением гигиены полости рта, сменой места жительства, родами и завершением кормления ребенка грудью.
Все вышеперечисленные мероприятия приводят к самопроизвольному исчезновению белых кариозных пятен без медикаментозной терапии.
В очаги деминерализации кальций, фосфор и фтор поступают из ротовой жидкости, обладающей выраженной реминерализирующей активностью и способной нормализовать проницаемость эмали, которая была повышена в результате воздействия на нее органических кислот. В свою очередь необходимо отметить, что течение кариеса при кариесогенной ситуации характеризуется быстротой, наличием пигментированного распада дентина, скалыванием и острыми краями эмали. Такая клиника кариеса при кариесогенной ситуации характеризуется острым цветущим или декомпенсированным кариесом, то есть высокой активностью течения.
Поверхностные образования на зубах
Это муцин, кутикула, пеликула, зубной налет, камень.Муцин – сложный белок, отн-ся к гликопротеидам слюны, который покрывает поверхность зуба и выполняет защ.ф-ю, защищает от механических и химических воздействий, его защитная роль объясняется особенностями, спецификой аминокислотного состава и особенностями содерж-ся сер, трианин, в которых содержатся до 200 аминокислот, про… К остаткам сер и трианина присоединяется за счет О-гликозидной связи. Остатки N-ацетилнейраминов. к-ты, N-ацетилглюкозамина, галактозы и ф… зы. Белок напоминает по строению гребенку, у которой имеется … белков, остатки состоящих из аминокислот, а углеводные компоненты расположены белковыми цепями, они соединяются друг с другом дисульфидными мостиками и обр-ся крупные молекулы, способные удерживать Н О. Они образуют гель.
Пелликула
Это тонкая, прозрачная пленка, углеводно-белковой природы. Влюч.глицин, гликопротеиды, отд.аминок-ты (ала, глу), Jg, A, G, M, аминосахара, которые обр-ся в результате жизнедеятельности бактерий. В строении обнаруживается 3 слоя: 2 на поверхности эмали, а третий – в поверхностном слое эмали. Пелликула покрывает зубной налет.
Зубной налет
Белая мягкая пленка, наход-ся в области шейки и на всей поверхности. Удаляется во время чистки и жесткой пищей. Это кариесогенный фактор. Представляет деструктивное орган.в-во с большим кол-вом ../о, которые нах-ся в полости рта, а также продуктов их жизнедеятельности. В 1 г зубного налета сод-ся 500 х 10 микроб.клеток (стрептококки). Различают ранний зубной налет (в течение первых суток), зрелый зубной налет (от 3 до 7 суток).
3 гипотезы образования зубного налета
1) …
2) преципитация гликопротеидов слюны, которые реагируют в бактериях
3) приципитация внутриклеточных полисахаридов. Образуются стрептококками, наз-ся декстран и леван. Если центрифугировать зубной налет и пропустить его через фильтр, то выделяется 2 фракции, клеточная и бесклеточная. Клеточная – эпителиальные клетки, стрептококки, (15%). ….ты, дифтероиды, стафиллококки, дрожжеподобные грибы – 75%.
В зубном налете 20% — сухого в-ва, 80% — Н О. В сухом в-ве есть минер.в-ва, белки, улеводы, липиды. Из минер.в-в: Са – 5 мкгр/в 1 г сухого в-ва зубного налета. Р – 8,3, Na – 1,3, К – 4,2. Есть микроэлементы Са, Str, Fe, Mg, F, Se. F сод.в зубном налете в трех формах:
1) CaF — фторид Ca
1) комплекс белка CF
2) F в строении М/О
Одни микроэлементы снижают восприимчивость зубов к кариесу F, Mg, другие снижают устойчивость к кариесу – Se, Si. Белки из сухого налета – 80%. Белковый и аминокислотный состав неидентичен таковым смешан.слюны. По мере созревания аминокислот они изменяются. Исчезает гли, арг, лиз, > глутомата. Углеводов 14% — фруктоза, глюкоза, гексозамины, с… аловые кислоты и кисл., и глюкозаминами.
При участии ферментов бактерий зубного налета, из глюкозы синтезируются полимеры – декстран, из фруктозы — леван. Они и составляют основу органич.матрицы зубного налета. Участвующие в пре…ции микроорганизмы расщепляющся соответственно декстр… зной и леванозной кариесогенных бактерий стрептококков. Обр-ся огран.к-ты: мактак, пируват, уксусная, пропионовая, лимонная. Это приводит к снижению под зубным налетом на поверхности эмали рн до 4,0. Это кариесогенные условия. Поэтому зубной налет является одним из важных этиологич.и патогенных звеньев в развитиии кариеса и болезней пародонта.
Липиды
В раннем зубном налете – триглицериды, кс, глицерофосфолипиды. В зрелом кол-во <, образуются комплексы с углеводами – глицерофосфолипиды. Много гидролитических и протеалитических ферментов. Они действуют на органический матрикс эмали, разрушая его. Отн.гликозидозы. их активность в 10 раз выше, чем в слюне. Кислая, щелочная фосфотазы, РН, ДН –нозы. Пероксидазы. Метаболизм зубного налета зависит от характера микрофлоры. Если в ней преобладают стрептококки, то рн<, но рн зубного налета может и повышаться за счет преобладания акти….тов и стафиллококков, которые обладают уреалитической активностью, расщепляют мочевину, NН, дезаминируют аминокислоты. Образовавшийся NH соединяется с фосф-и и карбонатами Са и Мg и образуется сначала аморфный карбонат и фосфат Са и Мg, некристаллический ГАП — кристаллический.
Зубной налет минерализуясь, превращается в зубной камень. Особенно с возрастом, при некоторых видах патологии у детей – отложения зубного камня связано с врожденными поражениями сердца, С.Д.
Зубной камень (ЗК)
Это патологич.обезвествленное обр-е на поверхности зубов. Различают наддесневой, поддесневой з.к. Отличаются по локализации, химическому составу и по химизму образования.
Хим.состав з.к.
Мин.в-ва 70 – 90% сух.в-ва.
Количество минеральных в-в в з.к. различно. Темный з.к. содержит больше минеральных в-в, чем светлый. Чем > минерализован зк, мем > Mg, Si, Str, Al, Pb. Сначала обр-ся маломинерализованные в-ва зк, которые на 50% состоят из в-ва бруслит Са НРО х 2Н О. Октокальцийфосфат Са Н (РО ) х 5Н О Карбонатные апатиты Са (РО СО) Са (РО ) СО (ОН ) . Гидроксиапатит Са (РО ) (ОН Виктолит – (Са Мg) (РО ) Есть в зк –F содержится в тех же з-х формах, что и в зубном налете. Белки в зависимости от зрелости зк – от 0,1 – 2,5%. Кол-во белков < по мере минерализации зк. В наддесневом зк сод-ся 2,5%. В темн.наддесневом зк – 0,5%, в поддесневом – 0,1%
Зн-ие Б. В зк – это белки кальцийпреципитирующее глико-и фосфопротеиды. Углеводная часть которых представлена галактозой, фруктозой, ма…зой. В соотношении 6: 3: 1.
Особенность аминокислотного состава — нет циклических аминокислот
Липиды ГФЛ – синтезируются микроорганизмами зубного налета. Способны связывать Са с белками а инициировать образование ГАП. Есть в зк АТФ, она является одновременно источником энергии, а также донором фосфороорганич.в-в. при минерализации брулита и преврашении его в ТАП. Брулит превращается в октокальцийфосфат ---> ГАП (при рн>8). Брулит — АТФ —> октокальцийфосфат --> ГАП.
Биохимические изменения в твердых тканях зуба при кариесе, профилактика кариеса методом реминерализации
Начальные биохимич.изменения возникают на границе между поверхностью эмали и основание зубного камня. Первич.клиническим проявлением явл.появление кариозного пятна (белого или пигментированного). В этом участке эмали сначала проходят процессы деминерализации, особенно выраженные в подповерхност.слое эмали, а затем происходят изменения в органическом матриксе, что приводит к > проницаемости эмали. Деминерализация происходит только в области кариозного пятна и она связана с увеличением микропространства между кристаллами ГАП, > растворимость эмали в кислой среде, возможны 2 типа реакций в зависимости от кислотности:
Ca (PO ) (OH) + 8H = 10Ca + 6 HPO + 2 H O
Ca (PO ) (OH) + 2H = Ca(H O) (PO ) (OH) + CA
Реакция № 2 приводит к образованию апатита в строении которого имеется вместо 10, 9 атомов Са, т.е. < отношение Са/Р, что приводит к разрушению кристаллов ГАП, т.е. к деминерализации. Можно стимулировать реакцию по первому типу и тормозить деминерализацию. 2 эт.развития кариеса – появление кар.бляшки. Это гелеподобное в-во углеводно-белковой природы, в нем скапливаются микроорганизмы, углеводы, ферменты и токсины. Бляшка пористая, через нее легко проникают углеводы. 3 эт. – образование органических кислот из углеводов за счет действия ферментов кариесогенных бактерий. Сдвиг рн в кисл.сторону., происходит разрушение эмали, дентина, образование кариозной полости.
Профилактика и лечение кариеса реминерализующими средствами
Реминерализация – это частичное изменение или полное восстановление минер.компонентов эмали зуба за счет компонентов слюны или реминерализующих растворов. Реминерализация основана на адсорбции минер.в-в в кариозные участки. Критерием эффективности реминерализующих растворов явл-ся такие св-ва эмали, как проницаемость и ее растворимость, исчезновение или уменьшение кариозного пятна, < прироста кариеса. Эти функции выполняет слюна. Используются реминерализующие растворы, содержащие Са, Р, в тех же соотношениях и количествах, что и в слюне, все необходимые микроэлементы. Реминерализующие растворы обладают большим эффектом действия, чем смешанная слюна. В составе слюны Са и Р соединается с органич.комплексами слюны и содержание этих комплексов уменьшается в слюне. Эти р-ры должны содержать F в необходимом количестве, так как он влияет на омоложение Са и Р в твердые ткани зуба и кости. При < концентрации происходит преципитация ГАП из слюны, в отсутствии F преципитация ГАП не происходит, и вместо ГАП образуется октокальцийфосфат. Когда F очень много обр-ся вместо ГА
www.ronl.ru
|
|
..:::Счетчики:::.. |
|
|
|
|
|
|
|
|


